Похожие презентации:
Кардиомиопатии. Вступление
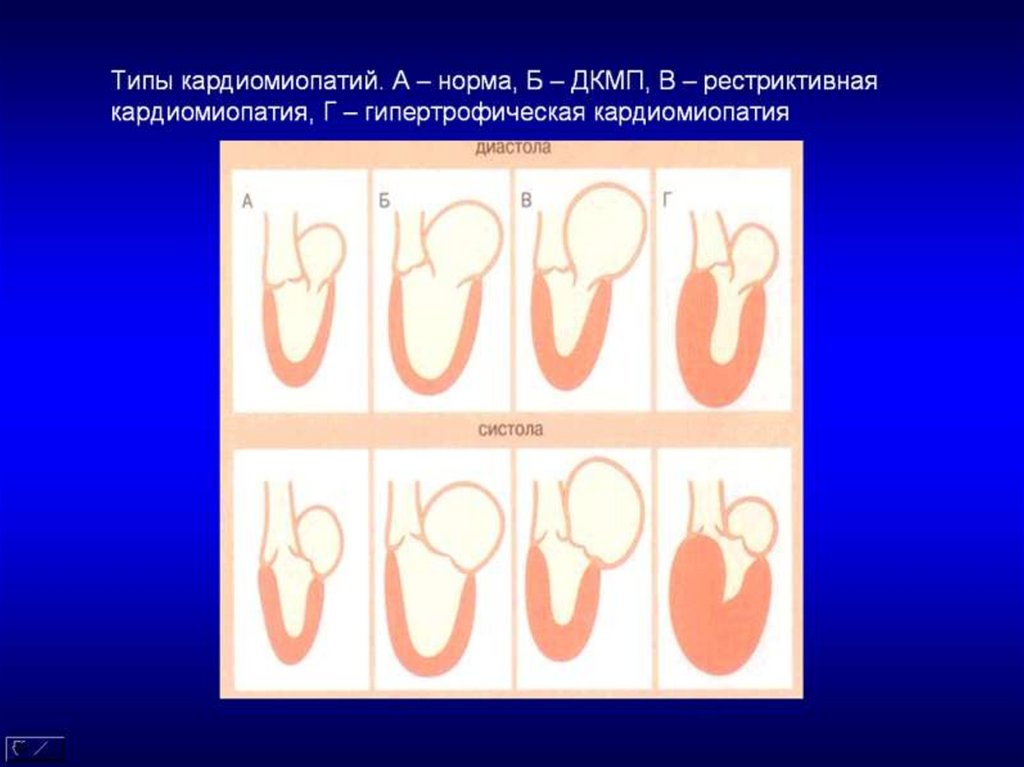
1. КАРДИОМИОПАТИИ
Кафедра кариологии и функциональнойдиагностики ИПО
К.м.н., доцент Кузнецова Оксана Олеговна
Красноярск 2015
2. План лекции
• Вступление• Гипертрофические кардиомиопатии
• Некомпактный левый желудочек
(«губчатый» миокард)
• Дилатационные кардиомиопатии
• Рестриктивные кардиомиопатии
• Аритмогенная дисплазия правого
желудочка
• Заключение
3. Цель
• Представить данные о методахдиагностики и лечения
кардиомиопатий с целью
своевременного выявления этих
заболеваний и проведения
адекватной терапии и уменьшения
частоты внезапной смерти.
4. Задачи
• 1. Определить патогенетическиемеханизмы развития кардиомиопатий
• 2. Установить диагностические
критерии кардиомиопатий
• 3. Определить лечебную тактику при
данной патологии.
5. КМП представляют собой неоднородную группу заболеваний миокарда, свяанных с нарушением механической и/или электрической
функций, которые обычносопровождаются патологической
гиперторофией или дилатацией
желудочков сердца и обусловлены
различными причинами, многие из
которых генетические
6. Кардиомиопатии
• Первичные– встречаются сравнительно редко, при этих формахизолированно или преимущественно поражается миокард:
1. Генетические кардиомиопатии
ГКМП,
АДПЖ,
Некомпактный левый желудочек («губчатый миокард»)
Нарушения проводящей системы сердца
Гликогенозы
Каналопатии
2. Смешанные генетические и негенетические кардиомипатии
Дилатационная кардиомиопатия
Рестриктивная кардимиопатия
3. Приобретенные кардимиопатии
Миокардиты
Стрессорная кардимиопатия
Перипартальная
Кардимомипатия, индуцированная тахикардией
7. Вторичные кардиомиопатии – сердце – лишь один из органов, пораженных при генерализованном системном заболевании
1. Инфильтративные заболевания (амилоидоз, болезнь Гоше)
2. Болезни накопления (гемохроматоз, болезнь Фабри)
3. Токсические поражения миокарда (алкогольные кардиомиопатии,
кардиомиопатии при опухолевой терапии)
4. Сочетанное поражение эндокарда и миокарда (эндокардит Леффлера,
энломиокардиальный фиброз)
5. Воспалительные заболевания (саркоидоз)
6. Эндокринные заболевания
7. Заболевания, характеризующиеся поражением сердца и аномалиями
развития лица
8. Нервно-мышечные и неврологические заболевания
9. Кардиомиопатии, связанные с недостаточным питанием
10. Аутоимунные заболевания и заболевания соединительной ткани (СКВ,
системная склеродермия, ревматоидный артрит)
11. Нарушения электролитного баланса
8.
9.
В патогенезе КМП выделяют единые механизмы:Общим для всех является повреждение кардиомиоцитов,
заканчивающееся их гибелью- некрозом. Как следствие
этого развиваются компенсаторные реакции в м-це сердца в виде
- заместительного фиброза (развитие СТ)
- заместительной гипертрофии сохранившихся кар-итов
- развивается снижение АТФ-азной активности миозина
- повышается диастолическая упругость миокарда
- повышается инотропная функция сердца, как ответ на
повышенное давление в ЛЖ, что на фоне сниженного
обеспечения энергией приводит к дальнейшей гибели
кардиоцитов и фиброзу
- развивается компенсаторная тахикардия
- как следствие всех этих процессов
дилатация полостей
10. Гипертрофическая кардиомиопатия – одна из наиболее распространенных форм первичных кардимиопатий. Это наследственное
генетически обусловленное заболевание, длякоторого характерны гипертрофия миокарда
левого
желудочка
и
гемодинамическая
обструкция его выходного отдела, а также
неспецифические
клинические
проявления:
синкопальные состояния, гемодинамическая
стенокардия, опасные для жини нарушения
сердечного ритма.
11. Для ГКМП характерно:
• -неизвестная этиология• -гипертрофия миокарда: чаще асимметричная с
поражением МЖП
• -выраженное нарушение диастолической функции,
при отсутствии (а чаще даже уменьшении размеров
ЛЖ)
• 20-60% ГКМП встречается у кровных родственников
• 20-100 случаев на 100000 населения ежегодно
• Мужчины\женщины – 3\1
12. Генетические исследования
При семейной ГКМП выявлено несколько генетическихлокусов, отвечающих за возникновение заболевания.
Это гены тяжелых цепей бета миозина в хромосоме 14,
сердечного тропонина Т в хромосоме 1, альфатропомиозина в хромосоме 15 и связанного с миозином
протеина С в хромосоме 11. В настоящее время
обнаружено более 400 мутаций 11 генов белков
саркомера, определяющих развитие ГКМП .
13. Выделяют 4 основных морфологических варианта ГКМП: -.преимущественно гипертрофия базальных отделов МЖП- 1% -.асимметричная
гипертрофия МЖП на всемпротяжении – 90%
-.концентрическая гипертрофия ЛЖ- 5%
-гипертрофия верхушки сердца – 3-4%
Все эти морфологические варианты,
однако, не являются строго специфичными и
могут встречаться при вторичных
кардиопатиях, за исключением 4 – варианта.
14. Гипертрофическая кардиомиопатия с обструкцией выносящего тракта ЛЖ (ИГСС)
15. КЛАССИФИКАЦИЯ ИГСС по градиенту давления в выносящем тракте ЛЖ.
I степень-15-30 мм.рт.ст.
II степень -30-40 мм.рт.ст.
III степень -40-60 мм рт.ст.
IV степень -60-80 и более мм.рт.ст.
• Определяется при Допплеровском ЭХОКГ
исследовании.
16. Клинические варианты течения ГКМП
1. МАЛОСИМПТОМНЫЙ: жалоб нет, повод к обследованию случайно обнаруженный шум на сердце и измененная ЭКГ. Шум систолический полевому краю грудины в 3-4 межреберьях. ЭКГ- признаки гипертрофии
ЛЖ. Рентгенологически- увеличения размеров сердца нет.
ЭХОКГ – асимметричная гипертрофия МЖП и уменьшение полости ЛЖ,
отношение толщины МЖП к толщине ЗСЛЖ > 1,3.
2. ВЕГЕТОДИСТОНИЧЕСКИЙ: большое количество и разнообразие жалоб. Болевой синдром в грудной клетке неангинозного характера, сердцебиения, слабость, утомляемость, головокружения, обморочные состояния,
осоьенно при перемене положения тела. Неустойчивость АД 90\60-160\100.
При осмотре и рентгенографии увеличения размеров сердца нет. Слабый
систолический шум в 3-4 – межреберье. ЭКГ признаки гипертрофии ЛЖ.
ЭХОКГ – асимметричная гипертрофия МЖП и уменьшение полости ЛЖ,
отношение толщины МЖП к толщине ЗСЛЖ > 1,3.
17.
3.ИНФАРКТОПОДОБНЫЙ: болевой синдром в грудной клетке ангинозного характера ( наличие стенокардии в данном случае – несоответствие перфузии и потребности гипертрофированного миокарда, нарушение расслабления миокарда в диастолу). Интенсивностьболей различная, плохо или не купируется нитроглицерином,
уменьшаются при использовании в- блокаторов или антагонистов
кальция. При осмотре и рентгенологически увеличение сердца влево за счет ЛЖ на 2-3 см, редко увеличение всех отделов сердца. На
ЭКГ признаки очагового поражения Q-V3-V6, I, AVL, могут быть II,
III, AVF. Однако инфарктного анамнеза нет, коронарные сосуды
чистые.
ЭХОКГ- признаки субаортального стеноза с выраженной обструкцией.
4.КАРДИАЛГИЧЕСКИЙ: болевой синдром в грудной клетке неангинозного характера, длительный, не купируется в- блокаторами,
кальциевыми блокаторами, а только анальгетиками, часто сочетается с нарушениями ритма, синкопе, боли сопровождает бледность,
пот. На ЭКГ часто инверсия Т в грудных отведениях.
ЭХОКГ- резкая гипертрофия МЖП ( до 3 см)
18.
5.АРИТМИЧЕСКИЙ: в клинической картине преобладают нарушени ритма сердца. Часто больные аритмию не замечают,предъявляя жалобы на головокружение, одышку, обмороки.
НРС от экстрасистолии и фибрилляции предсердий до сочетанных нарушений ритма и проводимости. Часто наблюдаются
синдромы СПВЖ, СПРЖ. Частота отдельных аритмий: фибрилляция предсердий 8-10%, желудочковые аритмии – 20%, а-в
блокады – 30%. Рентгенологически гипертрофия ЛП, ЛЖ, признаки венозного застоя в легких.
ЭХОКГ – все морфологические варианты ГКМП, как обструктивной, так и без обструкции.
6. ДЕКОМПЕНСАЦИОННЫЙ: заболевание начинается с приступов острой ЛЖ недостаточности, далее протекает с симптомами
застойной СН по малому кругу. Кардиалгий нет, систолический
шум на верхушке митральной недостаточности. ЭКГ- гипертрофия ЛЖ, перегрузки предсердий, синусовая тахикардия, изменения ST-T в левых грудных, в\желудочковые блокады. Рентгенологически увеличение всех полостей сердца с проявлением
застоя в легких.
ЭХОКГ – чаще концентрическая гипертофия, гипокинезия
всего миокарда.
19.
7. ПСЕВДОКЛАПАННЫЙ: шум в сердце с детства, редкиеполиморфные боли, одышка. Систолический шум с макс. в т.
Боткина.
ЭХОКГ – порока в т. ч. ВПС – нет, обычно ИГСС, реже
концентрическая гипертрофия ЛЖ.
8.СМЕШАННЫЙ (сочетание перечисленных клинических
синдромов).
9. МОЛНИЕНОСНЫЙ: внезапная смерть в первые 6 час. после первых клинических проявлений. Около 6% первым
проявлением заболевания бывает внезапная смерть( обычно во время сна, после физических нагрузок).
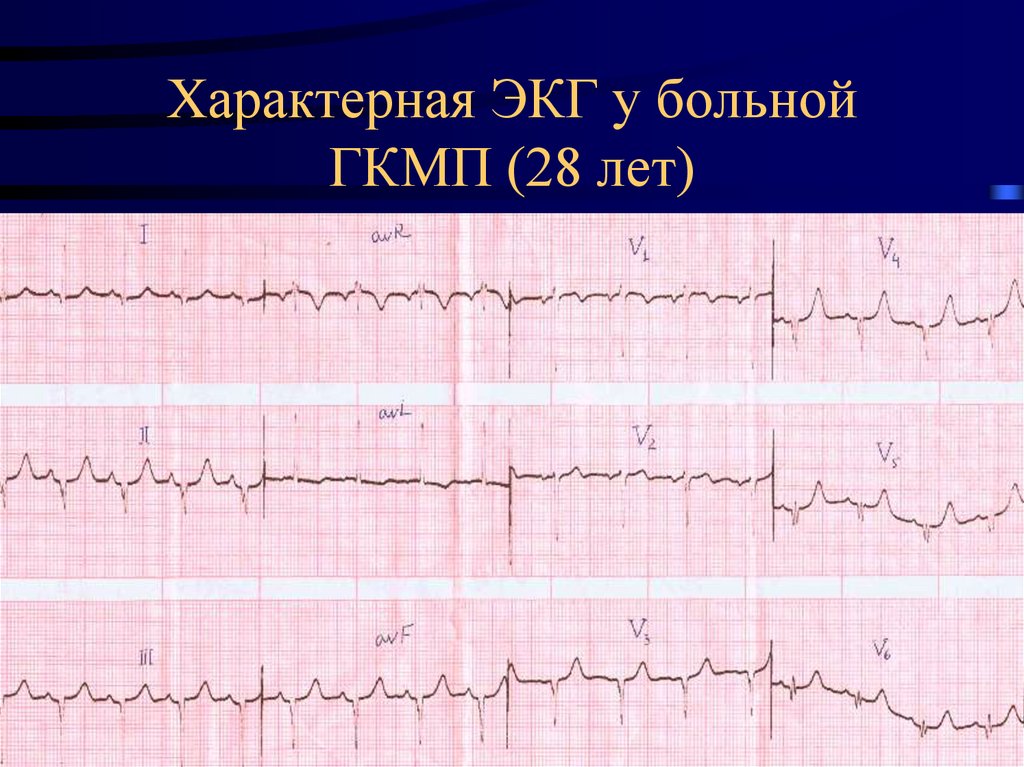
20. ЭКГ ПРИЗНАКИ ГКМП
- ритм обычно синусовый, нормокардия- полные блокады ножек п. Гиса не характерны, обычно
встречаются ав блокады
- ГЛЖ у 50%
- Патологический Q узкий, глубокий, «шпилькообразный»
При гипертрофии верхней части МЖП: II, III, AVF, V5V6
При гипертрофии нижней части МЖЛ: I, AVL, V5-V6.
- Высокий R – в правых грудных
- Провал R – в промежуточных грудных, часто сочетается с патологическим Q ( инфарктоподобная ЭКГ).
- Отсутствие нарастания R- V1-V6.
- Нарушение реполяризации в виде глубоких (гигантских) более 10 мм ( - ) Т в грудных отведениях.
21. Характерная ЭКГ у больной ГКМП (28 лет)
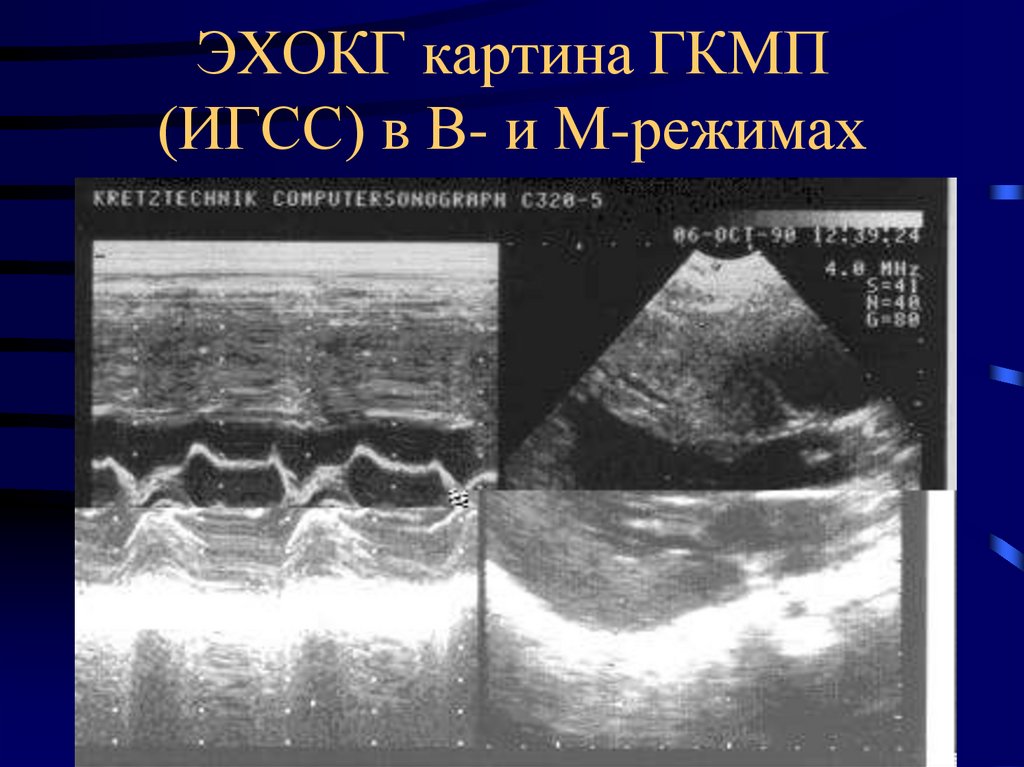
22. ЭХОКГ ПРИЗНАКИ ГКМП
-толщина МЖП и\или ЗСЛЖ от 1,7- 2,0 см
полость ЛЖ конусовидной формы, уменьшена.
при асимметричной ГКМП МЖП\ЗСЛЖ – 1,3.
снижение амплитуды движения МЖП.
гиперкинез ЗСЛЖ.
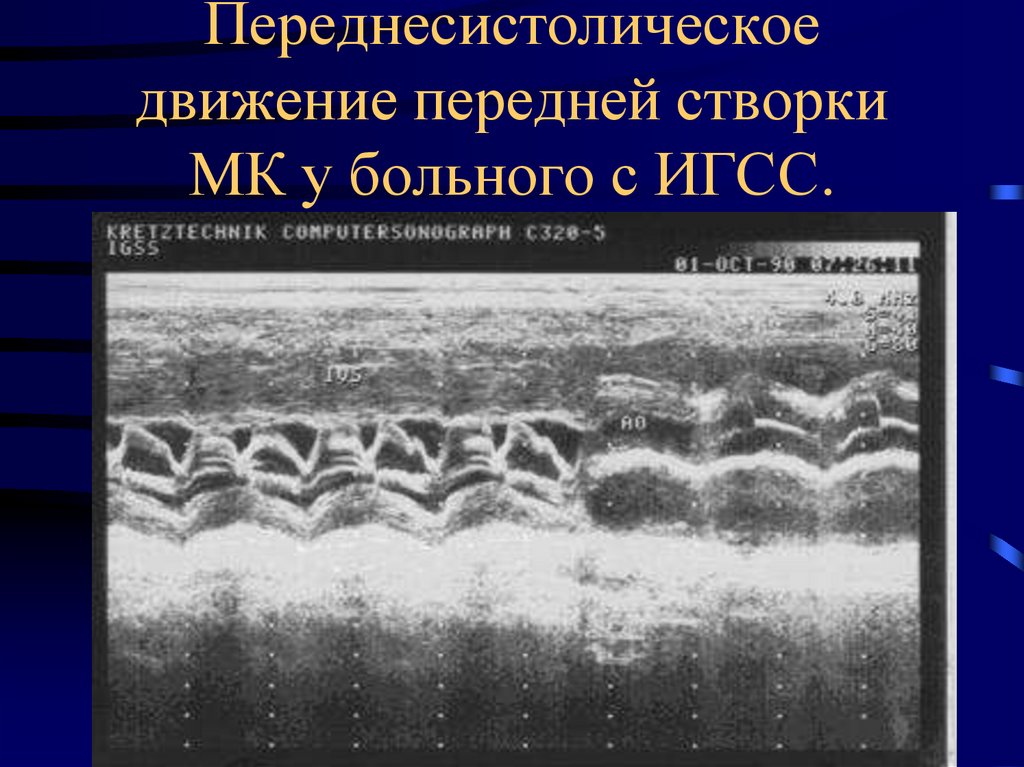
переднесистолическое движение створок МК
систолическое прикрытис створок АК
сохраненная или усиленная систолическая функция,
резкое снижение диастолической функции ЛЖ
23. ЭХОКГ картина ГКМП (ИГСС) в В- и М-режимах
24. Переднесистолическое движение передней створки МК у больного с ИГСС.
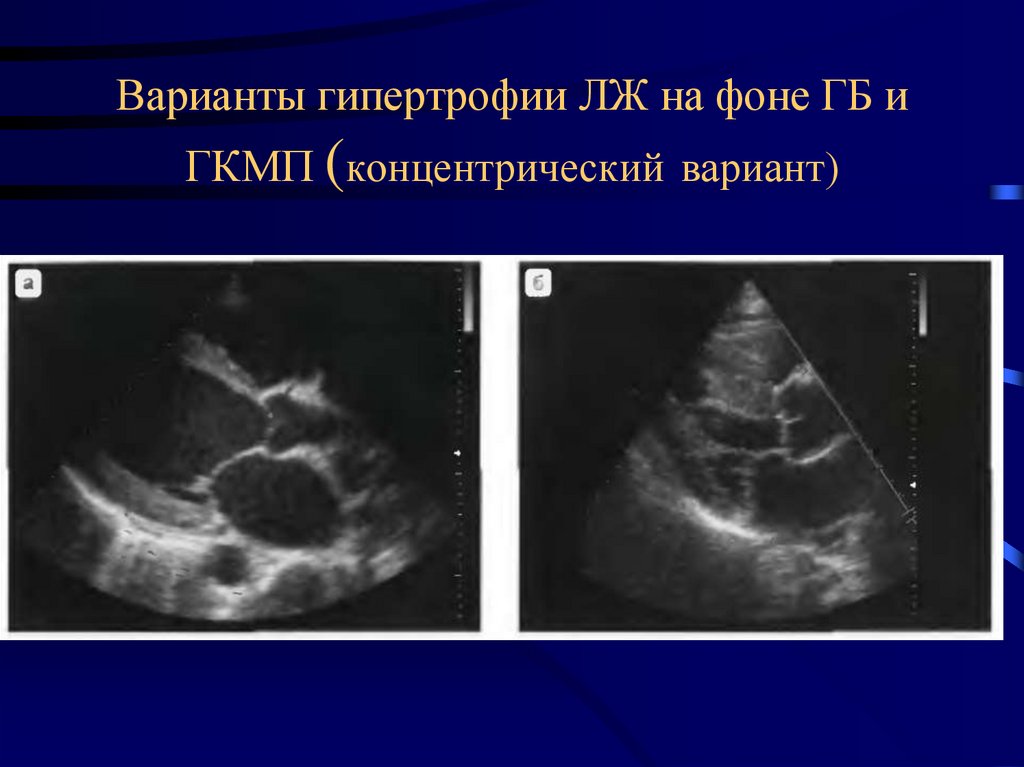
25. Варианты гипертрофии ЛЖ на фоне ГБ и ГКМП (концентрический вариант)
26.
Рентгенологически: увеличение левых отделов сердца ( за счет ЛЖ,сглажена талия сердца за счет увеличения ЛП).
При КАГ- широкие коронарные артерии с гладкими контурами.
27.
Вариант верхушечной ГКМПсамый трудный для диагностики:
ЭКГ- неспецифические изменения
ЭХОКГ – локация верхушки ЛЖ – сложна
Клинически малосимптомный вариант
Можно заподозрить на основании
микропризнаков
ЭКГ – увеличение вольтажа Q в левых грудных,
отрицательные Т в левых грудных, различные
нарушения сердечного ритма (чаще
желудочковые) без явной причины .
28.
т.о.диагноз ГКМП устанавливается с определенной долей вероятности и основывается: данные анамнеза, жалобы на боли в сердце, слабость, одышку, обмороки (особенно при физической нагрузке), кардиомегалия, I тон приглушен, определяется усиленный толчок ипульсация в 3 межреберье слева от грудины, грубый
скребущийсистолический шум, интенсивность которого
изменяется при смене положения тела, что свидетельствует об обструкции выносящего тракта ЛЖ. Шум лучше
определяется над верхушкой и в 3-4межреберьях слева у
грудины) ЭКГ признаки ГЛЖ, псевдоинфарктная ЭКГ,
типичная ЭХОКГ – картина
( базовый признак.).
29. ЛЕЧЕНИЕ ГКМП противопоказаны нитраты, сердечные гликозиды и другие вазодилатоторы(увеличивают степень обструкции)
ЛЕЧЕНИЕ ГКМПпротивопоказаны нитраты, сердечные
гликозиды и другие
вазодилатоторы(увеличивают степень
обструкции)
МЕДИКАМЕНТОЗНОЕ:
1. Устранение или предотвращение
обструкции, улучшение диастолической
функции ЛЖ (увеличение притока,
снижение постнагрузки)
а\ Блокаторы кальциевых каналов
верапамил (120-480 мг. в сутки),
дилтиазем (300 мг. в сутки)
30.
• 2 .В-блокаторы• кардиоселективные метопролол (50-150
мг. в сутки), атенолол (25-100-150
мг.сутки), пиндолол (вискен) с ВСА,
улучшает диастолическую функцию) (до
30 мг. в сутки).
• Карведилол, небивалол - осторожно,
вазодилатирующий эффект, может
увеличиться степень обструкции.
• Дизопирамид (ритмилен) 300-400 мг. в
сутки (выраженный отрицательный
инотропный эффект).
31.
• 4. Кордарон(вместо в-блокаторов) в стандартных дозах
(600-1000 мг. в сутки-насыщение, 200-400
мг.поддерживающая доза)
• эффективно сочетание с блокаторами
кальциевых каналов (верапамил, дилтиазем) в
половинной дозировке.
• При противопоказаниях к кордарону соталол(соталекс 80-160 мг. в сутки).
• 5. Ингибиторы АПФ - добавляют при развитии
застойной сердечной недостаточности
(периндоприл, моноприл и др.)
32. Профилактика внезапной сердечной смерти при ГКМП
Класс I• Имплантация КВД больным с ГКМП, сопровождающейся устойчивой ЖТ и/
или ФЖ, которые получают оптимальное медикаментозное лечение (В)
Класс IIа
• 1. Имплантация КВД бывает эффективна для первичной профилактики ВСС
у пациентов с ГКМП, у которых имеется не менее одного серьезного
фактора риска и которые получают ОМТ (С).
• 2. Амиодарон для лечения больных ГКМП, сопровождающейся устойчивой
ЖТ и/или ФЖ в анамнезе, когда имплантация КВД невозможна (С).
Класс IIb
1. ЭФИ для оценки риска ВСС у больных ГКМП (С)
2. Амиодарон для первичной профилактики ВСС у пациентов с ГКМП, у
которых в анамнезе имеется не менее одного серьезного фактора риска и
которые получают ОМТ (С)
33. МЕТОДЫ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ГКМП.
• Двухкамерная ЭКС с укорочением АВзадержки (DDDR)• Миотомия (миоэктомия)-хирургическая,
лазерная
• Протезирование МК
• Создание искусственного ИМ. (введением
спирта в септальную ветвь КА, особенно при
гипертрофии базальных отделов.
• Трансплантация сердца
34. Прогноз при ГКМП:
• - 3-8% в год летальность, в половине всехслучаев внезапная смерть
• - факторы риска ВС при ГКМП:
• (- молодой возраст, семейный анамнез по ВС,
повторяющиеся эпизоды синкопе, большая
толщина МЖП 2-3 см и более в диастолу,
выраженная обструкция ВТЛЖ (градиент
более 50 мм.Hg.), желудочковые тахикардии,
синдром предвозбуждения желудочков)
35. Некомпактный левый желудочек («губчатый миокард»)
• Одна из редких первичныхкардиомипатий, для котрой характерно
чрезмерное развитие трабекул с
формированием глубоких ниш,
сообщающихся с полостью левого
желудочка, но не с коронарными
артериями
36. Основной признак заболевания
• Наличие в миокарде левого желудочка имежжелудочковой перегородки глубоких
трабекул, что сопровождается
снижением систолической функции
левого желудочка. Реже в
патологический процесс вовлекается
миокард правого желудочка.
37. Диагностика НМЛЖ
• ЭХОКГ (наличие более трех трабекул,простирающихся от стенки ЛЖ в
области верхушки до папиллярной
мышцы и визуализирующихся хотя бы в
одной позиции, перфузия
межтрабекулярных пространств из
желудочковой полости, зафиксированная
при допплер - ЭХОКГ)
• МРТ или ангиография левого желудочка
38.
БЛАГОДАРЮ ЗАВНИМАНИЕ
39.
• КАРДИОМИОПАТИИ• Продолжение
• Кафедра кардиологии и функциональной
диагностики ИПО
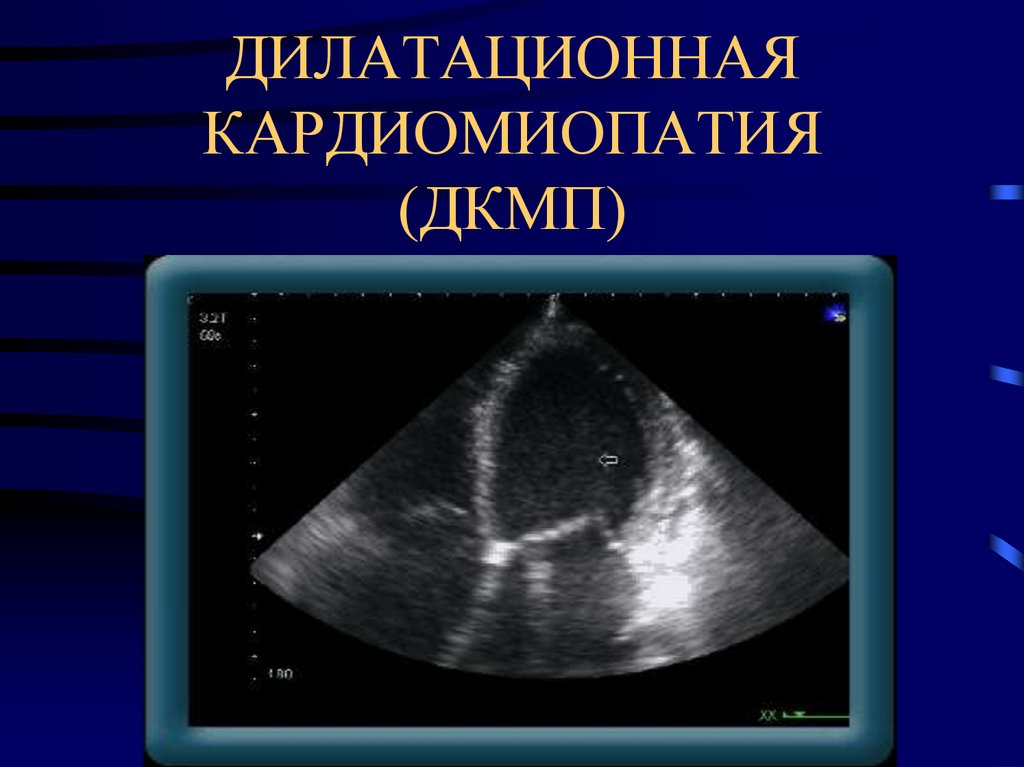
40. ДИЛАТАЦИОННАЯ КАРДИОМИОПАТИЯ (ДКМП)
41. ДИЛАТАЦИОННАЯ КАРДИОМИОПАТИЯ (ДКМП)
• -генерализованное поражение сердечноймышцы неясной этиологии с
преимущественной локализацией
процесса в левом желудочке, дилатацией
сердца преобладающей по выраженности
над гипертрофией, стойкой, выраженной
недостаточностью кровообращения.
42. Для ДКМП характерно:
• - этиология неясная• - генерализованное (диффузное)
поражение сердца
• - преимущественное поражение ЛЖ
(реже сочетанное, редко ПЖ)
• - значительная дилатация полостей
сердца
• - преобладание дилатации над
гипертрофией
• - с-м выраженной стойкой СН
43. Основной симптомокомплекс при ДКМП:
• - значительная дилатация ЛЖ, тонкие стенки, увеличениемассы сердца более 300 г.(может быть более 1000 г.)
• - увеличение Конечного Систолического (КСО) и Конечного
Диастолического (КДО) объемов ЛЖ
• -небольшая разница КДО и КСО, как следствие, низкий
сердечный выброс, высокий остаточный объем
• -значительное напряжение сердечной стенки
• - митральная, трикуспидальная регургитация
• - увеличение давление в ЛП, развитие легочной гипертензии
(СДЛА более 30 мм Hg)
• - образование пристеночных тромбов , в поздних стадиях
тромбоэмболии по малому и большому кругам
кровообращения.
44. Основные теории патогенеза ДКМП:
• - вирусные инфекции (Коксаки, ЕСHO,грипп???).
• - иммунопатологические процессы
(аутоиммунные)
• - генетические дефекты (дефекты генов
отвеч. за синтез определ. мышечных
белков, нарушения в HLA – системе
• - теория патологии мелких сосудов (1001000 мкм).
45. Генетические факторы
• Мутации генов, наличие полиморфныхвариаций модифицированных генов, а
также изменение экспрессии
нормальных генов. В развитии ДКМП
участвуют мутации тропонина Т,
десмина, тяжелых цепей бета – миозина,
тропомиозина и др.
46. Распространенность ДКМП.
• - 60-200 случаев на 100000чел.ежегодно
• - в любом возрасте
• - клинический дебют после 30 лет
• мужчины.\женщины – 1\1
47. Клиника ДКМП
• Неуклонно прогрессирующая недостаточностькровообращения, практически резистентная к
лечению сердечными гликозидами, нарушения
сердечного ритма и проводимости, симптомы
тромбообразования и тромбоэмболий. На
начальных этапах преобладают симптомы
левожелудочковой недостаточности, позднее
присоединяются и превалируют симптомы
правожелудочковой недостаточности.
48.
• Жалобы: одышка, удушье по ночам, утомляемость,слабость, сердцебиения, эпизоды кровохарканья,
отеки. Боли в области сердца, временами по типу
стенокардии. Синкопальные состояния (как
аритмогенные, так и за счет резко сниженного
сердечного выброса).
• Внешний вид: бледность, акроцианоз
• R-логически: кардиомегалия
• Клинически: глухие тоны, ритм галопа,
эмбриокардия, систолический шум
недостаточности ТК и МК. Фибрилляция
предсердий, клиника тромбоэмболий в сосуды
мозга, легочную артерию.
• Тромбоэмболии иногда могут быть первым
проявлением заболевания
49. ЭКГ при ДКМП:
• - гипертрофия ЛЖ• - инфарктоподобная ЭКГ (синдром QS)
• - уширенный расщепленный «р» (при
сохраненном синусовом ритме)
• - блокады ножек п.Гиса, а-в блокады.
• - выраженные нарушения реполяризации,
низкоамплитудная ЭКГ.
• - триада характерная для ДКМП (блокада
левой н п.Гиса, преимущественно передней
ветви, кардиомегалия, ритм «галопа»)
50. ЭХОКГ при ДКМП
• - дилатация полостей сердца (желудочков,предсердий)
• - диффузная гипо-акинезия стенок ЛЖ.
• - резкое снижение сократительной
способности миокарда ЛЖ (EF<30-35%)
• - отсутствие гипертрофии стенок ЛЖ
• - резкое нарушение диастолической функции
ЛЖ (по I или II типу).
• - наличие тромбов в полостях сердца.
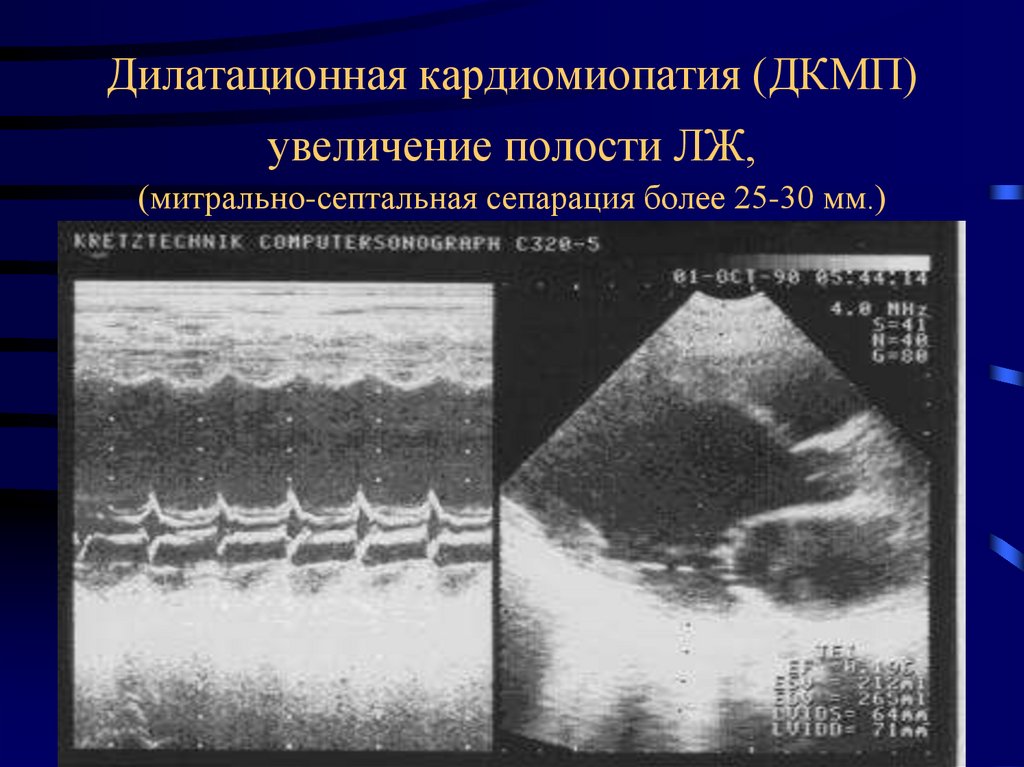
51. Дилатационная кардиомиопатия (ДКМП) увеличение полости ЛЖ, (митрально-септальная сепарация более 25-30 мм.)
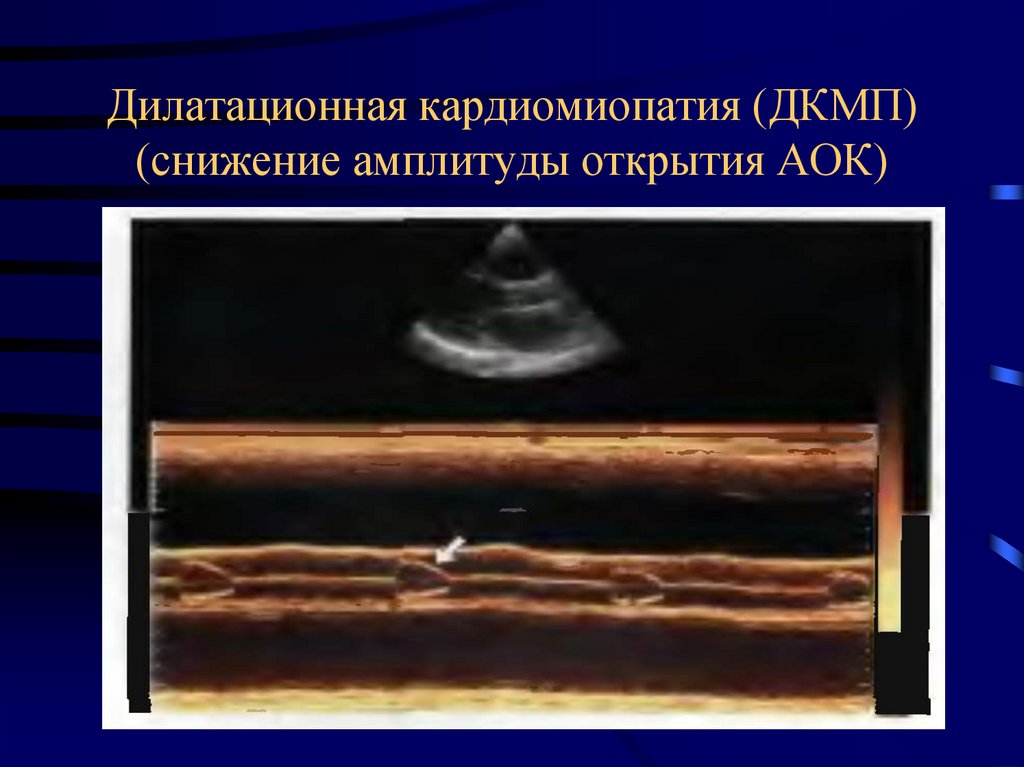
52. Дилатационная кардиомиопатия (ДКМП) (снижение амплитуды открытия АОК)
53. Прогноз при ДКМП
• -выживание к 5 году послепостановки диагноза менее 50%.
• Особенно высок риск если
фракция выброса ЛЖ (EF) менее
30%.
54. Лечение ДКМП (специфической терапии нет).
• - уменьшение пред. и постнагрузки• (ИАПФ), если недостаточно добавляют
периферические вазодилататоры (в целом больные
хорошо себя чувствуют на низком АД 110-100\6070 мм.Hg.
• - препараты улучшающие сократительную функцию
• Сердечные гликозиды (дигоксин 0,00025 в сутки,
симпатомиметические амины (добутамин 4-10
мкг\кг\мин, допексамин «допакард» 0,5-6
мкг\кг\мин. Ингибиторы фосфодиэстеразы (амринон
0,5-10 мкг\кг\мин (терапия отчаяния)
55.
• - уменьшение ОЦК (мочегонные – лазикс,фуросемид в сочетании с верошпироном)
• - В-адреноблокаторы (у больных с
увеличением ЧСС) лучше кардиоселективные
с вазодилатирующим эффектом.
• Дезагреганты (ацетилсалициловая кислота
0,25-0,3 г/сут)
• Антикоагулянты (при фибрилляции
предсердий, Значительном снижении фракции
выброса, внутрисердечном тромбозе–
варфарин (МНО 2,0 – 3,0).
• Антиаритмики (препарат выбора –амиодарон
(кордарон), если на фоне брадикардии
показана ЭКС.
56. Хирургическое лечение ДКМП
• - пересадка сердца• Устройство вспомогательного
кровообращения
• - ресинхронизирующая терапия
• - генетическая терапия (введение
дефектных генов, методы генной
инженерии, успехи на животных)
57. Показания к имплантации КВД с целью профилактики ВСС при ДКМП
• Эпизоды устойчивой ЖТ или ФЖ у пациентов со значительнымснижением фракции выброса, получающих ОМТ (класс I, уровень
доказанности А)
• Значительное снижение фракции выброса (менее 35%) и II-III
класс ХСН по NYHA у пациентов, получающих ОМТ (класс I,
уровень доказанности В)
• Необъяснимое синкопе и снижение фракции выброса при ОМТ
(класс IIа, уровень доказанности В)
• Купирование устойчивой ЖТ у пациентов с нормальной или
умеренно сниженной фракцией выброса, получающих ОМТ
(класс IIа, уровень доказанности С)
58. Клинический случай
• Пациент 57 лет поступил в аритмологическое отделение ФЦ ССХс жалобами на одышку при физической нагрузке, общую
слабость, быструю утомляемость, повышение АД максимально до
150 мм рт ст ., перебои в работе сердца.
• Из анамнеза известно, что артериальной гипертонией страдает
около 1 года. Нарушение ритма сердца с 2006 г. В мае 2012 г.
направлен в ФЦ ССХ для решения вопроса о проведении
оперативного лечения в объеме РЧА ФП. Определены показания.
В июле 2012 г. выполнена катетерная аблация фибрилляции
предсердий. Через неделю после выписки из стационара
отмечается срыв ритма и в течение месяца ритм не
восстанавливался. Пациент повторно направлен в ФЦ ССХ при
проведении ЭХОКГ: диагностирована ДКМП. Рекомендована
имплантация СRT-D.
59. Результаты обследований
• ЭКГ: ритм фибрилляции предсердий с ЧСС 150-180 вминуту. Электрическая ось сердца не отклонена.
• КАГ: тип кровоснабжения миокарда правый.
Коронарные артерии не изменены.
• ЭХОКГ: Склероз аорты. Митральная недостаточность
2 ст. (35%). Трикуспидальная недостаточность 3 ст.
(32%). Легочная гипертензия 60 мм рт ст. Расширены
полости ЛП, ПП, ПЖ. Расширение ствола ЛА.
Сократительная способность миокарда ЛЖ снижена
(ФВ 34%). Диффузная гипокинезия стенок ЛЖ.
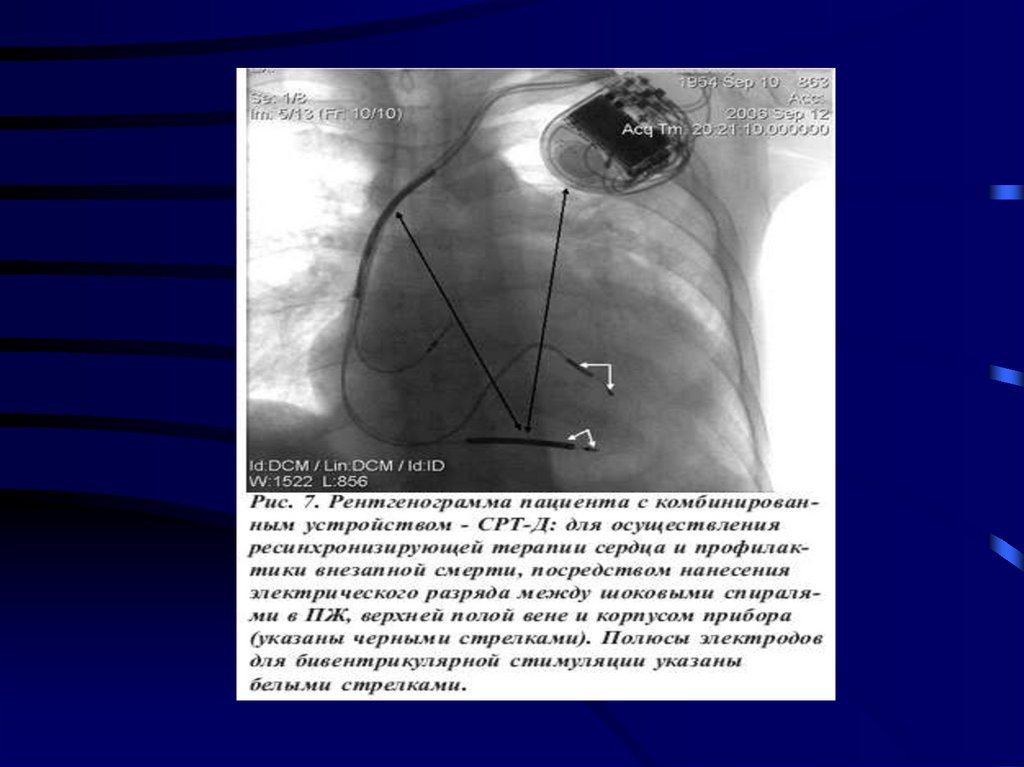
60. Выполнено оперативное лечение: Первичная имплантация CRT-D, постоянная эндокардиальная атриобивентрикулярная стимуляция в
режиме DDD (BIV)R-T.Значительное снижение фракции выброса (менее 35%) и II-III класс ХСН по
NYHA у пациентов, получающих ОМТ (класс I, уровень доказанности В)
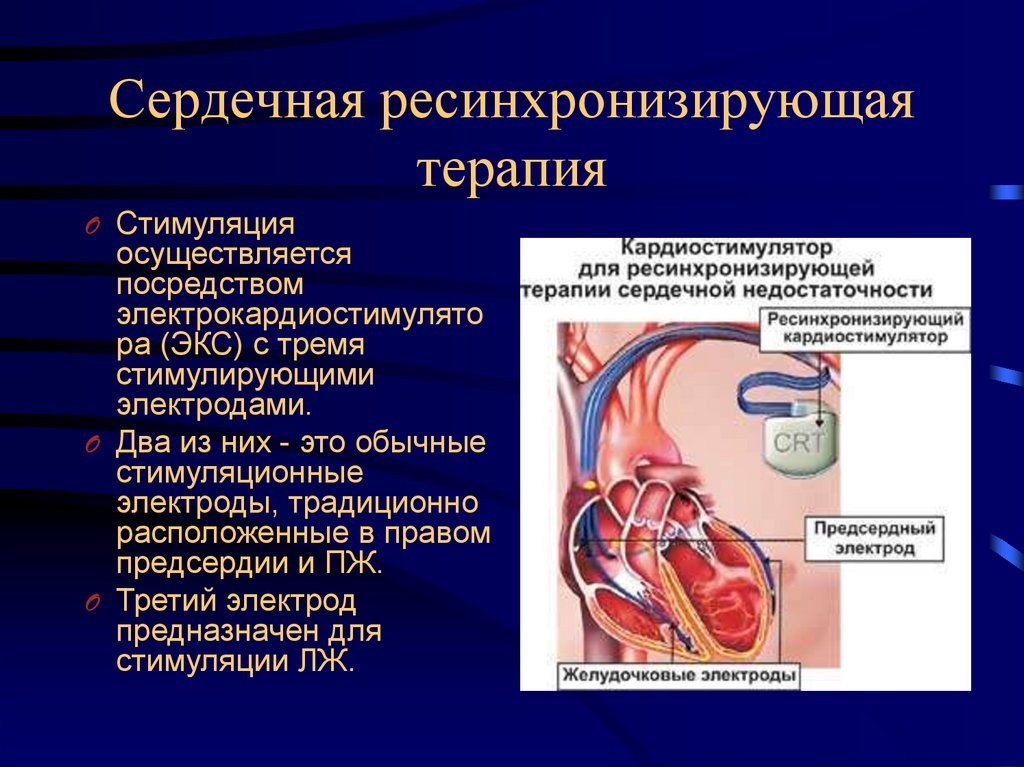
61. Сердечная ресинхронизирующая терапия
O Стимуляцияосуществляется
посредством
электрокардиостимулято
ра (ЭКС) с тремя
стимулирующими
электродами.
O Два из них - это обычные
стимуляционные
электроды, традиционно
расположенные в правом
предсердии и ПЖ.
O Третий электрод
предназначен для
стимуляции ЛЖ.
62. Система доставки левожелудочкового электрода
63.
64.
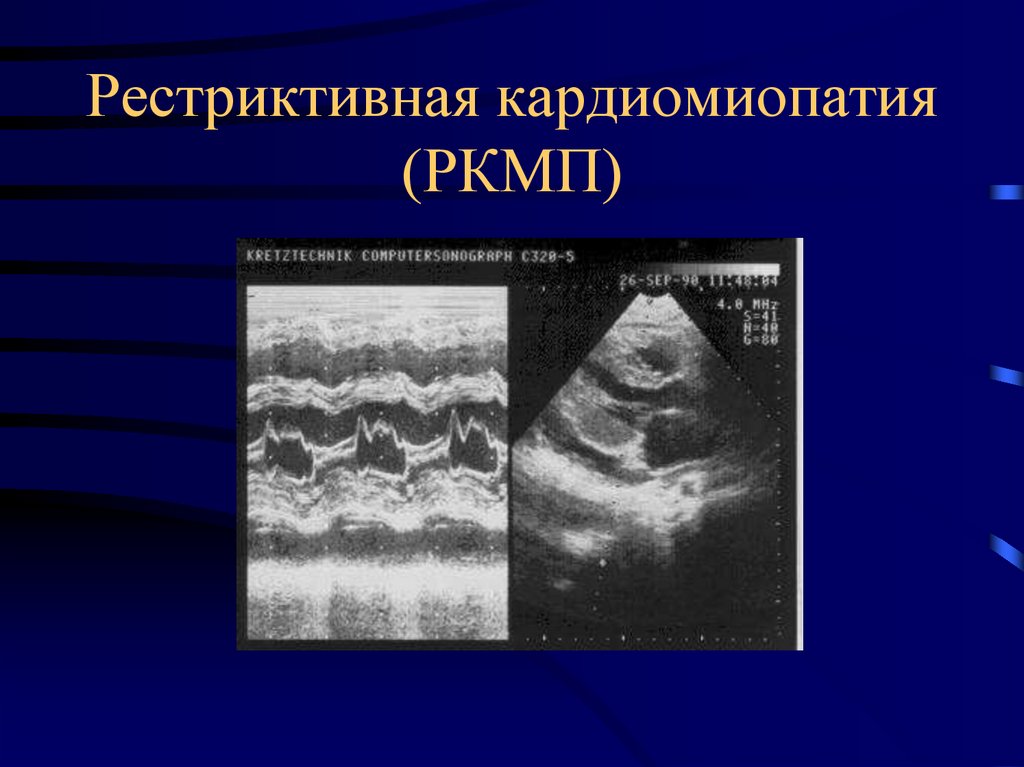
65. Рестриктивная кардиомиопатия (РКМП)
66. РКМП
Заболевание сердца неяснойэтиологии приводящее к облитерации
его полостей, резкому нарушению
диастолической функции ЛЖ, как
следствие развитию тяжелой
сердечной недостаточности.
Распространенность- 2-3 случая на 100000 ежегодно.,
мужчины\женщины -2\1.
Возраст – любой.
67. Патоморфология РКМП
• - сердце обычных или умеренных размеровжелудочки уменьшены в размерах, но
выраженная атриомегалия
• - жидкость в полости перикарда (без признаков
сдавления)
• Развитие фиброза субэндокардиальных слоев
миокарда в виде «заплат» путей притока,
верхушки сердца, задней стенки.
• - поражены оба желудочка -50%, только левый
-40%, только правый -10%
68. Основные клинические синдромы
• - застойная сердечная недостаточность, подвум кругам, резистентная к терапии
• - эмболический синдром, на фиброзных
«заплатах» формируются тромбы. Возможны
тромбоэмболии по обеим кругам
кровообращения.
• -аритмический синдром (наиболее часто
фибрилляция, трепетание предсердий, реже
желудочковые тахикардии)
69.
• Бледность, акроцианоз, пульс слабогонаполнения, цифры АД снижены,
нормальные границы сердца, редко
увеличены вверх и вправо, шумы не
типичны, (редко систолический шум
митральной и трикуспидальной
регургитации, крайне редко
диастолический шум стенозов этих
клапанов). Часто постоянная форма
фибрилляции предсердий.
70. ЭКГ при РКМП
• -снижение амплитуды зубцов• - неспецифические изменения конечной части
желудочкового комплекса в виде (-) Т и
депрессии ST диффузно.
• - иногда патологический Q, только в III.
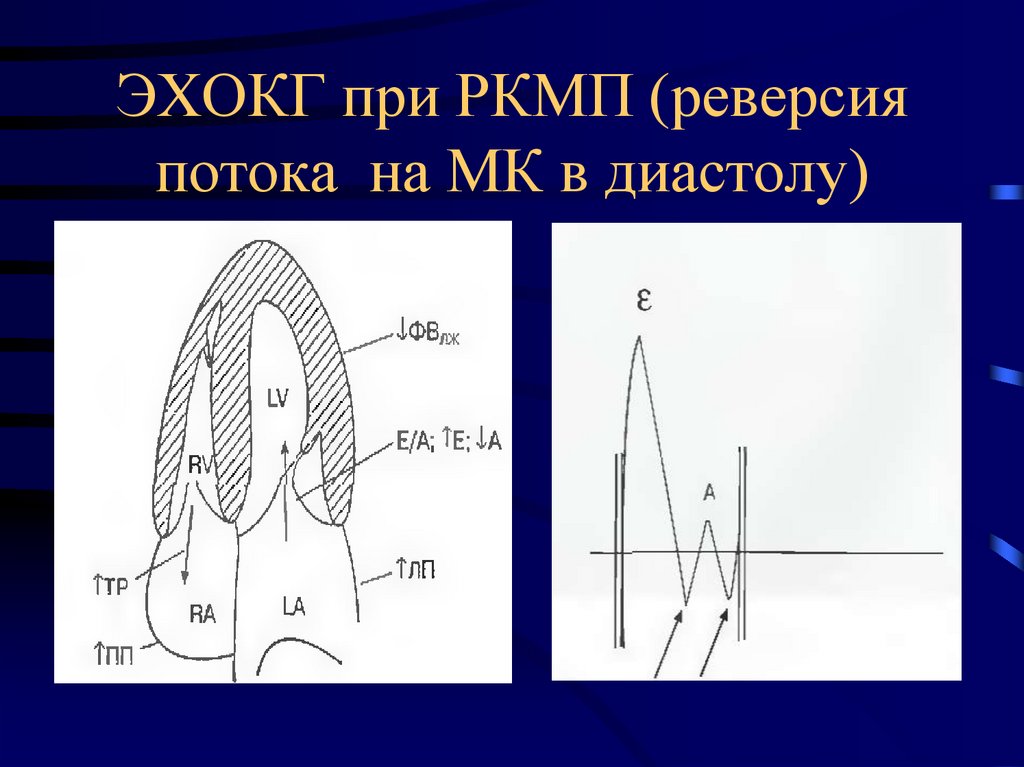
71. ЭХОКГ признаки РКМП
• - нормальные или уменьшенные размерыжелудочков
• - значительно увеличенные предсердия
• - измененная структура стенок желудочков (можно
увидеть толстые фиброзные «заплаты»)
• - тромбы в полостях желудочков
• - нарушение диастолической функции желудочков
по II типу (рестриктивному)
• - появление допплеровского реверсивного потока в
диастолу из-за высокого КДД в желудочках.
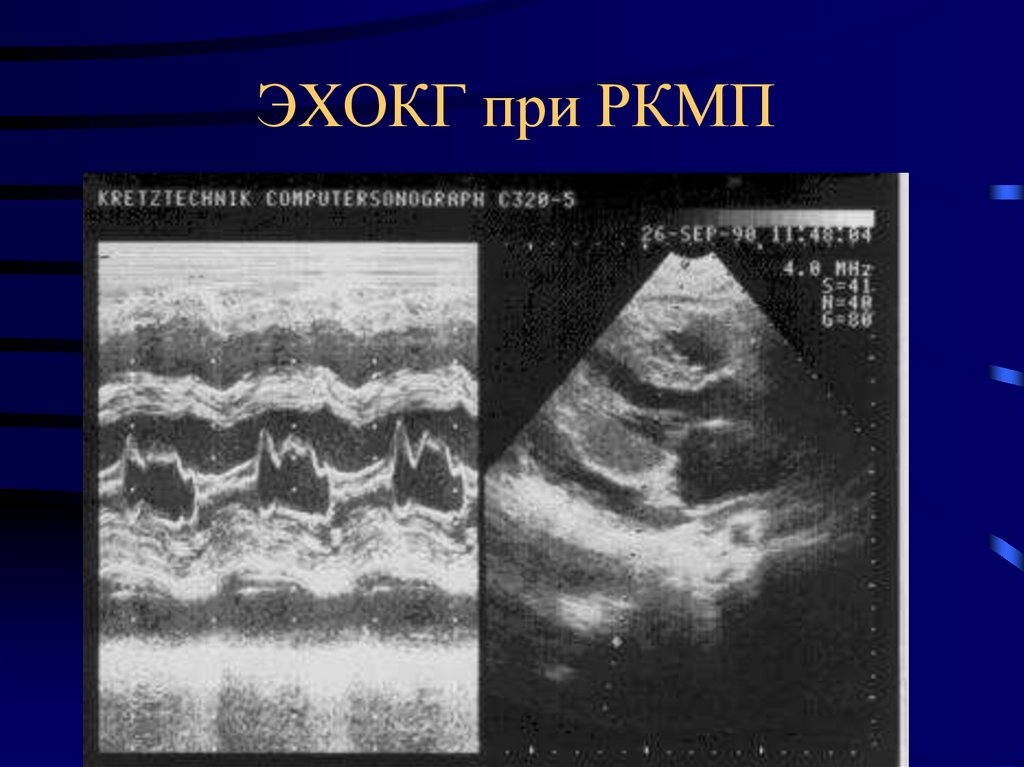
72. ЭХОКГ при РКМП
73. ЭХОКГ при РКМП (реверсия потока на МК в диастолу)
74. Нозологические варианты РКМП
• Эндомиокардиальный фиброз (1948 г.Davies у жителей ЮАР)
• Фибропластический париетальный
эндокардит ЛЕФЛЕРА (разновидность
ЭФ)
• Фиброэлластоз (Lancisi 1740 г.,
Weinberg 1943 г.) молниеносная, острая
хроническая формы.
75. Лечение РКМП
• - сердечные гликозиды (для сниженияЧСС)
• - пролонгированные антагонисты
кальция, улучшающие диастолическую
функцию левого желудочка(амлодипин)
• - диуретики
• ИАПФ
• -хирургическое лечение (иссечение
заплат, пересадка сердца)
• Стволовые клетки
76. Аритмогенная кардиомиопатия правого желудочка
Аритмогенная кардиомиопатия правогожелудочка
• Аритмогенная кардиомиопатия, или дисплазия,
правого желудочка - это редкое заболевание,
которое характеризуется прогрессирующим
замещением (вначале очаговым, затем
диффузным) миокарда правого желудочка
жировой и соединительной тканью и
проявляется желудочковыми аритмиями и
внезапной смертью.
• В поздних стадиях патологический процесс
может распространяться на левый желудочек,
однако межжелудочковая перегородка
практически не поражается (W. МсКеппа с
соавт., 1994).
77. КЛИНИКА АДПЖ
• Клинические признаки аритмогенной кардиомиопатии правогожелудочка обычно появляются в подростковом или юношеском
возрасте.
• Типичны жалобы на головокружения, обмороки и перебои в
работе сердца.
• Первым проявлением заболевания может служить также
внезапная остановка кровообращения (G. Thiene с соавт., 1988).
Считают, что морфологическим субстратом циркуляции волны
возбуждения в миокарде правого желудочка (re-entry) как
основной причины желудочковой тахикардии являются очаги
жирового перерождения миокарда и интерстициального фиброза.
Изредка, в поздних стадиях, могут наблюдаться признаки
застойной сердечной недостаточности.
78. Аритмогенная дисплазия правого желудочка
• На ЭКГ у больных с АДПЖ обычно выявляетсярегулярный синусовый ритм с уширением комплекса
QRS более 110 мс в отведении V1, наличием эпсилон –
волны сразу за QRS преимцщественно в отведениях с
V1-V3 и отрицательным зубцом T в отведениях с V1V3.
• Встречается увеличение амплитуды зубца Р более 2,5
мВ, низкий вольтаж QRS и отрицательные зубцы Т в
отведениях II, III, aVF
79. ЭхоКГ
• При ЭхоКГ определяется дилатацияправого желудочка, сокращения
которого в типичных случаях носят
асинергичный характер, наблюдается
диффузная гипокинезия правого
желудочка. Левые отделы сердца чаще
не изменены. Практически не
встречается легочная гипертензия.
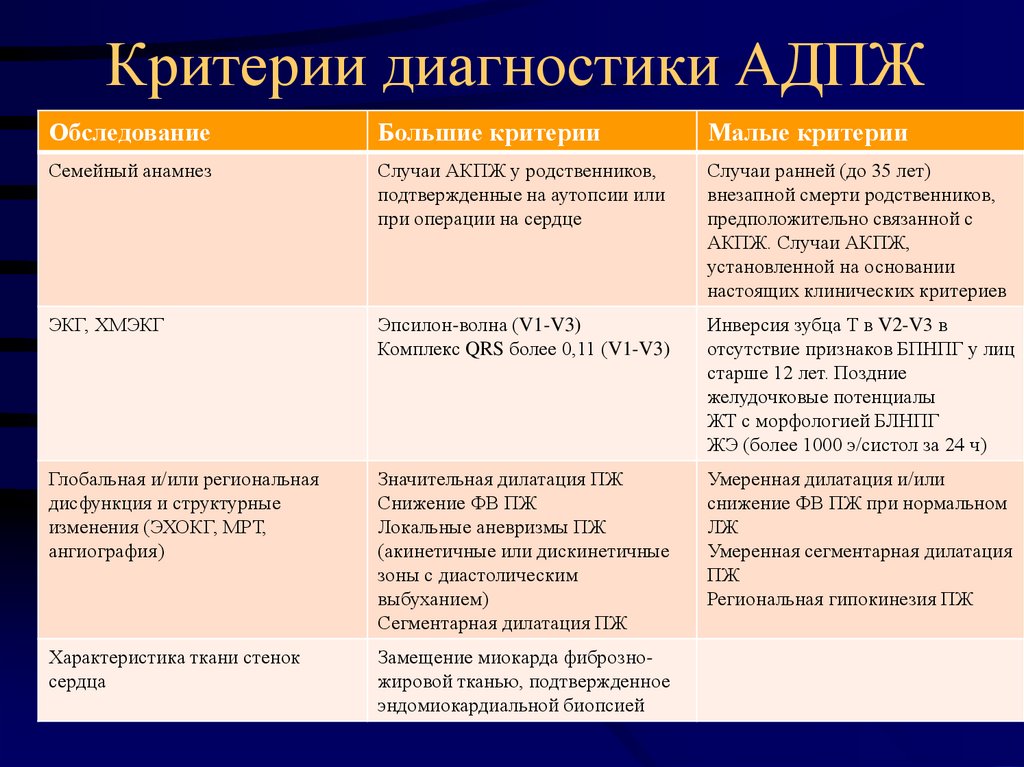
80. Критерии диагностики АДПЖ
ОбследованиеБольшие критерии
Малые критерии
Семейный анамнез
Случаи АКПЖ у родственников,
подтвержденные на аутопсии или
при операции на сердце
Случаи ранней (до 35 лет)
внезапной смерти родственников,
предположительно связанной с
АКПЖ. Случаи АКПЖ,
установленной на основании
настоящих клинических критериев
ЭКГ, ХМЭКГ
Эпсилон-волна (V1-V3)
Комплекс QRS более 0,11 (V1-V3)
Инверсия зубца Т в V2-V3 в
отсутствие признаков БПНПГ у лиц
старше 12 лет. Поздние
желудочковые потенциалы
ЖТ с морфологией БЛНПГ
ЖЭ (более 1000 э/систол за 24 ч)
Глобальная и/или региональная
дисфункция и структурные
изменения (ЭХОКГ, МРТ,
ангиография)
Значительная дилатация ПЖ
Снижение ФВ ПЖ
Локальные аневризмы ПЖ
(акинетичные или дискинетичные
зоны с диастолическим
выбуханием)
Сегментарная дилатация ПЖ
Умеренная дилатация и/или
снижение ФВ ПЖ при нормальном
ЛЖ
Умеренная сегментарная дилатация
ПЖ
Региональная гипокинезия ПЖ
Характеристика ткани стенок
сердца
Замещение миокарда фиброзножировой тканью, подтвержденное
эндомиокардиальной биопсией
81. Лечение
Лечение проводится только в симптоматичных случаях и предусматривает устранение
и предотвращение аритмий, реже - проявлений застойной сердечной недостаточности.
наиболее эффективны соталол, флекаинид и амиодарон (кордарон) в общепринятых
дозах. В тяжелых случаях при хорошей переносимости, с соблюдением мер
предосторожности, можно использовать комбинации препаратов, например,
амиодарона с b-адреноблокаторами или амиодарона с флекаинидом или другими
антиаритмическими препаратами 1С группы.
. При недостаточной эффективности, оцениваемой с использованием данных
холтеровского мониторирования ЭКГ, подбор антиаритмической терапии
целесообразно проводить с помощью электрофизиологического исследования. В
рефрактерных случаях прибегают к имплантации автоматического дефибрилляторакардиовертера или радиочастотной аблации.
При брадикардии, зачастую вызываемой антиаритмической терапией, рекомендуется
ЭКС.
У больных с упорными потенциально фатальными желудочковыми аритмиями,
особенно в сочетании с дисфункцией левого желудочка и застойной сердечной
недостаточностью, эффективно хирургическое лечение - вентрикулотомия, которая
прерывает циркуляцию патологической волны возбуждения в правом желудочке.
Лечение застойной сердечной недостаточности проводят общепринятыми методами.
Особенно эффективны карведилол и ингибиторы АПФ.
82. Аритмогенная дисплазия правого желудочка
• Имплантация КВД показана реанимированнымбольным и пациентам с устойчивыми эпизодами ЖТ
(класс I В)
• Если невозможно имплантировать КВД, назначают
амиодарон или соталол (класс IIа С)
• Радличастотную аблацию в настоящее время считают
дополнительным методом лечения больных АДПЖ,
сопровождающейся рецидивирующей ЖТ, при
неэффективности антиаритмической терапии (класс
IIА С)
83. Заключение
• Диагностика и лечение пациентов, страдающихкардиомиопатиями представляет большие
трудности. В настоящее время внимание
акцентировано на этиологии кардиомиопатий, в
том числе на роли генетических нарушений в
развитии этих заболеваний. Однако в настоящее
время существует возможность своевременно
выявлять и своевременно назначать лечение этой
категории пациентов.
84.
БЛАГОДАРЮ ЗАВНИМАНИЕ





































































 Медицина
Медицина








