Похожие презентации:
Тубркулез. Скрытое течение туберкулезной инфекции
1. Туберкулез Туберкулезом легко заразиться, но - трудно заболеть". (Г.Р. Рубенштейн)
ТуберкулезТуберкулезом легко
заразиться,
но - трудно заболеть".
(Г.Р. Рубенштейн)
2.
Инфекционное заболевание, вызываемоеМБТ
и
характеризуется
развитием
ответного специфического для туберкулеза
воспаления.
Со времени открытия Робертом Кохом
(1882) туберкулезной палочки ее роль в
этиологии
туберкулеза
остается
неоспоримой и твердо доказанной.
В настоящие время выделяют 4 типа
(наиболее патогенны первые два).
1. человечий
2. бычий
3. птичий
4. холоднокровных
3.
Для микобактерий туберкулеза характернывыраженная изменчивость - существование
ветвистых, коккообразных, L - форм, которые под
воздействием химиопрепаратов могут терять
клеточную стенку и длительно персистировать в
организме.
Широкая изменчивость возбудителя туберкулеза
обуславливает разнообразие ответных реакций в
инфицированном
макроорганизме
и
соответственно
клинико-патоморфологических
проявлений болезни.
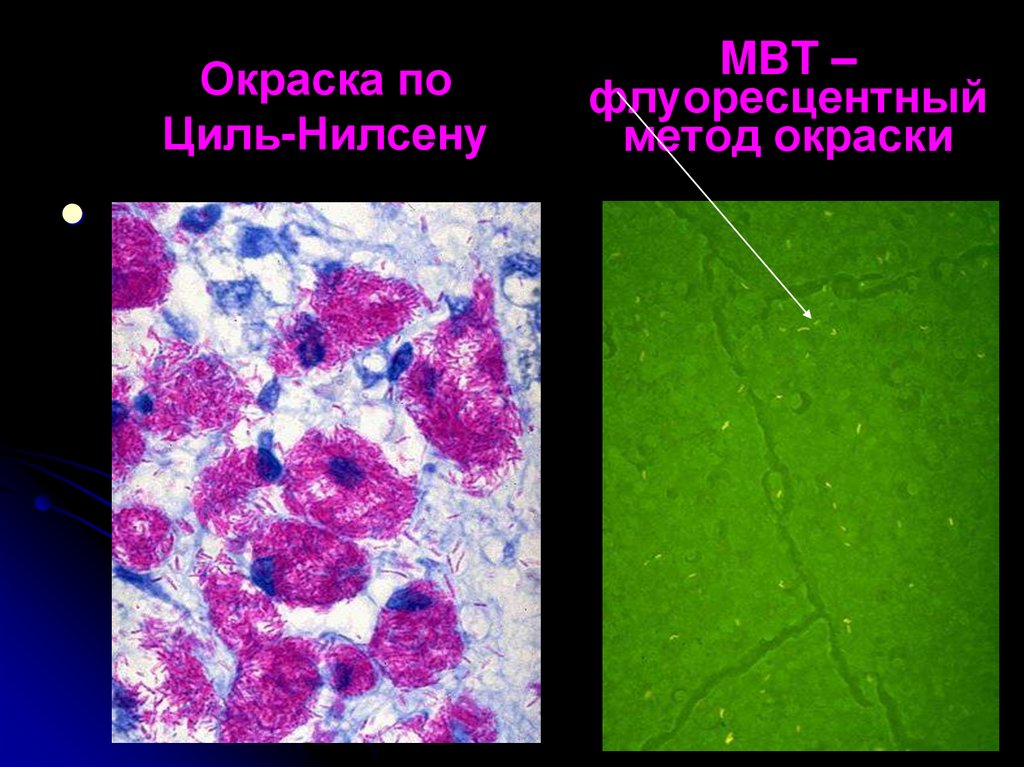
4. MBT – флуоресцентный метод окраски
Окраска поЦиль-Нилсену
MBT –
флуоресцентный
метод окраски
5.
СКРЫТОЕ ТЕЧЕНИЕ ТУБЕРКУЛЕЗНОЙИНФЕКЦИИ
При благоприятных биологических и социальных
условиях, в период в неэпидемического цикла
организм
человека,
обладает
высокой
резистентностью к туберкулезу.
Скрытое течение туберкулезной инфекции может
продолжаться от 3-х недель и до конца жизни
зараженного человека и может оставаться
незамеченной врачом и самим инфицированным.
При скрытом течении туберкулеза - лица,
зараженные МБТ, остаются
практически
здоровыми в отношении туберкулеза
6.
В организме формируются малыетуберкулезные изменения:
Гиперплазия лимфатических узлов
Инкапсулированные и кальцинированные очаги
до 0.5 - 0.7 см в диаметре
Линейные и звездчатые рубцы, локализующиеся
чаще в легких по ходу лимфатических путей,
плеврокортикальных, периваскулярных зонах
легких, прикорневых лимфатических узлах.
Это - остаточных туберкулезных изменений
(ОТИ).
.
7.
Скрытопротекающие
ОТИ
являются
биологически активными, в них персистируют
живые, способные к репродукции МБТ.
Существует закономерность, что L - формы МБТ
в организме инфицированных, способны к
реверсии в исходные МБТ. L - формы МБТ в
ОТИ способны вызывать тканевые реакции
иммунитета и имеют 2 фазы:
1.
Специфическую
продуктивное
гранулематозное воспаление
2.
Неспецифическую
преимущественно
макрофагальную,
ретикулогистиоцитарную,
лимфоцитарную инфильтрацию, дезорганизацию
соединительной ткани и аллергические реакции.
8.
Патоморфологическими признакамиреактивации (обострения) - скрыто
протекающего туберкулеза является:
Увеличение размеров очагов более 1.0 см
Количественная распрастраненность в легких
5-7 элементов ОТИ
Прикорневая локализация ОТИ
Степень
опасности
реактивации
ОТИ
усиливается в пожилом и старческом возрасте.
Эндогенная
реактивация
ОТИ
в
эпидемиологически благоприятных регионах
наблюдается у 4-10 % инфицированных лиц.
9.
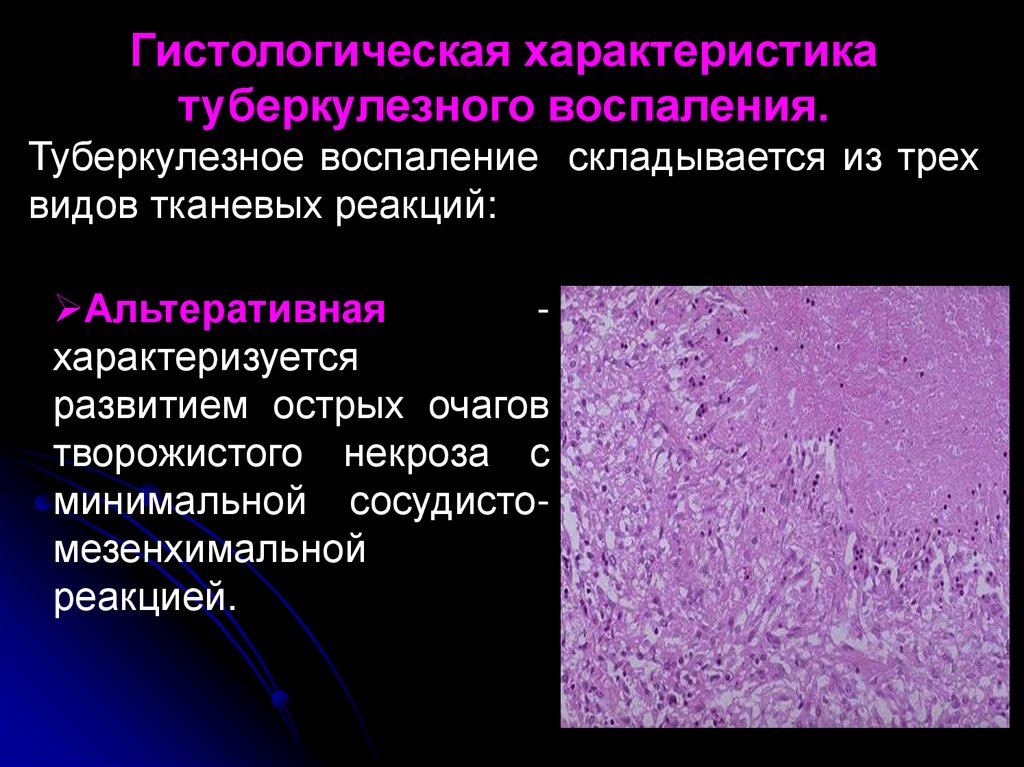
Гистологическая характеристикатуберкулезного воспаления.
Туберкулезное воспаление складывается из трех
видов тканевых реакций:
Альтеративная
характеризуется
развитием острых очагов
творожистого некроза с
минимальной сосудистомезенхимальной
реакцией.
10.
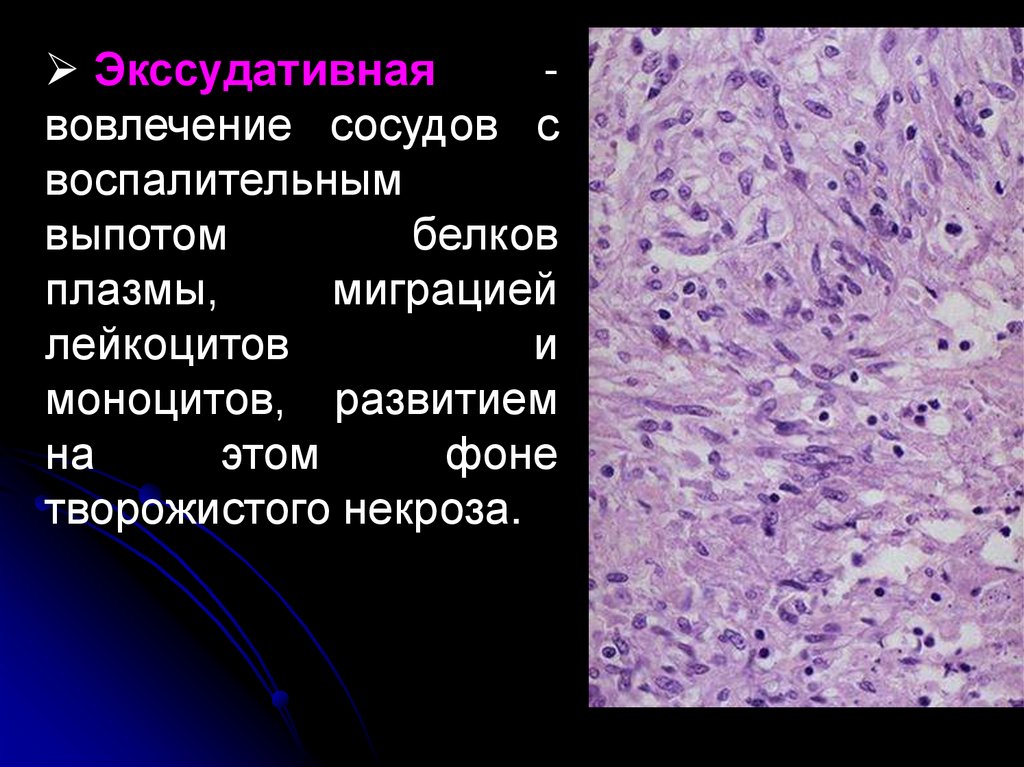
Экссудативнаявовлечение сосудов с
воспалительным
выпотом
белков
плазмы,
миграцией
лейкоцитов
и
моноцитов, развитием
на
этом
фоне
творожистого некроза.
11.
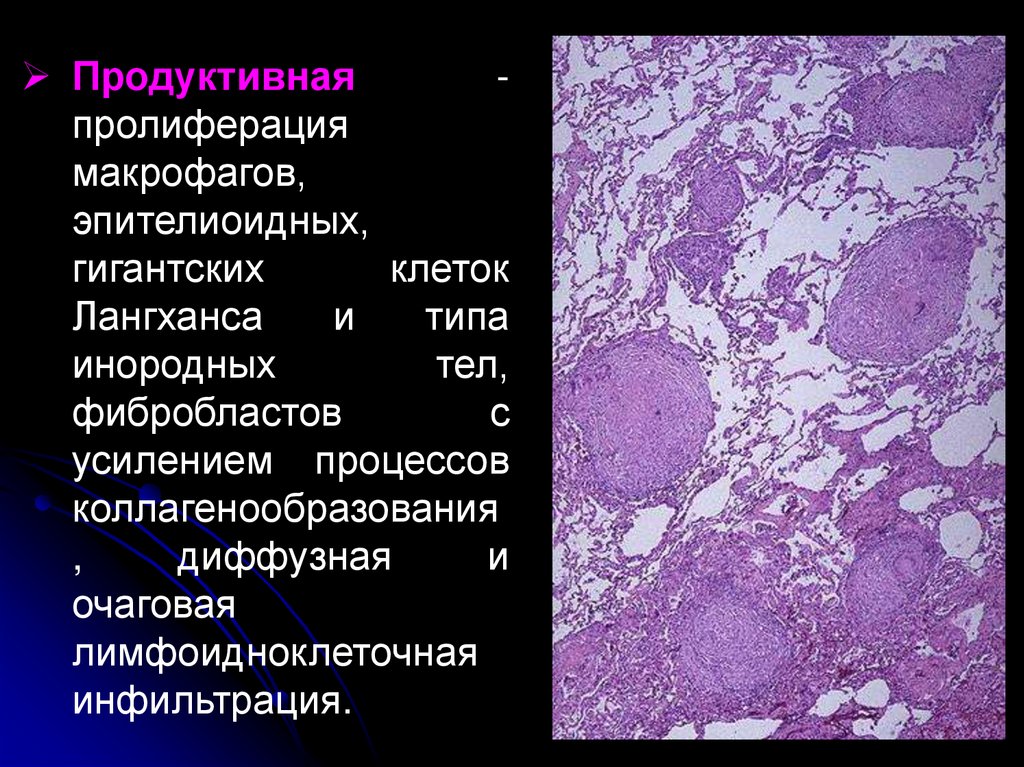
Продуктивнаяпролиферация
макрофагов,
эпителиоидных,
гигантских
клеток
Лангханса
и
типа
инородных
тел,
фибробластов
с
усилением процессов
коллагенообразования
,
диффузная
и
очаговая
лимфоидноклеточная
инфильтрация.
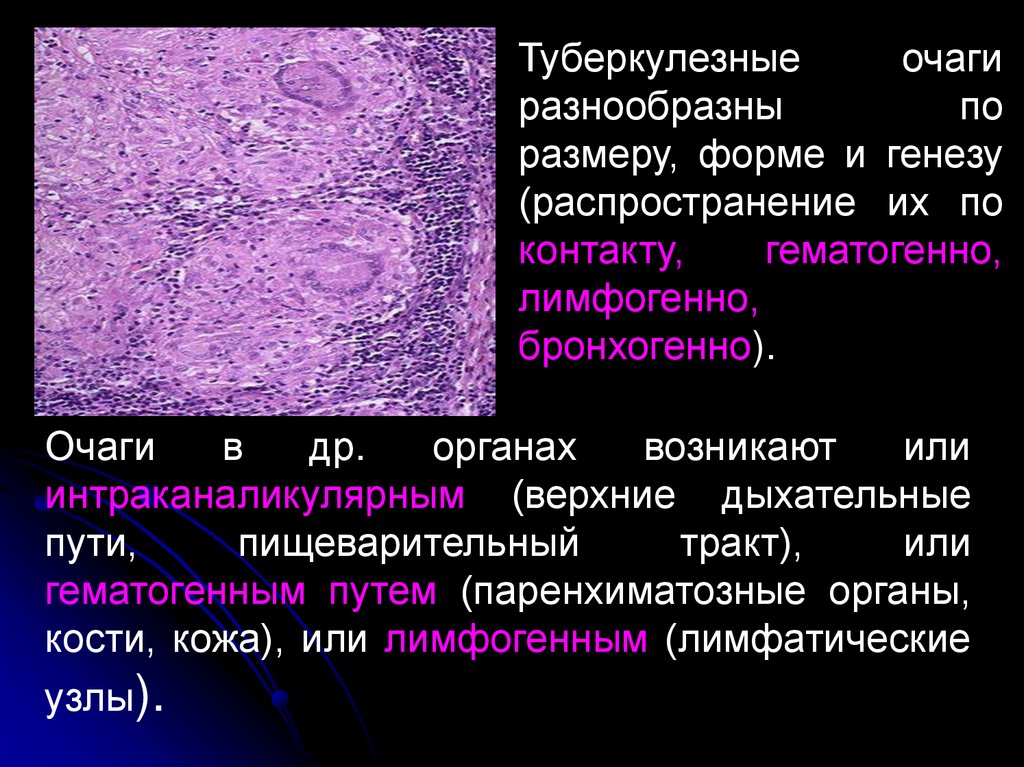
12.
Туберкулезныеочаги
разнообразны
по
размеру, форме и генезу
(распространение их по
контакту,
гематогенно,
лимфогенно,
бронхогенно).
Очаги
в
др.
органах
возникают
или
интраканаликулярным (верхние дыхательные
пути,
пищеварительный
тракт),
или
гематогенным путем (паренхиматозные органы,
кости, кожа), или лимфогенным (лимфатические
узлы).
13.
Туберкулезный процесс характеризуетсясменой
тканевых
реакций
при
волнообразном
течении
заболевания,
наслоением одного типа реакций на другой,
тем
самым
создает
полиморфизм
клинических проявлений болезни.
ТУБЕРКУЛЕЗ
ЯВЛЯЕТСЯ
ЗАБОЛЕВАНИЕМ ВСЕГО ОРГАНИЗМА С
ЛОКАЛИЗАЦИЕЙ
СПЕЦИФИЧЕСКИХ
ИЗМЕНЕНИЙ В КАКОМ-ЛИБО ОРГАНЕ.
14.
ПАТОГЕНЕЗПроникновение МБТ происходит аэрогенно или
алиментарным путем.
Появлению латентного очага ТВС, определяющего
становление инфекционного иммунитета.
В условиях сенсибилизации происходит развитие
эксудативной тканевой реакции и казезного некроза.
Смена реакций гиперчувствительности ведет к
появлению
продуктивной
тканевой
реакции,
и
образованию туберкулезной гранулемы, фиброзу ткани.
Постоянная
смена
иммунологических
реакций
(гиперэргия-иммунитет-гиперэргия) характерная черта
туберкулезного процесса, волнообразного течения
заболевания, с чередованием вспышек и ремиссий.
15.
КЛАССИФИКАЦИЯ1. Первичный
2. Гематогенный
3. Вторичный
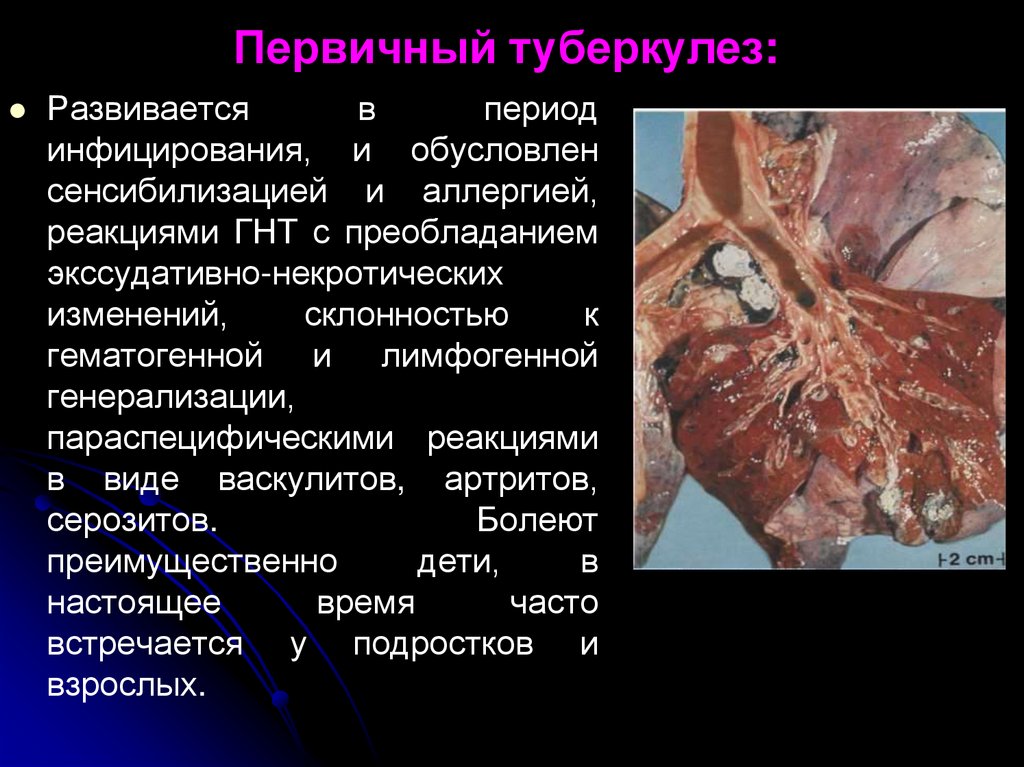
16.
Первичный туберкулез:Развивается
в
период
инфицирования, и обусловлен
сенсибилизацией и аллергией,
реакциями ГНТ с преобладанием
экссудативно-некротических
изменений,
склонностью
к
гематогенной и лимфогенной
генерализации,
параспецифическими реакциями
в виде васкулитов, артритов,
серозитов.
Болеют
преимущественно
дети,
в
настоящее
время
часто
встречается у подростков и
взрослых.
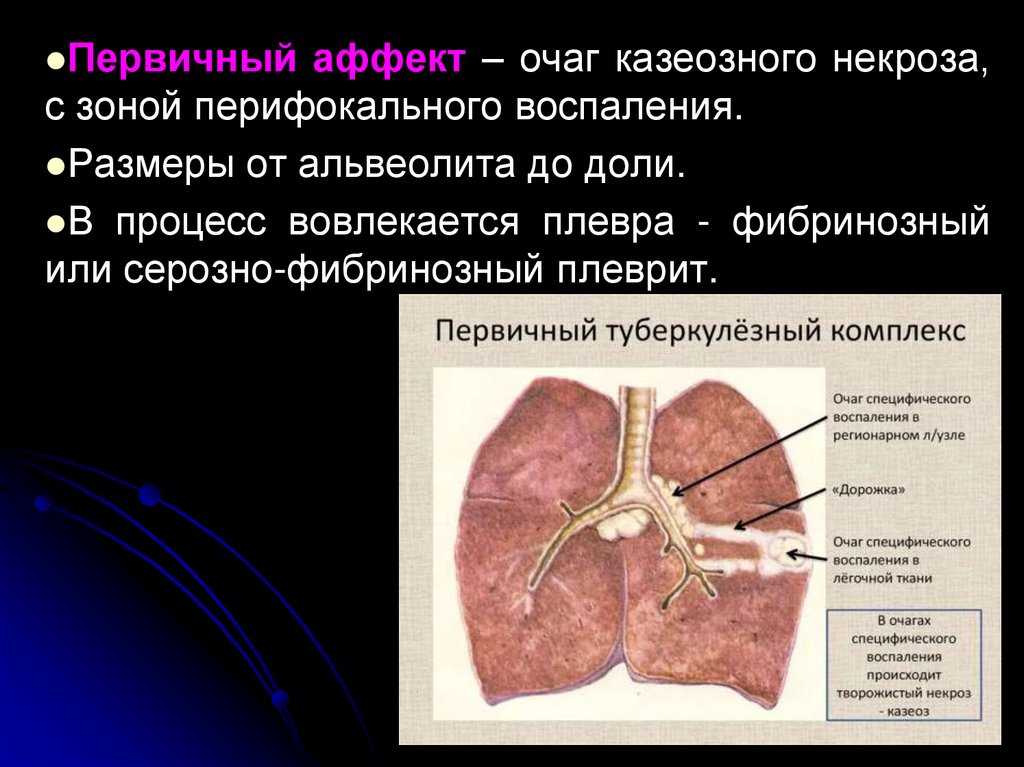
17.
Морфологическихарактеризуется
наличием
ПЕРВИЧНОГО
ТУБЕРКУЛЕЗНОГО КОМПЛЕКСА.
Состоит из:
1.первичного очага или аффекта,
2.туберкулезного лимфангита,
3.туберкулезного лимфаденита.
При
аэрогеном
пути
заражения
первичный
аффект
возникает
субплеврально в хорошо аэрируемых
сегментах легкого III,VIII,IX, X.
18.
Первичныйаффект – очаг казеозного некроза,
с зоной перифокального воспаления.
Размеры от альвеолита до доли.
В процесс вовлекается плевра - фибринозный
или серозно-фибринозный плеврит.
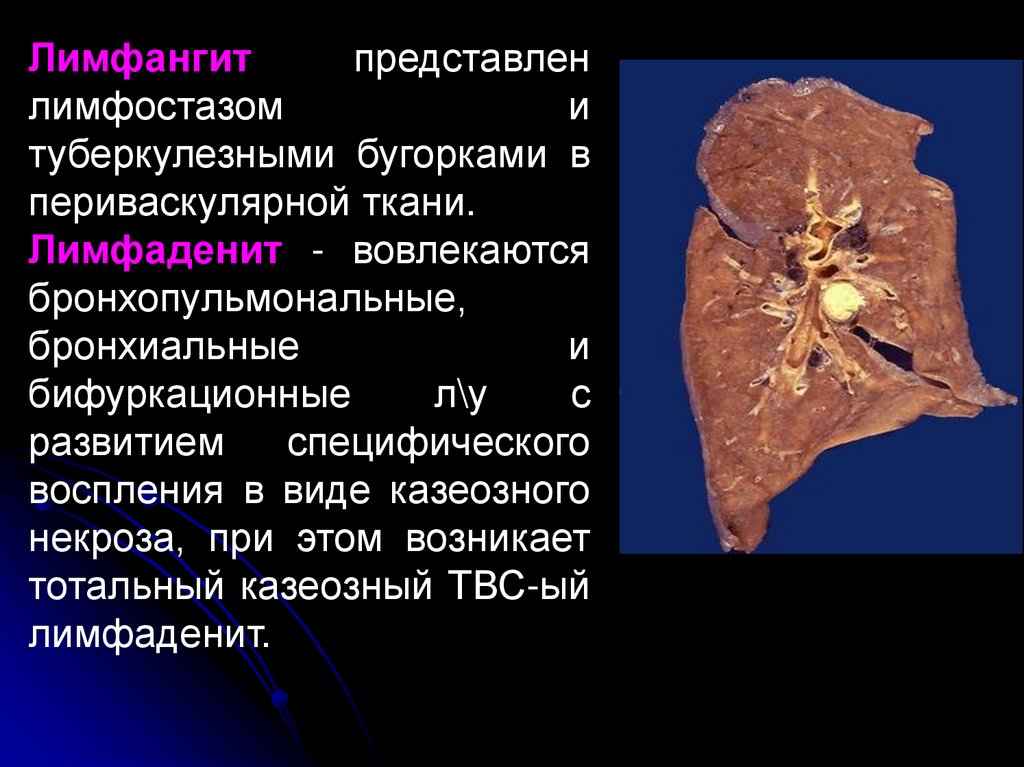
19.
Лимфангитпредставлен
лимфостазом
и
туберкулезными бугорками в
периваскулярной ткани.
Лимфаденит - вовлекаются
бронхопульмональные,
бронхиальные
и
бифуркационные
л\у
с
развитием
специфического
воспления в виде казеозного
некроза, при этом возникает
тотальный казеозный ТВС-ый
лимфаденит.
20.
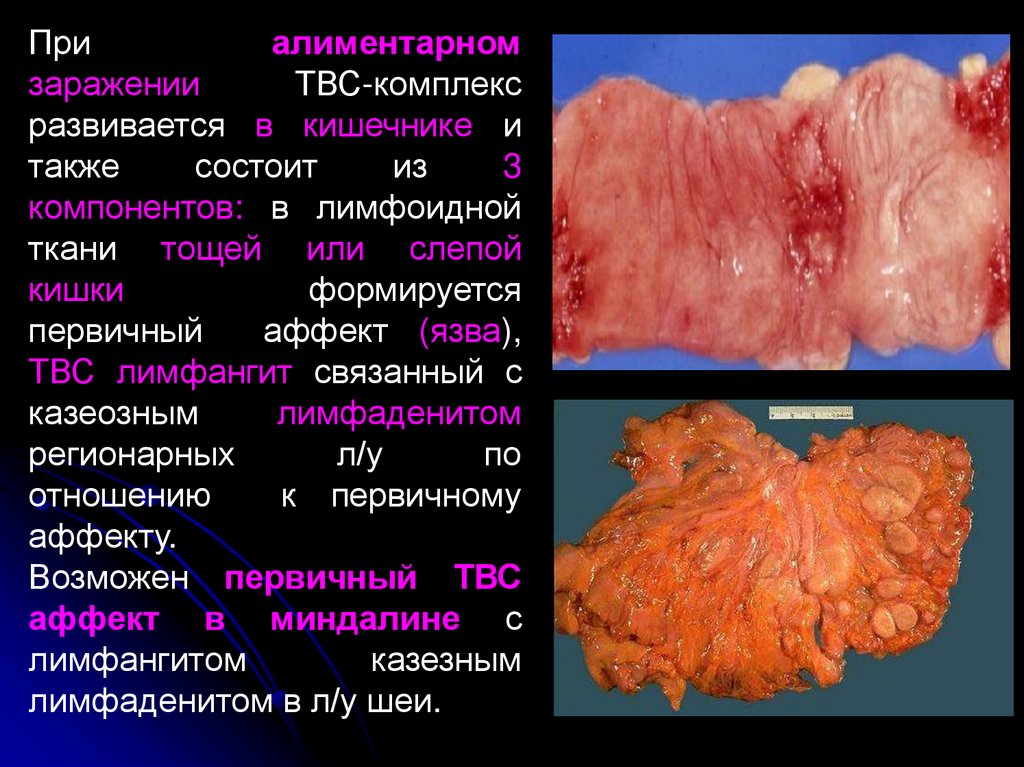
Приалиментарном
заражении
ТВС-комплекс
развивается в кишечнике и
также
состоит
из
3
компонентов: в лимфоидной
ткани тощей или слепой
кишки
формируется
первичный
аффект (язва),
ТВС лимфангит связанный с
казеозным
лимфаденитом
регионарных
л/у
по
отношению
к первичному
аффекту.
Возможен первичный ТВС
аффект в миндалине с
лимфангитом
казезным
лимфаденитом в л/у шеи.
21.
3 варианта течения первичногоТВС-комплекса.
1. Затухание и заживление
первичного ТВС комплекса
2. Прогрессирование с
генерализацией
3. Хроническое течение
Затухание
и
заживление.
Экссудативная
реакция
сменяется продуктивной, ТВС
гранулемы
подвергаются
фиброзу,
казеозные
массы
петрификации, и оссификации.
На месте первичного аффекта
формируется очаг ГОНА.
22.
На месте ТВС лимфангита формируетсяфиброзный тяж. В Л/У - очаги некроза
обызвествляются и окостенивают.
Прогрессирование первичного ТВС комплекс с генерализацией.
Проявляется в 4 формах:
1.гематогенной,
2.лимфогенной,
3.росте первичного аффекта
4.смешанной.
23.
ГЕМАТОГЕННАЯ-
при
попадании
микобактерий в кровь из первичного аффекта или
казеозно-измененных л/у. Микобактерии оседают
в различных органах, вызывая образование
бугорков от милиарных (просовидное зерно) - это
милиарный ТВС до крупных очагов.
Выделяют милиарную и крупноочаговую форму.
Особо опасно развитие милиарного ТВС-го
лептоменингита, отсевы также могут быть в
верхушки легких (очаги Симона), которые могут
давать начало вторичному ТВС
24.
ЛИМФОГЕННАЯ ГЕНЕРАЛИЗАЦИЯ:в процесс вовлекаются бронхиальные,
бифуркационные, околотрахеальные, над и
подключичные,
шейные
и
др.
л/у.
Развивается
ТВС-ный
бронхоаденит.
Возможна обструкция бронха при прорыве
содержимого казеозного л/у в бронх
(аденобронхиальный
свищ),
сдавление
бронха увеличенными л/у ведет к развитию
ателектаза, пневмонии, бронхоэктазов.
При
кишечном
ТВС-лимфогенная
генерализация ведет к развитию ТВС
МЕЗАДЕНИТА.
25.
РОСТ ПЕРВИЧНОГО АФФЕКТА - ведет кразвитию лобарной казеозной пневмонии
(тяжелая форма течения носит название
"скоротечной чахотки"). При расплавлении
очага казеозной пневмонии образуется
первичная легочная каверна. Процесс
принимает
хр.
течение,
развивается
первичная легочная чахотка, напоминающая
вторичный фиброзно-кавернозный ТВС., но
отличается
наличием
казеозного
бронхоаденита.
26.
Первичный кишечный ТВС-аффект растетза счет увеличения ТВС-язвы, чаще в
слепой кишке. Появляются ограниченный
ТВС перитонит, спайки, пакеты казеозноизмененных илецекальных л/у, образуя
единый конгломерат, который принимают
за опухоль (Опухолевидный первичный
кишечный ТВС).
27.
СМЕШАННАЯФОРМА
ПРОГРЕССИИ:
наблюдается после кори, при авитаминозах,
голодании и т.д.). Обнаруживается крупный
первичный аффект, казеозный бронхоаденит,
образование
свищей.
В
обоих
легких
многочисленные ТВС высыпания.
ХРОНИЧЕСКОЕ ТЕЧЕНИЕ (хронически текущий
первичный
ТВС)
возникает
при
зажившим
первичном аффекте, но в лимфожелезистом
компоненте первичного ТВС комплекса процесс
прогрессирует, захватывая новые группы л/у. При
хроническом течении первичного ТВС наступает
сенсибилизация
организма,
повышение
его
чувствительности
к
неспецифическим
воздействиям.
28.
Повышенная реактивность клинически проявляютсякожными туберкулиновыми пробами и появлениями
параспецифических
изменений
это
различные
мезенхимально-клеточные реакции.
Такие реакции в суставах, протекающие по типу ГНТ или
ГЗТ придают хр. первичному ТВС-зу большое сходство с
ревматизмом и носит название РЕВМАТИЗМ ПОНСЕ.
29.
ГЕМАТОГЕННЫЙ ТУБЕРКУЛЕЗ(диссеминированный,
гематогенно-диссеминированный)
Это послепервичный ТВС, возникает у
клинически выздоровевших от первичного
ТВС,
но
сохранившие
повышенную
чувствительность
к
туберкулину
и
выработавшиих значительный иммунитет к
ТВС-ной
микобактерии.
Происходит
обострение очагов-отсевов первичного
ТВС или не вполне заживших фокусов в
л/у
под
влиянием
неблагоприятных
факторов.
30.
При гемататогенном ТВС- преобладаетпродуктивная тканевая реакция (гранулема),
выражена
склонность
к
гематогенной
генерализации, выделяют 3 разновидности:
1. Генерализованный гематогенный ТВС.
2. Гематогенный ТВС с преимущественным
поражением легких.
3. Гематогенный ТВС с преимущественными
внелегочными поражениями
31.
32.
Генерализованныйгематогенный
ТВС
проявляется множественными
высыпаниями ТВС-бугорков во
всех органах - множественные
очаги казеозного некроза без
пролиферативной реакции - так
называемый острейший ТВС-ый
сепсис (сепсис Ландузи).
Если
во
всех
органах
появляются мелкие милиарные
продуктивные бугорки - говорят
о остром милиарном ТВС-зе
33.
Гематогенный ТВС - с преимущественнымпоражением легких - выделяют следующие
формы:
1.Острый милиарный ТВС - часто заканчивается
менингитом.
2.Хронический
милиарный
ТВС
бугорки
рубцуются, развивается эмфизема, хроническое
легочное сердце.
3.Хронический
крупноочаговый
(гематогеннодиссеминированный ТВС легких) только у
взрослых,
характеризуются
продуктивной
реакцией, развитие сетчатого пневмофиброза,
эмфиземы и наличие внелегочного туберкулезного
очага.
34.
Гематогенныйтуберкулез
с
преимущественными
внелегочными
поражениями возникает из очагов отсевов
при первичном ТВС. Поражается кости
(костно-суставной ТВС), мочеполовая
система (почки, маточные трубы).
Выделяют очаговую и деструктивную
форму, по течению: острую или
хроническую.
35.
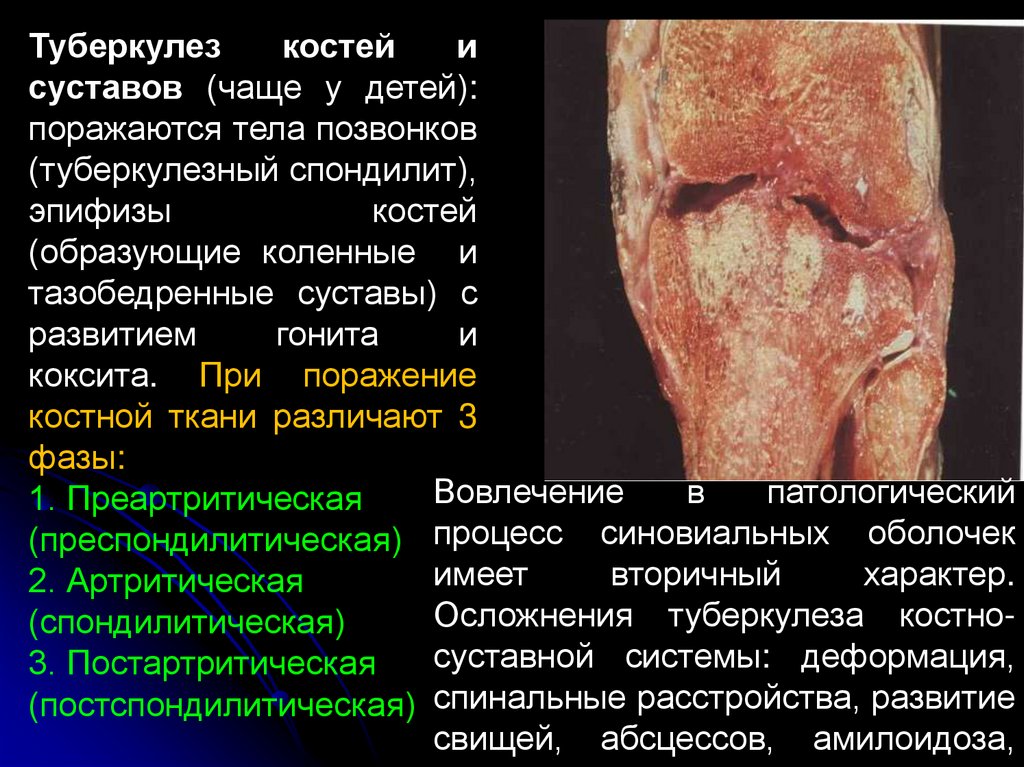
Туберкулезкостей
и
суставов (чаще у детей):
поражаются тела позвонков
(туберкулезный спондилит),
эпифизы
костей
(образующие коленные и
тазобедренные суставы) с
развитием
гонита
и
коксита. При поражение
костной ткани различают 3
фазы:
Вовлечение
в
патологический
1. Преартритическая
(преспондилитическая) процесс синовиальных оболочек
имеет
вторичный
характер.
2. Артритическая
Осложнения туберкулеза костно(спондилитическая)
суставной системы: деформация,
3. Постартритическая
(постспондилитическая) спинальные расстройства, развитие
свищей, абсцессов, амилоидоза,
36.
Туберкулез мозговых оболочек ицентральной нервной системы.
Выделяют 3 основные формы менингита:
Базальный
Менингоэнцефалит
Спинальный
Солитарные туберкулезные очаги в
различных отделах головного мозга
обозначают
как
туберкулемы.
Для
туберкулезного
менингита
характерно
вовлечение в процесс черепно-мозговых
нервов дна IV желудочка.
37.
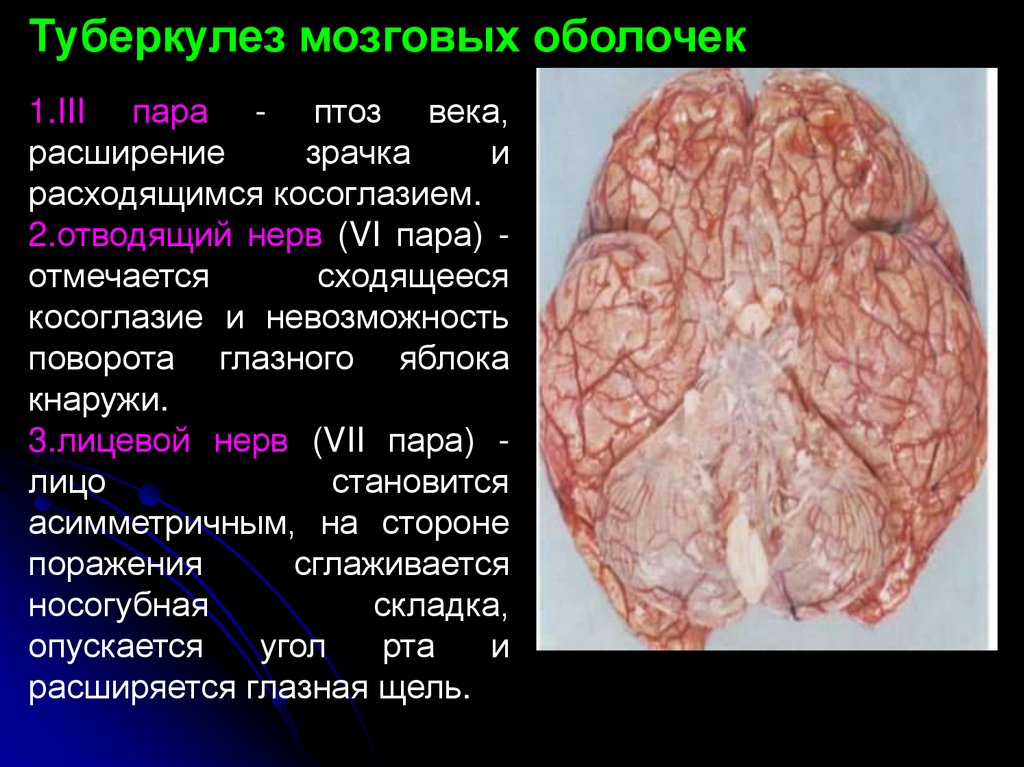
Туберкулез мозговых оболочек1.III пара - птоз века,
расширение
зрачка
и
расходящимся косоглазием.
2.отводящий нерв (VI пара) отмечается
сходящееся
косоглазие и невозможность
поворота глазного яблока
кнаружи.
3.лицевой нерв (VII пара) лицо
становится
асимметричным, на стороне
поражения
сглаживается
носогубная
складка,
опускается
угол
рта
и
расширяется глазная щель.
38.
Туберкулез мочеполовой системы - взависимости
от
тяжести
и
распрастраненности
поражения
мочевыделительной системы различают:
1. милиарный,
2. очаговый туберкулез,
3. туберкулез почечного сосочка (папиллит),
4. кавернозный туберкулез,
5. туберкулезный
пионефроз
(замазкообразная", "мертвая" почка).
39.
Туберкулез мочеточника проявляется винфильтративном, язвенном, рубцовых
вариантах.
Тубуркулез мочевого пузыря: очаговый,
язвенный, рубцовый.
Туберкулез мочеиспускательного канала:
язвенный, рубцовый.
К
посттуберкулезным
изменениям
относят неспецифический пиелонефрит,
нефросклероз, гидрокаликоз, рубцовые
изменения мочевого пузыря, стриктуры
мочевыводящих путей.
40.
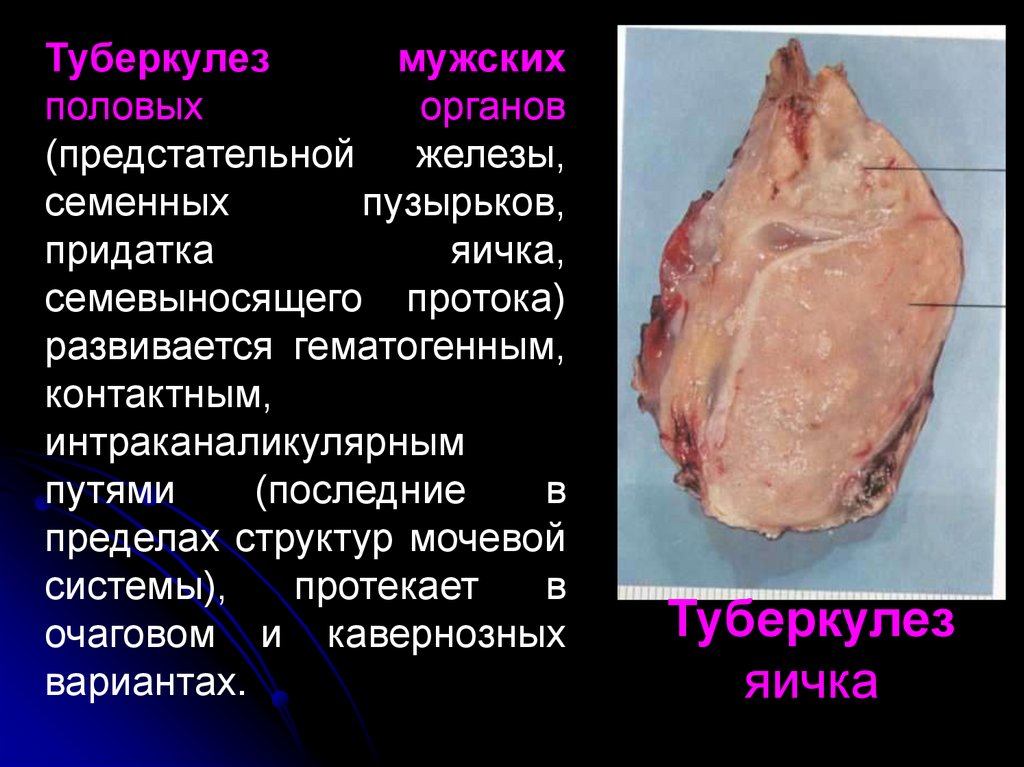
Туберкулезмужских
половых
органов
(предстательной железы,
семенных
пузырьков,
придатка
яичка,
семевыносящего протока)
развивается гематогенным,
контактным,
интраканаликулярным
путями
(последние
в
пределах структур мочевой
системы),
протекает
в
очаговом и кавернозных
вариантах.
Туберкулез
яичка
41.
Туберкулезженских
половых
органов чаще связан поражением
маточных
труб
(милиарный,
очаговый туберкулез, эндометрит).
Реже поражаются яичники, шейка
матки, влагалище, вульва.
42.
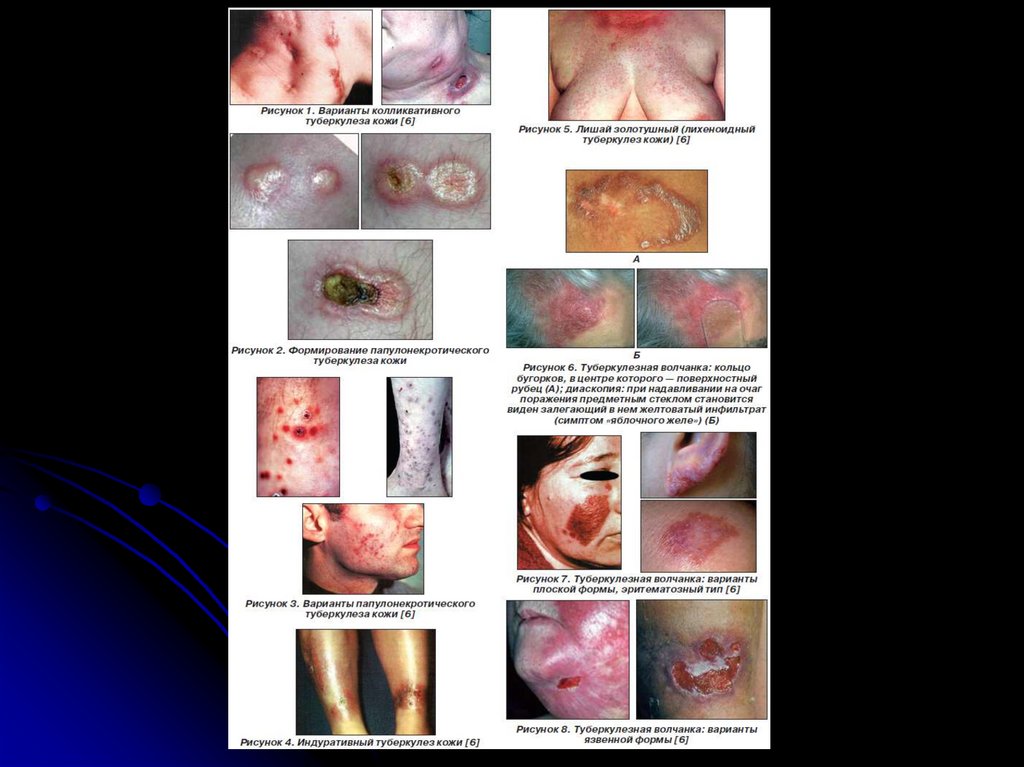
Туберкулез кожи и подкожной клетчатки патогенетическисвязан
с
периодом
первичной туберкулезной инфекции. При
первичном туберкулезе - наблюдается
казеозно-очаговый
туберкулез
(скрофулодерма) и диссеминированный
(папуло-некротический
туберкулез,
уплотненная
эритема,
лихеноидный
туберкулез кожи - "лишай золотушный"). К
вторичному
туберкулезу
относят
туберкулезную
волчанку
(плоская,
гипертрофическая, язвенная), бородавчатый
и милиарно-язвенный туберкулез.
43.
44.
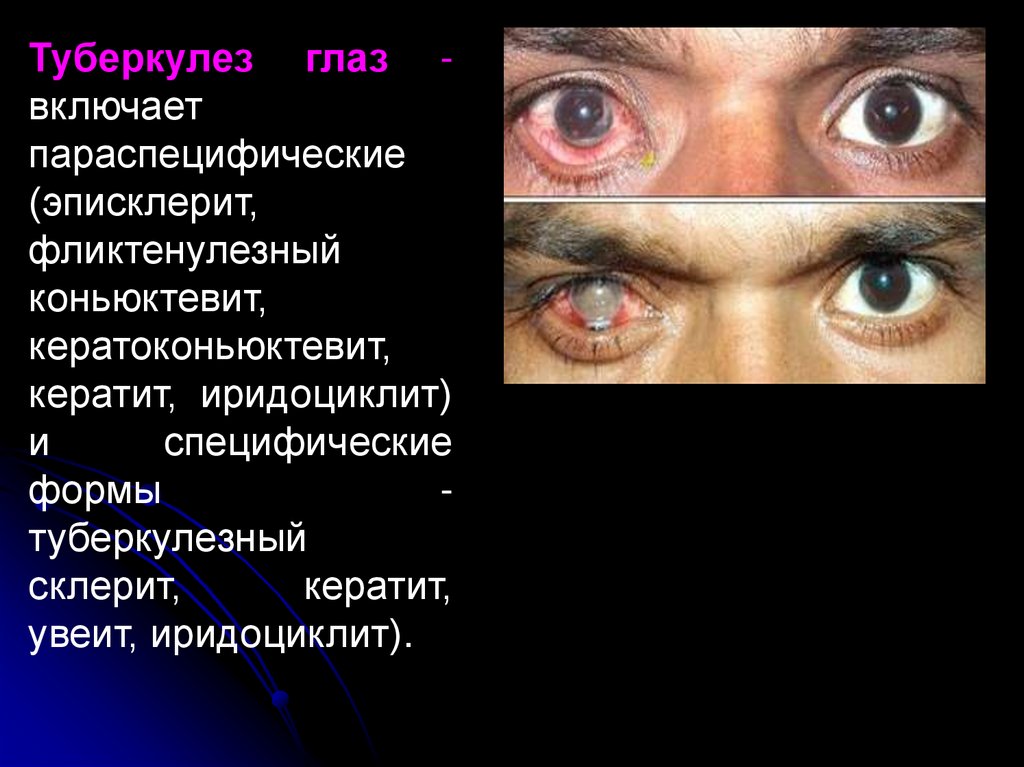
Туберкулез глаз включаетпараспецифические
(эписклерит,
фликтенулезный
коньюктевит,
кератоконьюктевит,
кератит, иридоциклит)
и
специфические
формы
туберкулезный
склерит,
кератит,
увеит, иридоциклит).
45.
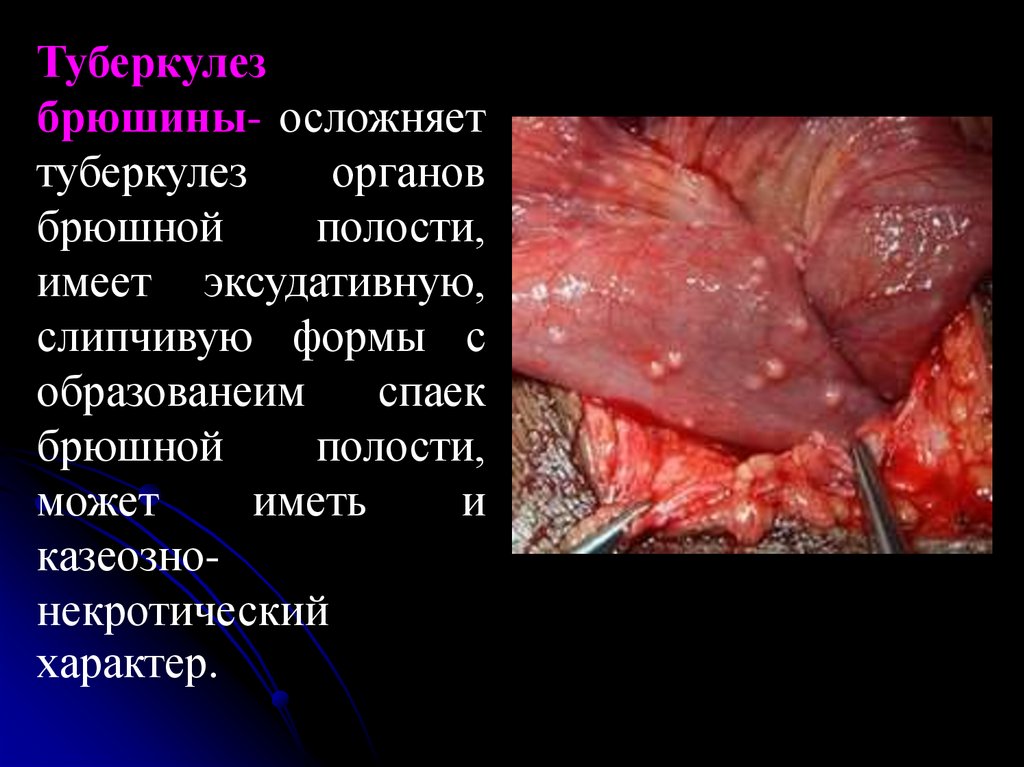
Туберкулезбрюшины- осложняет
туберкулез
органов
брюшной
полости,
имеет эксудативную,
слипчивую формы с
образованеим
спаек
брюшной
полости,
может
иметь
и
казеознонекротический
характер.
46.
ВТОРИЧНЫЙ ТУБЕРКУЛЕЗЧасть ученых (В.Г. Штефко и А.И. Струков)
расматривают первичный, гематогенный и
вторичный ТВС как этапы развития единого
заболевания. Другие (Абрикосов А.И.) рассматривают как реинфекцию.
Развивается чаще у взрослых, перенесших
первичную инфекцию.
Характерно
избирательно
легочная
локализация:
контактное
и
интраканаликулярное (бронхиальное дерево)
распространение,
смена
клиникоморфолгических форм, которые являются
фазами ТВС-процесса в легких.
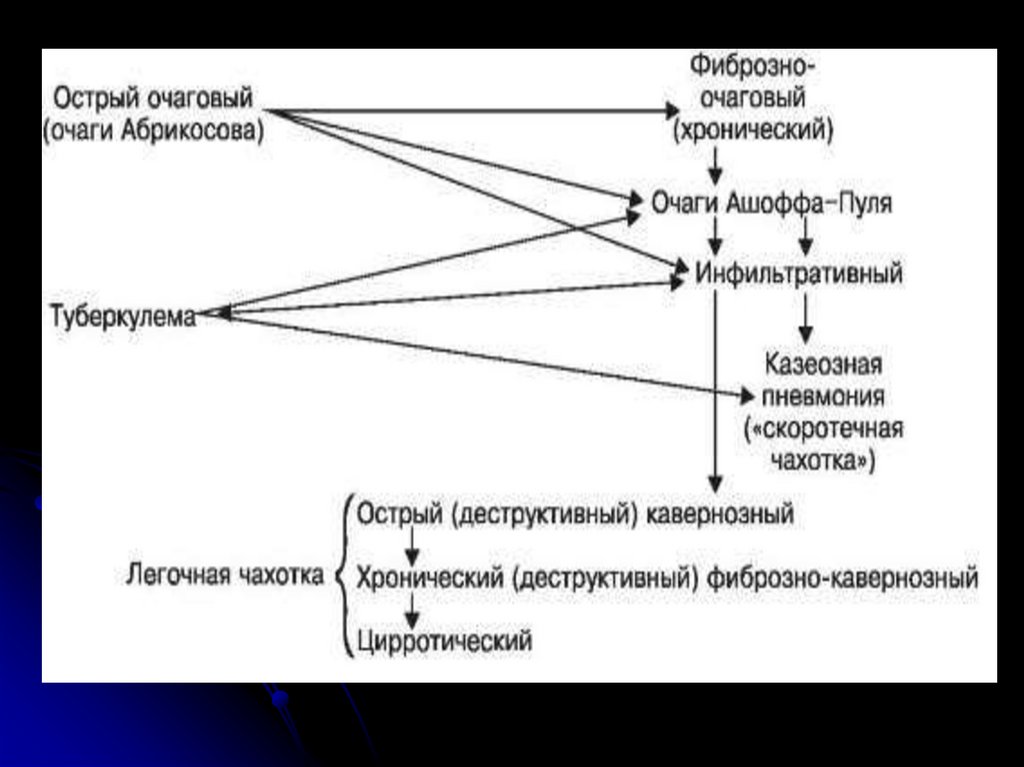
47.
Выделяют 8 форм:Острый очаговый
Фиброзно-очаговый
Инфильтративный
Туберкулема
Казеозная пневмония
Острый кавернозный
Фибрознокавернозный
8. Цирротический
1.
2.
3.
4.
5.
6.
7.
48.
49.
Фиброзно-очаговый туберкулез когда послезаживления
очагов
Абрикосова
процесс
вспыхивает снова. Источником обострения
являются Ашофф-Пулевские очаги. Вокруг них
возникают ацинозные, лобулярные очаги
казеозной
пневмонии,
которые
затем
подвергаются
инкапсуляции,
частично
петрифицируются.
Однако
склонность
к
обострению
сохраняется,
источником
обострения процесса могут быть и Симоновские
(очаги отсевы в период первичной инфекции).
Процесс остается односторонним, не выходит за
пределы I и II сегментов.
50.
Инфильтративный туберкулез развивается припрогрессировании острого очагового или обострении
фиброзно-очагового туберкулеза. В период эпидемии
туберкулеза инфильтративная форма может быть
следствием экзогенной суперинфекции, и при
патологоанатомическом
исследовании
источник
эндогенной реактивации не обнаруживается.
При макроскопическом исследовании - легкое или
доля уплотнены, на разрезе имеют желтовато-серый
зернистый вид с участками желтоватого творожистого
некроза до 1 см в диаметре, неправильной
фестончатой формы.
51.
Туберкулезноевоспаление
протекает
с
преобладанием продуктивной и экссудативной
тканевой реакций. Перифокальное воспаление
широкое, и в совокупности - процесс выходит за
пределы дольки и сегмента (2-5 см). Такой очаг
называют очагом-инфильтратом Ассманна—
Редекера (по имени ученых, впервые описавших
его рентгенологическую картину).
Альтеративная
реакция
(формирование
творожистого
некроза)
в
туберкулезном
воспалении явно незначительна. В центре
инфильтрата располагаются, очаги казеоза до 1
см.
52.
Клиническиинфильтраты
делят
по
их
распространенности и степени экссудативной тканевой
реакции: лобулярные, сегментарные, долевые,
округлые, облаковидные, перициссуриты.
При заживлении инфильтративного туберкулеза
происходит постепенное рассасывание перифокального
воспаления, отграничение и уплотнение казеозного
очага, его инкапсуляция и обызвествление. Инфильтрат
трансформируется
в
очаговый
туберкулёз.
Специфический воспалительный процесс постепенно
рассасывается и замещается соединительной тканью.
обнаруживаются
инкапсулированные,
петрифицированные очаги в 1 и 2 сегментах легких
(чаще справа) это остаточные явления ранее
перенесенного туберкулеза.
53.
При дальнейшем остром прогрессированииинфильтративного туберкулеза появляется и
доминирует альтеративная реакция. Процесс
переходит в казеозную пневмонию.
Прогрессирование и распад очага инфильтрата
с резорбцией масс казеоза ведет к переходу в
кавернозный
туберкулез.
И
далее,
с
формированием
фиброзных
стенок,
бронхогенных отсевов и фиброза в окружающих
и отдаленных зонах легкого - к фибрознокавернозному туберкулезу.
54.
Казеозная пневмония (КП) это туберкулезная пневмония,характеризующаяся
преобладанием экссудативноальтеративного
и
альтеративного
туберкулезного воспаления в
легких,
острым
прогрессирующим течением с
высокой
скоростью
распространения процесса и
ранним
распадом
с
формированием
пневмониогенных каверн
55.
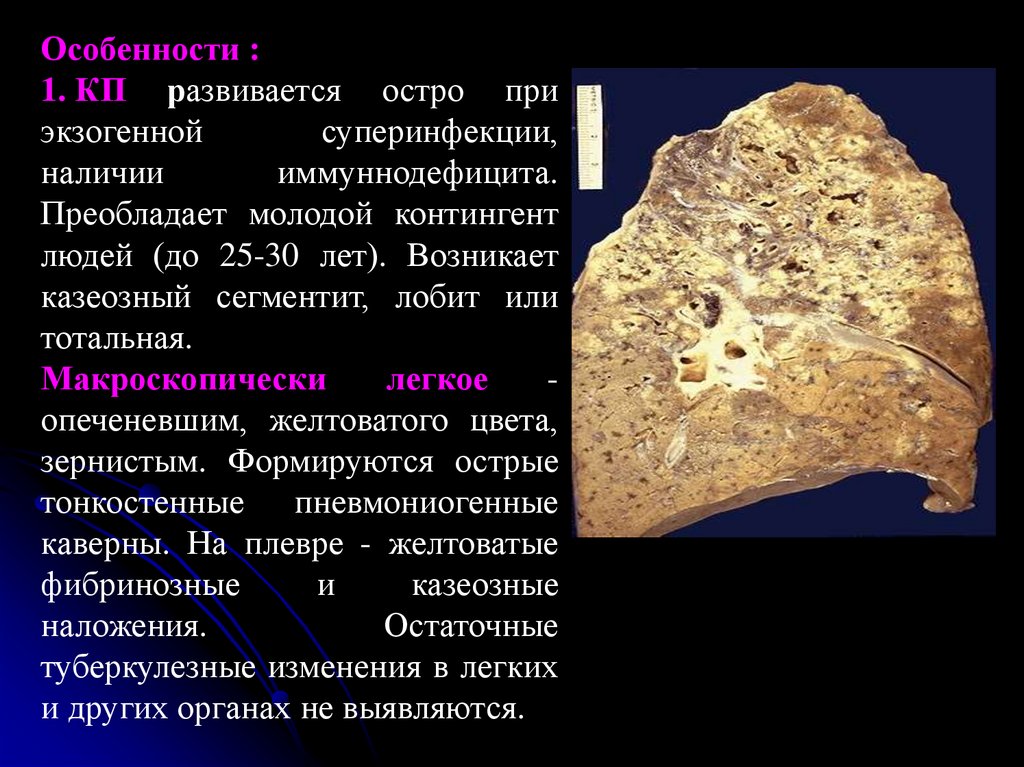
Особенности :1. КП развивается остро при
экзогенной
суперинфекции,
наличии
иммуннодефицита.
Преобладает молодой контингент
людей (до 25-30 лет). Возникает
казеозный сегментит, лобит или
тотальная.
Макроскопически
легкое
опеченевшим, желтоватого цвета,
зернистым. Формируются острые
тонкостенные пневмониогенные
каверны. На плевре - желтоватые
фибринозные
и
казеозные
наложения.
Остаточные
туберкулезные изменения в легких
и других органах не выявляются.
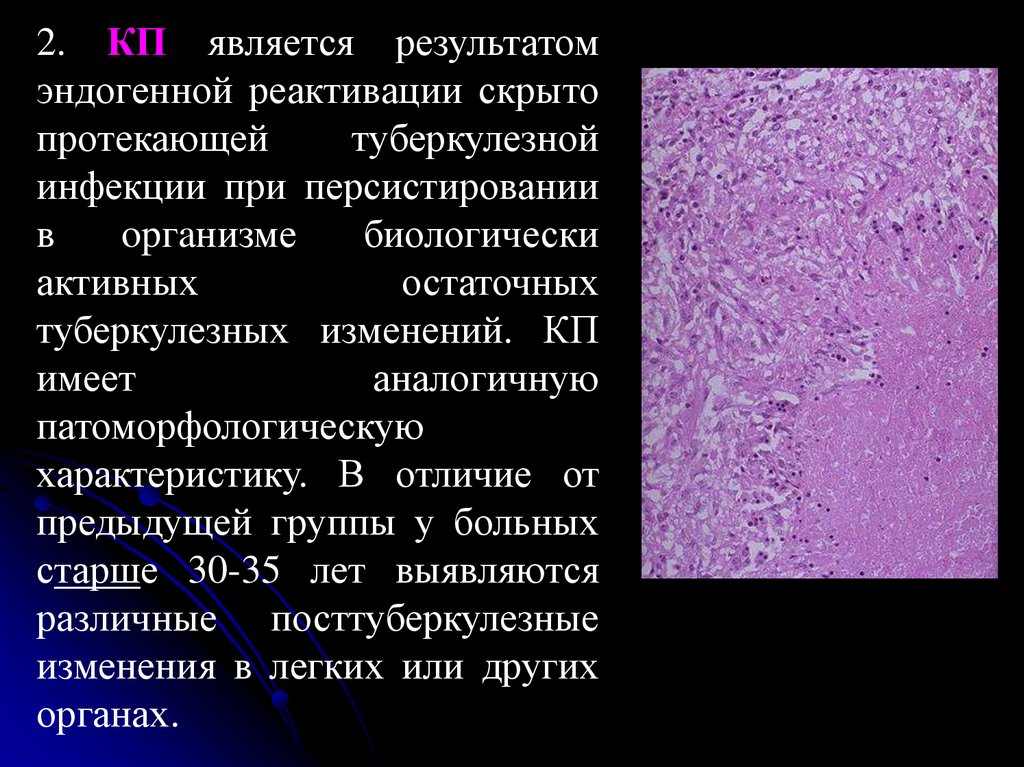
56.
2. КП является результатомэндогенной реактивации скрыто
протекающей
туберкулезной
инфекции при персистировании
в
opгaнизме
биологически
активных
остаточных
туберкулезных изменений. КП
имеет
аналогичную
патоморфологическую
характеристику. В отличие от
предыдущей группы у больных
старше 30-35 лет выявляются
различные посттуберкулезные
изменения в легких или других
органах.
57.
3. КП эволютивно вспыхивает при остромпрогрессировании другой формы туберкулеза:
первичного
туберкулезного
комплекса,
туберкулезного лимфаденита, диссеминированного,
милиарного,
очагового,
инфильтративного,
туберкулем, кавернозного, фиброзно-кавернозного.
Патоморфологические особенности КП в зависят от
эволюции процесса.
На основании клинико-анатомических признаков,
распространенности альтеративного туберкулезного
воспаления в легких делится на 2 варианта.
58.
1. Ограниченная КП возникает в терминальнойбронхиоле и распространяется на респираторные
бронхиолы 1, 2, 3 порядков.
2. Распространенная КП, поздний период эволюдии
процесса, является необратимым, терминальным. КП
охватывает объем более 1 сегмента, долю все легкое.
Развивается
экссудативно-альтеративный
и
альтеративный генерализованный казеозный эндопанбронхит. Поражаются даже сегментарные, долевые и главные бронхи.
3. В терминальный период туберкулезное воспаление
распространяется на трахею и гортань.
4. Распространенная КП, может выступать как
самостоятельная, основная форма туберкулеза, т.е.
основное заболевание.
59.
Туберкулезное воспаление распространяется настенку
бронхов,
сосудов,
на
плевру.
Наблюдается высокая проницаемость стенок
кровеносных сосудов и межальвеолярных
перегородок. Выражен аллергический флебит.
Возникают тканевые признаки ДВС-синдрома.
Нарушается
кровообращение,
возникает
полнокровие, стаз, тромбоз в крупных венах.
Формируются острые полости распада с
секвестрами.
Пневмониогенные
каверны
не
имеют
сформированных слоев.
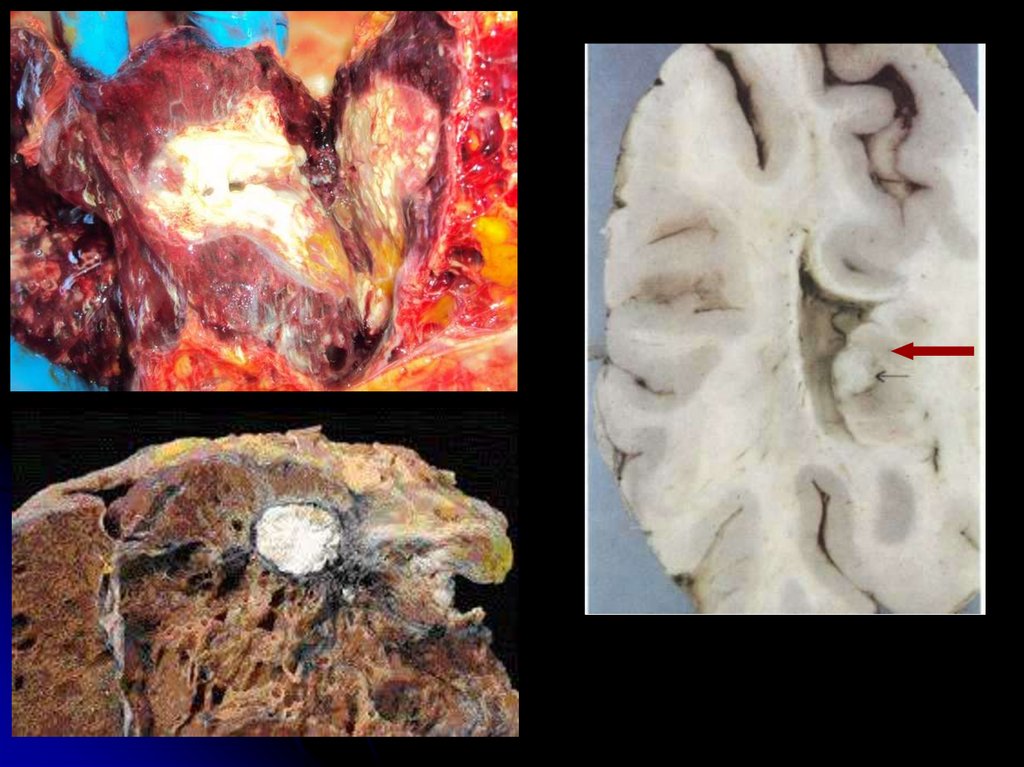
60.
Туберкулема.Форма туберкулеза, имеющая инфекционноаллергический патогенез.
В
практической
фтизиатрии
туберкулемы
патогенетически
связывают
с
очаговым
инфильтративным туберкулезом, с казеозной
пневмонией.
Различают
первичные
туберкулемы,
формирующиеся при неполном зажив-лении
первичного легочного аффекта (казеозной
пневмонии).
61.
Туберкулемы могут быть вариантомзаживления кавернозного туберкулеза.
К
туберкулемам
относят
округлые,
ограниченные очаги 1-1,5 см в диаметре,
окруженные капсулой.
Одиночные
и
множественные
туберкулемы чаще располагаются в 1-2
бронхолегочных сегментах.
Туберкулемы могут формироваться в
мозгу, почках, печени.
62.
Туберкулемы делятся на:1.
Солитарная
гомогенная
(казеома
по
Л.К.Богушу) - очаг казеозной пневмонии округлой
формы, четко отграниченный от окружающей
ткани тонкой фиброзной капсулой, содержащей
на границе с казеозом узкий слой специфических
грануляций.
2.
Слоистая - концентрическим расположением
казеозных масс, чередующихся с тяжами
коллагеновых волокон. Между коллагеновыми волокнами могут содержаться тяжи специфических
грануляций.
63.
3. Конгломератнаясостоит
из
нескольких казеозных фокусов, объединенных
неравномерной
фиброзной
капсулой. Контуры такой туберкулемы неправильные.
4. Инфильтративно-пневмоническая
округлый очаг туберкулезной пневмонии,
состоящий из туберкулезных бугорков,
продуктивных
и
экссудативнопродуктивных, небольших зон казеоза и
волокон соединительной ткани между
ними.
64.
65.
Туберкулезное воспаление может переходить настенки бронхов. При развитии туберкулезного
эндобронхита
дренирующего
бронха
наблюдается деструкция эпителия слизистой
оболочки бронха, собственно слизистого и
подслизистого
слоев
и
замещение
их
творожистым некрозом.
При прогрессировании вокруг туберкулемы
появляется
сначала
неспецифическое
перифокальное
воспаление.
Туберкулезное
воспаление
распространяется
на
капсулу.
Туберкулема увеличивается в размеpax. Казеоз
расплавляется и выводится через дренирующие
бронхи и лимфатические пути. Формируется
кавернозная форма туберкулеза.
66.
Эпителиоидно-клеточные грануляции с гигантскимиклетками Лангханса скудные. Воспале-ние в
дренирующем
бронхе
имеет
экссудативноальтеративный и альтера-тивный характер.
При остром прогрессировании туберкулем может
возникать распространенный казеозный эндо- и
панбронхит с развитием ацинозной, ацинознолобулярной, сливной лобулярной, сегментарной,
долевой казеозной пневмонии. Формируется новая
форма туберкулеза - казеозная пневмония.
Выделение казеозных масс через дренирующий
бронх может быть одним из путей заживления
туберкулемы, которая очищается и рубцуется.
67.
Кавернозный туберкулез.Характеризуется
наличием
изолированной
сформированной каверны со слабо развитым
фиброзным слоем и отсутствием в окружающей
ткани выраженного склероза и очагов отсевов.
Исходными формами кавернозного туберкулеза
могут быть:
первичная казеозная пневмония
(первичный туберкулезный комплекс),
очаговый, инфильтративный туберкулез,
казеозная пневмония,
туберкулема.
68.
КТ формируется из острой пневмониогеннойкаверны, которая является промежуточной
стадией перечисленных форм туберкулеза,
остро прогрес-сирующих, с распадом, аутолизом
казеозно-пневмонического фокуса.
Стенка острой пневмониогенной полости имеет
выраженный
казеозно-некротический
внутренний слой, который окружен узкой зоной
туберкулезного
воспалений
со
скудной
эпителиоидноклеточной реакцией, выраженной
лимфоидно-моноцитарной инфильтрацией. В
наружных отделах выражена перифокальная
неспецифическая пневмония.
69.
Стенки полости при сформировавшемсякавернозном
туберкулезе
тонкие.
Внутренняя поверхность стенки полости
бугристая, с узким казеозно-некротическим
слоем. К широкому грануляционному слою
прилежит неравномерно узкий, местами
отсутствующий наружный - фиброзный.
Кавернозная
форма
деструктивного
туберкулеза имеет один пиогенный слой,
составными частями которого является
внутренний - казеозно-некротический и
наружный - грануляционный.
70.
Каверны располагаются чаше в 1-3 или 6сегментах плеврокортикально, или в более
глубоких отделах легкого. Вокруг каверны
развивается зона казеозной пневмонии.
В прогрессировании каверны имеет значение
туберкулезное поражение дренирующих бронхов,
в стенке которых формируются казеозный эндомезо- и панбронхит. Просвет бронхов заполнен
казеозно-некротическими массами. По мере
удаления от устья каверны интенсивность
специфического воспаления в дренирующем
бронхе уменьшается.
71.
Плевра над каверной фиброзируется,имеются
фиброзные
cpaщения.
В
прилежащих к каверне легких определяются
тяжи фиброзной ткани и единичные
нодозные и инкапсулированные очаги
отсевы.
72.
Фиброзно-кавернозный туберкулез (ФКТ).ФКТ является результатом прогрессирования
большинства форм туберкулеза первичного или
вторичного
периодов.
Летальность
от
фиброзно-кавернозного туберкулеза занимает
первое место среди всех форм туберкулеза
(69%)
ФКТ характеризуется формированием в легких
или другом органе одной или нескольких каверн
с широким фиброзным слоем на фоне
распространенного
очагового склероза
и
очагов-отсевов различного генеза.
73.
Локализуются каверны чаще в 1, 2 и 6сегментах, может быть двустороннее
распространенное
поражение
легких.
Пораженные сегменты или легкое плотные,
с участками западения. Плевра в зонах
локализации каверны имеет фиброзные
спайки,
гиалинизирована,
нередко
хрящевой плотности. Висцеральный и
париетальный плевральные листки спаяны.
Нередко при аутопсии обнаруживаются
осумкованные полости эмпиемы плевры и
плевробронхиальные свищи.
74.
Различают каверны малые (до 2 см), средние (до4 см), большие (до 6 см) и гигантские (свыше 6
см в диаметре). Стенка хронической каверны
состоит из 3-х слоев:
1. Казеозно-некротического,
2. Грануляционного
3. Фиброзного.
Казеозноно-некротический и грануляционный
слои объединяют в один пиогенный слой.
Внутренняя поверхность каверн неровная, с
желтоватыми наложениями. Могут встречаться
беловато-серые образования, так называемые
линзы Коха, представляющие собой скопления
колоний микобактерий туберкулеза (МБТ).
75.
При длительном течении ФКТ нарастаютпроцессы склероза и дистрофии легких.
Каверны располагаются среди массивных
рубцов (цирротических изменений), особенно
значительных в области корни легкого и по ходу
бронхов. Бронхи деформируются, образуются
бронхэктазы
различной
формы
(цилиндрические, мешотчатые).
В сосудистой системе легкого преобладают
компенсаторно-приспособительные изменения с
перестройкой сосудистых стенок, с сужени-ем
просвета и развитием гипертензии в малом
круге кровообращения.
ФКТ может постепенно переходить в новую
форму цирротическую.
76.
Цирротический туберкулез (ЦТ).ЦТ
характеризуется
сочетанием
грубого
деформирующего склероза (цирроза) в органе,
некавернозных
полостных
образований
(бронхоэктазов,
полостей
типа
кист,
эмфизематозных булл), с наличием каверн без
признаков
прогрессирования
и
инкапсулированных,
кальцинированных
и
организованных казеозных очагов.
ЦТ имеет различную распространенность:
может ограничиваться сегментом, долей,
распроетраняться на все легкое, может быть
двусторонним, захватывая плевру и перикард.
77.
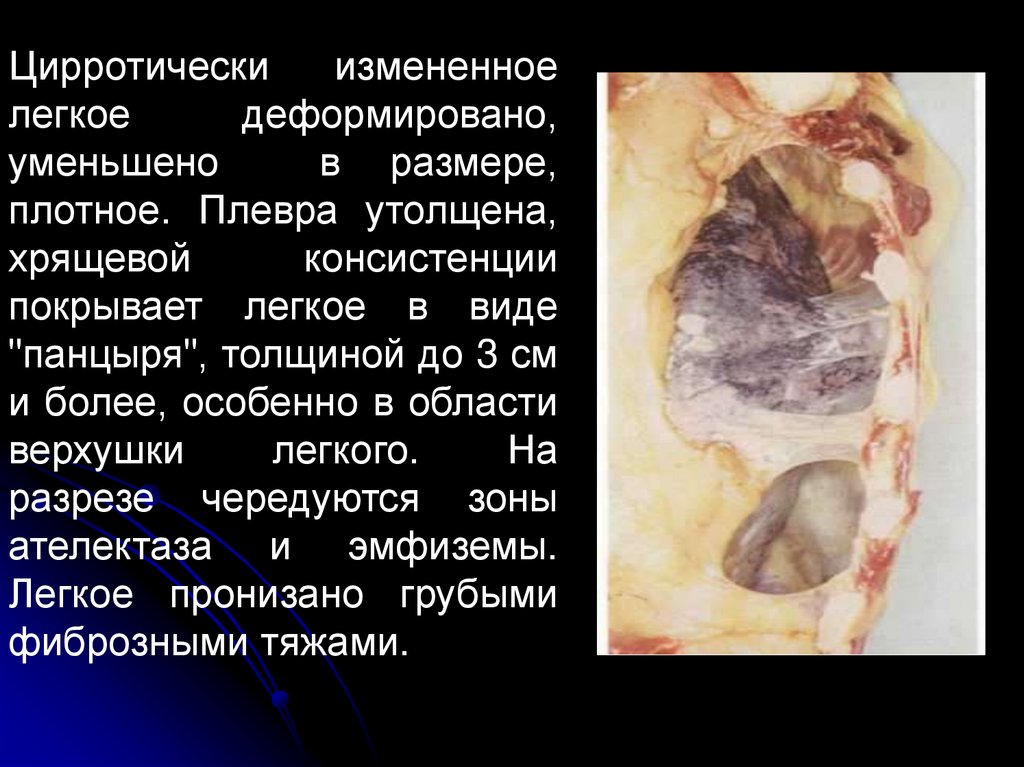
Цирротическиизмененное
легкое
деформировано,
уменьшено
в размере,
плотное. Плевра утолщена,
хрящевой
консистенции
покрывает легкое в виде
"панцыря", толщиной до 3 см
и более, особенно в области
верхушки
легкого.
На
разрезе чередуются зоны
ателектаза и эмфиземы.
Легкое пронизано грубыми
фиброзными тяжами.
78.
ОСЛОЖНЕНИЯ
ТВС многообразны. При первичном может
развиваться менингит, плеврит, перикардит,
перитонит.
При
костномсеквестры,
деформация,
поражение мягких тканей, абсцессы, свищи.
При вторичном - чаще обусловлены наличием
каверны: кровотечение, прорыв содержимого
каверны в плевральную полость, следствие
этого
пневмоторакс,
гнойный
плеврит
(эмпиема плевры).
Любая форма ТВС с длительным течением
может осложняться амилоидозом.
79.
Туберкулезный плеврит и эмпиема плевры.Туберкулезный плеврит развивается в любой
период течения туберкулеза: сопровождает как
манифестация первичный бронхоаденит.
Для
хронически
текущего
первичного
туберкулеза характерен полисерозит.
При гематогенном (постпервичном) туберкулезе
плеврит может сопровождать легочные и
внелегочные формы туберкулеза.
Пpи вторичном туберкулезе чаще сочетается с
инфильтративной и деструктивными формами.
80.
Гнойный экссудат в полости плевры (эмпиема)развивается как осложнение спонтанного или
лечебного пневмоторкса, при прорыве каверны
в плевральную полость (пиопневмоторакс),
после операций на легких.
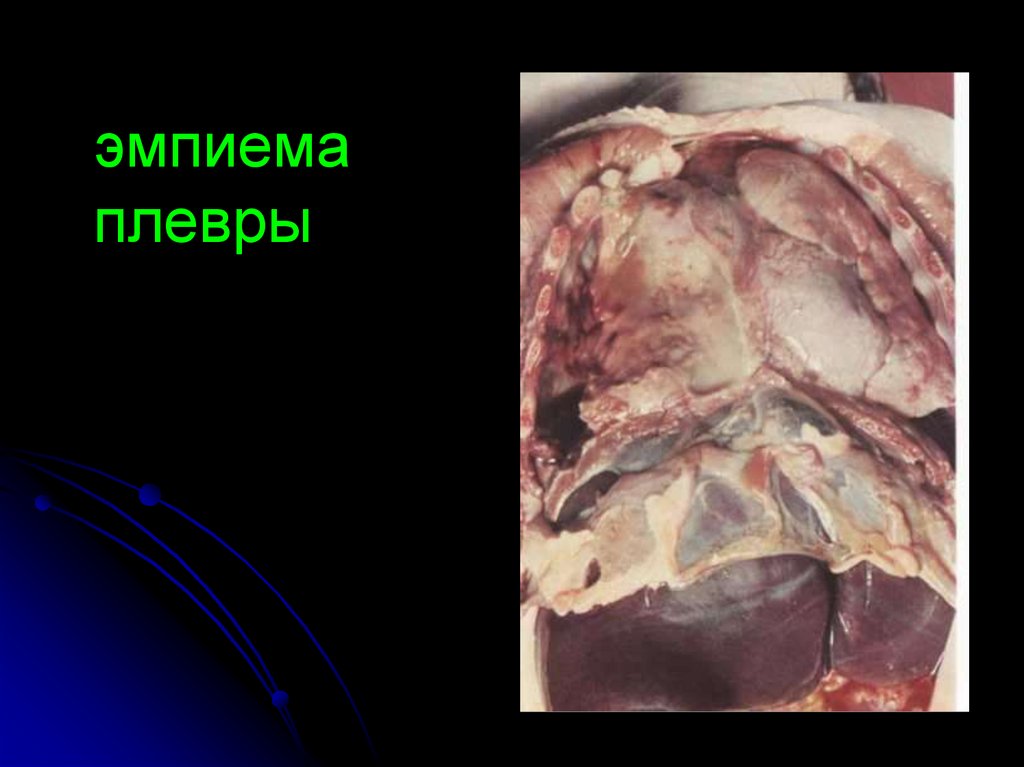
Эмпиема плевры у больных туберкулезом
является
наиболее
тяжелой
формой
экссудативного плеврита и сопровождается
резорбтивной лихорадкой, формированием
бронхоплевральных свищей, диссеминацией
инфекции
в
интактное
легкое
и
прогрессированием
туберкулеза.
Толщина
листков плевры достигает 1.0-1.5 см.
81.
эмпиемаплевры
82.
Исходы экссудативного плеврита:рассасывание с
образованием
спаек,
фиброторакс
с
облитерацией
плевральной полости
переход в хроническую эмпиему
плевры, когда "холодное" течение
процесса в стенках остаточной полости
сменяется обострением, про-грессирует
склероз с деформацией грудной клетки.
83.
Хроническая эмпиема плевры (ХЭП) являетсясамостоятельной
формой
плевролегочного
туберкулеза.
По
протяженности
ХЭП
может
быть
ограниченной, распространенной, тотальной.
Течение ХЭП: прогрессирующее (обострение),
толщина стенки - 11-14 мм, стабильное - 6-9 мм,
регрессирующее (затихание) - 9-1 1 мм.
Выделены 3 периода ХЭП, отражающие
морфофункциональное развитие заболевания:
1.
Хронический фибропластический плеврит
(латентный),
2.
диффузно-склеротический
(нозологический),
3.
Цирротический (синдромный)






























































 Медицина
Медицина








