Похожие презентации:
Патология складок коленного сустава
1. Патология складок коленного сустава
АРХАНГЕЛЬСК 20202. Анатомия:
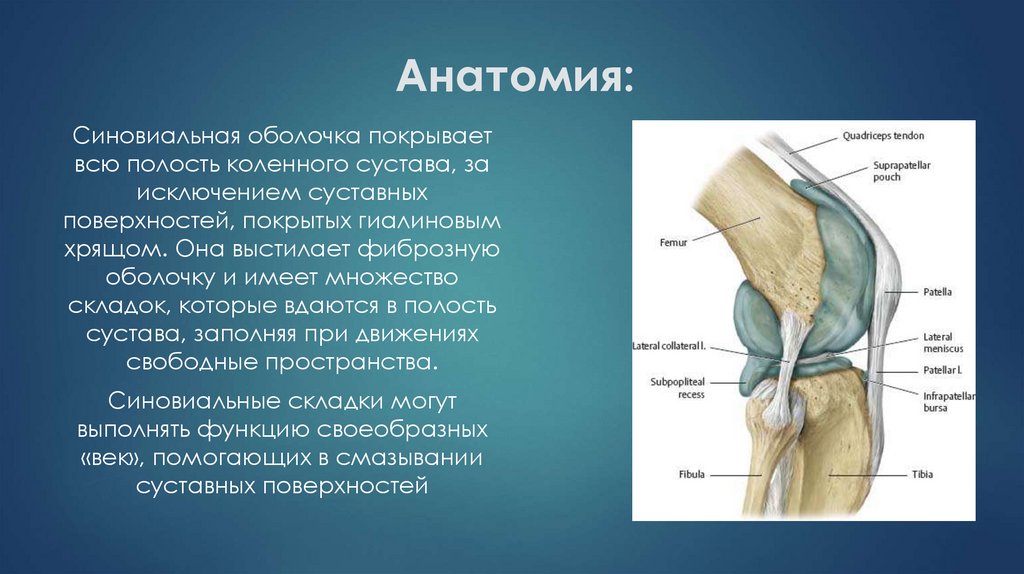
Синовиальная оболочка покрываетвсю полость коленного сустава, за
исключением суставных
поверхностей, покрытых гиалиновым
хрящом. Она выстилает фиброзную
оболочку и имеет множество
складок, которые вдаются в полость
сустава, заполняя при движениях
свободные пространства.
Синовиальные складки могут
выполнять функцию своеобразных
«век», помогающих в смазывании
суставных поверхностей
3. Анатомия:
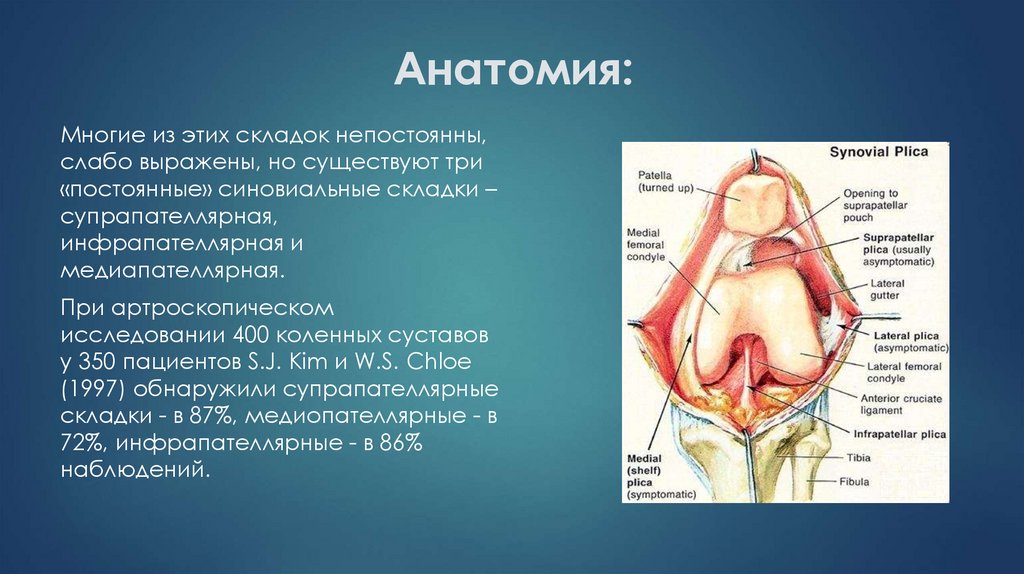
Многие из этих складок непостоянны,слабо выражены, но существуют три
«постоянные» синовиальные складки –
супрапателлярная,
инфрапателлярная и
медиапателлярная.
При артроскопическом
исследовании 400 коленных суставов
у 350 пациентов S.J. Kim и W.S. Chloe
(1997) обнаружили супрапателлярные
складки - в 87%, медиопателлярные - в
72%, инфрапателлярные - в 86%
наблюдений.
4. Анатомия:
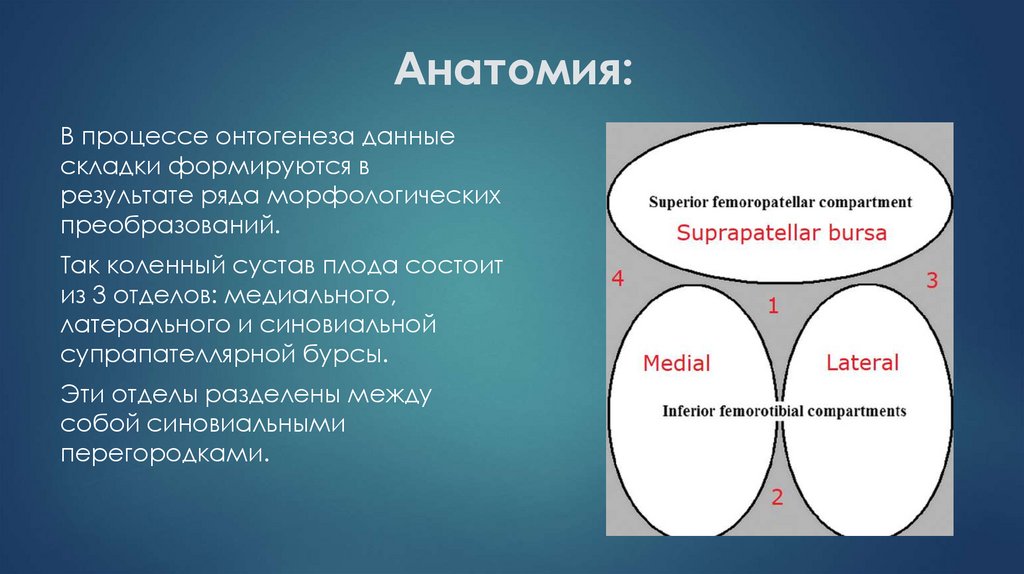
В процессе онтогенеза данныескладки формируются в
результате ряда морфологических
преобразований.
Так коленный сустав плода состоит
из 3 отделов: медиального,
латерального и синовиальной
супрапателлярной бурсы.
Эти отделы разделены между
собой синовиальными
перегородками.
5. Анатомия:
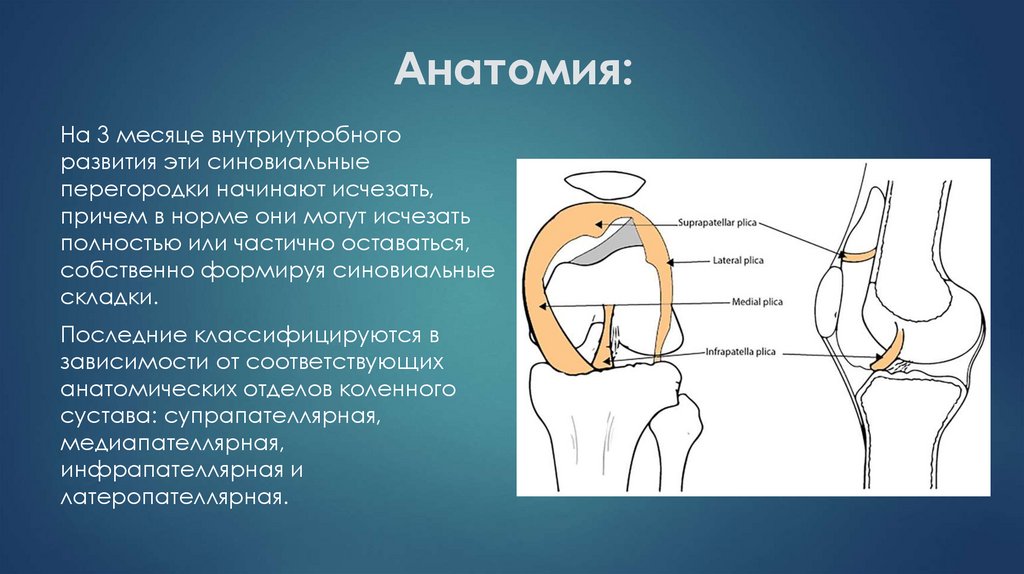
На 3 месяце внутриутробногоразвития эти синовиальные
перегородки начинают исчезать,
причем в норме они могут исчезать
полностью или частично оставаться,
собственно формируя синовиальные
складки.
Последние классифицируются в
зависимости от соответствующих
анатомических отделов коленного
сустава: супрапателлярная,
медиапателлярная,
инфрапателлярная и
латеропателлярная.
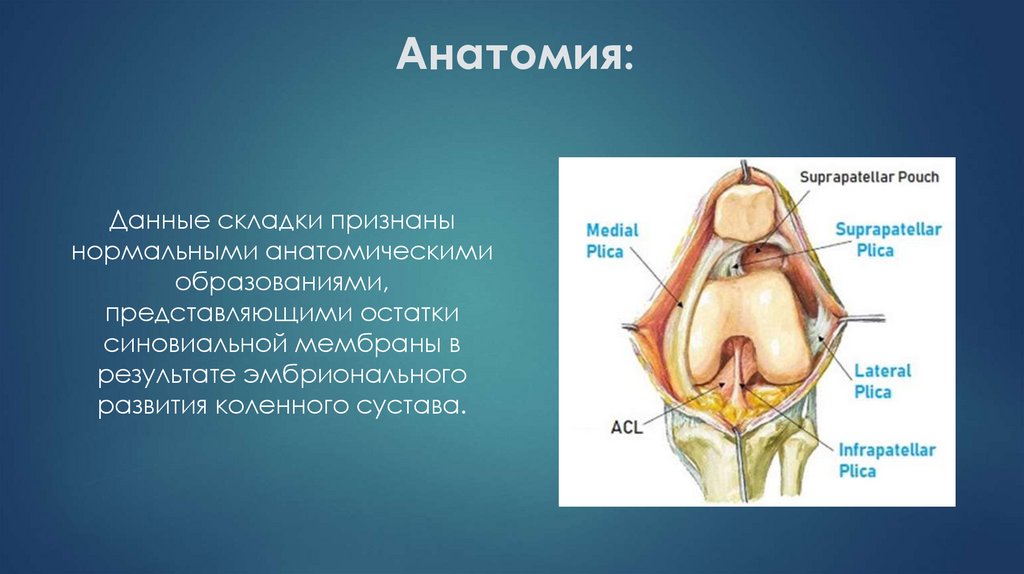
6. Анатомия:
Данные складки признанынормальными анатомическими
образованиями,
представляющими остатки
синовиальной мембраны в
результате эмбрионального
развития коленного сустава.
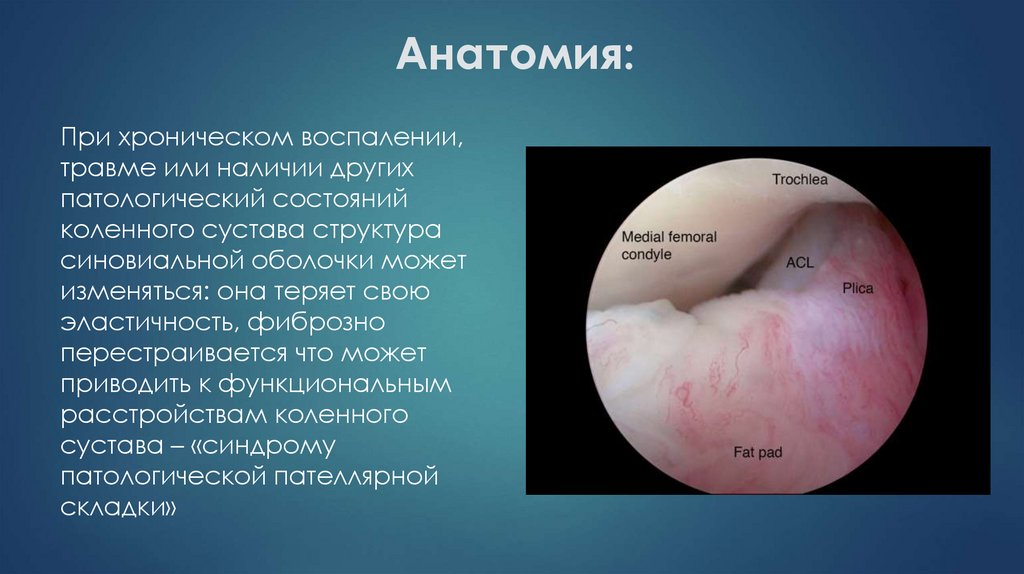
7. Анатомия:
При хроническом воспалении,травме или наличии других
патологический состояний
коленного сустава структура
синовиальной оболочки может
изменяться: она теряет свою
эластичность, фиброзно
перестраивается что может
приводить к функциональным
расстройствам коленного
сустава – «синдрому
патологической пателлярной
складки»
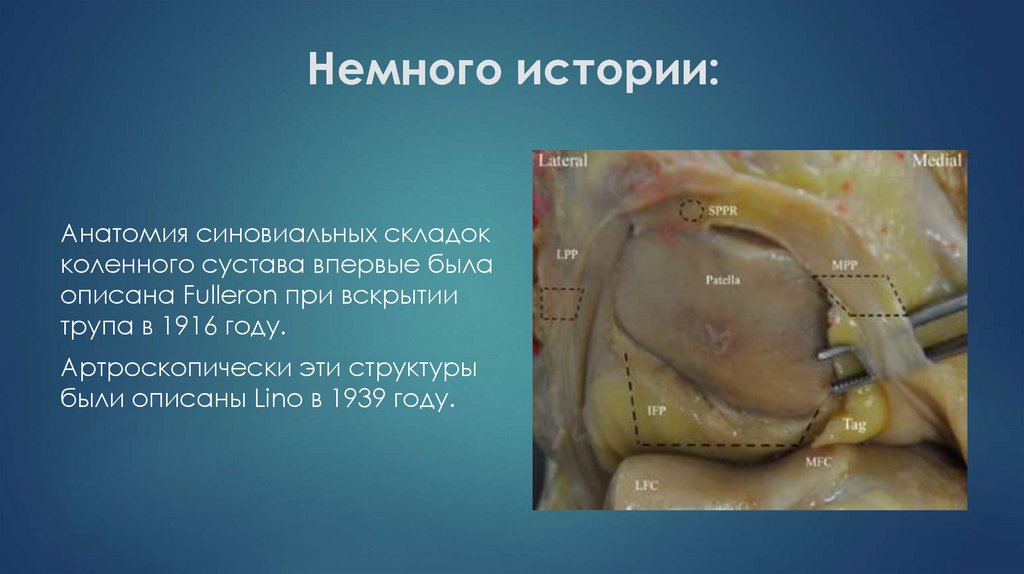
8. Немного истории:
Анатомия синовиальных складокколенного сустава впервые была
описана Fulleron при вскрытии
трупа в 1916 году.
Артроскопически эти структуры
были описаны Lino в 1939 году.
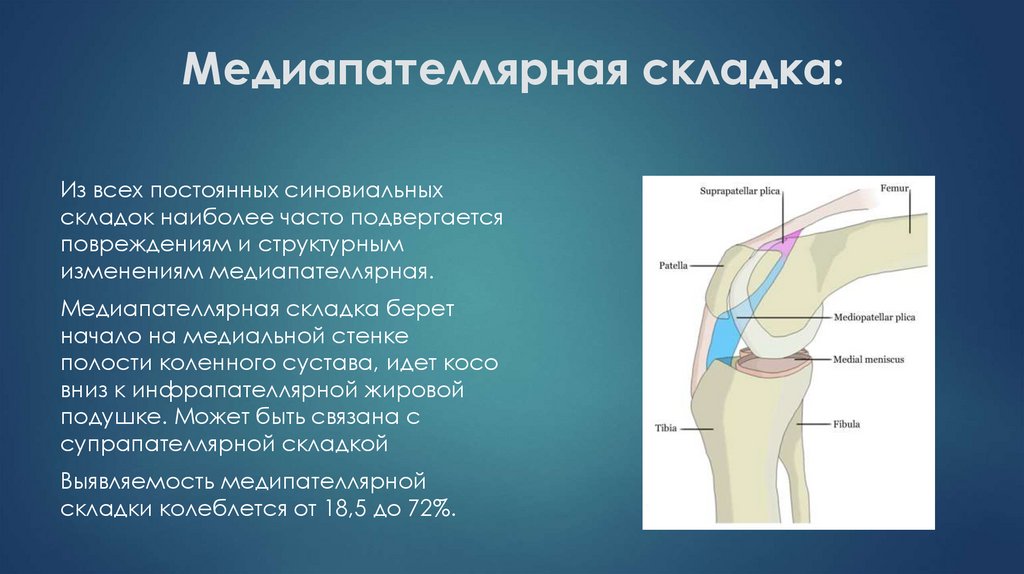
9. Медиапателлярная складка:
Из всех постоянных синовиальныхскладок наиболее часто подвергается
повреждениям и структурным
изменениям медиапателлярная.
Медиапателлярная складка берет
начало на медиальной стенке
полости коленного сустава, идет косо
вниз к инфрапателлярной жировой
подушке. Может быть связана с
супрапателлярной складкой
Выявляемость медипателлярной
складки колеблется от 18,5 до 72%.
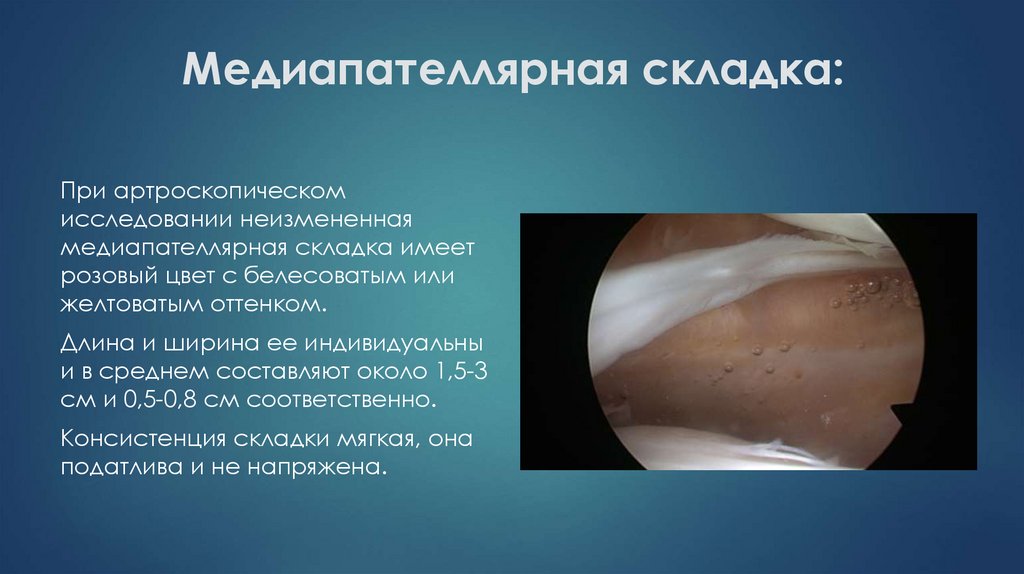
10. Медиапателлярная складка:
При артроскопическомисследовании неизмененная
медиапателлярная складка имеет
розовый цвет с белесоватым или
желтоватым оттенком.
Длина и ширина ее индивидуальны
и в среднем составляют около 1,5-3
см и 0,5-0,8 см соответственно.
Консистенция складки мягкая, она
податлива и не напряжена.
11. Медиапателлярная складка:
Классификация медиапателлярнойскладки:
а) отсутствует;
б) рудиментарная;
в) полная;
г) парная;
д) фенестрированная;
е) высокая.
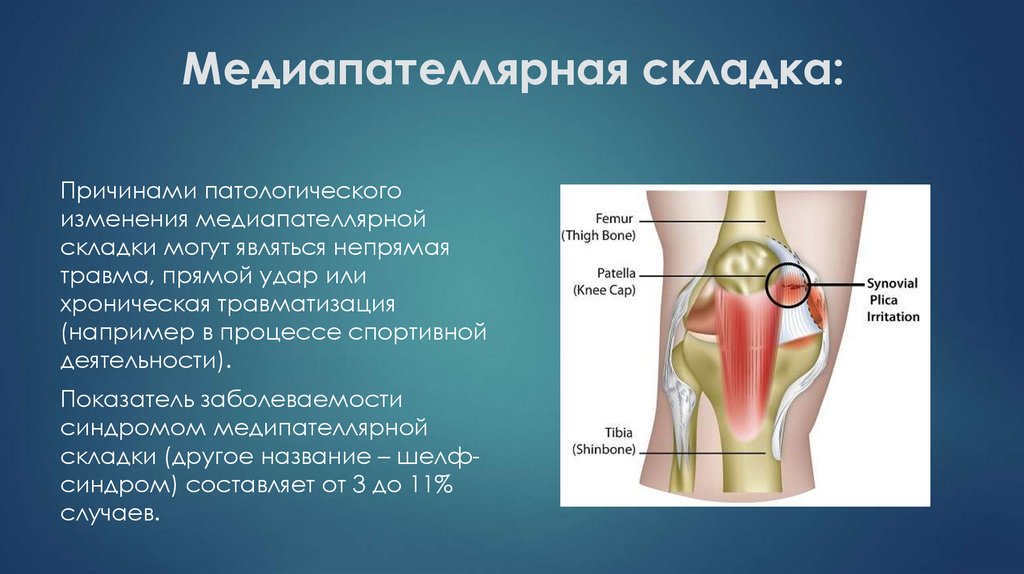
12. Медиапателлярная складка:
Причинами патологическогоизменения медиапателлярной
складки могут являться непрямая
травма, прямой удар или
хроническая травматизация
(например в процессе спортивной
деятельности).
Показатель заболеваемости
синдромом медипателлярной
складки (другое название – шелфсиндром) составляет от 3 до 11%
случаев.
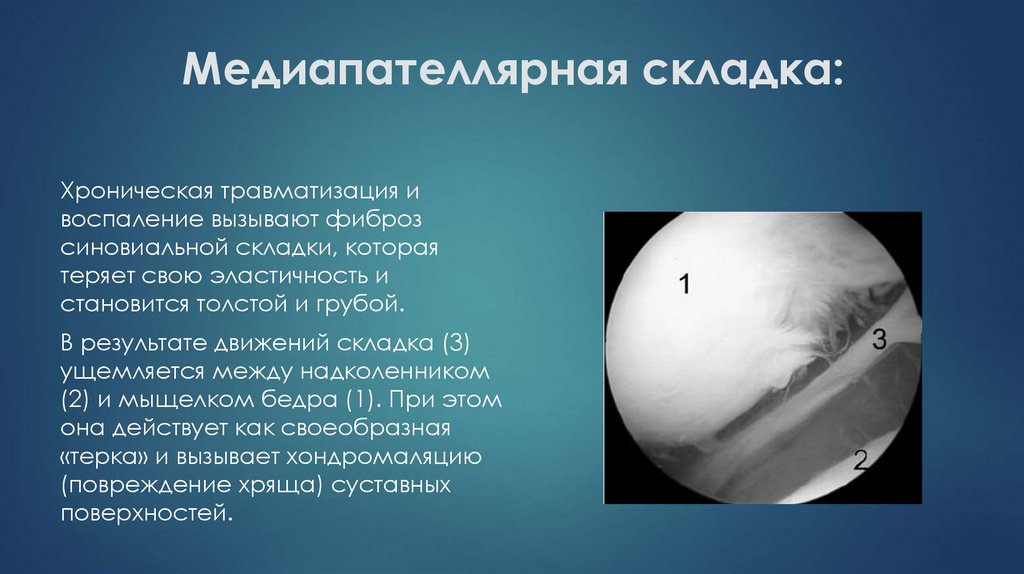
13. Медиапателлярная складка:
Хроническая травматизация ивоспаление вызывают фиброз
синовиальной складки, которая
теряет свою эластичность и
становится толстой и грубой.
В результате движений складка (3)
ущемляется между надколенником
(2) и мыщелком бедра (1). При этом
она действует как своеобразная
«терка» и вызывает хондромаляцию
(повреждение хряща) суставных
поверхностей.
14. Медиапателлярная складка:
Диагностика:Анамнез: некоторые пациенты
говорят о факте травмы с
последующим развитием отека
коленного сустава. Другие
испытывают боль в переднем отделе
колена после физической работы
или спортивной активности, которая
требует повторяющихся
сгибательно-разгибательных
движений в суставе.
15. Медиапателлярная складка:
Диагностика:Анамнез: характерная нагрузка,
которая вызывает симптомы это —
подъем/спуск по лестнице,
приседание на корточках,
приседание/вставание со стула
после долгого сидения. Кроме того,
отмечаются трудности с тем, чтобы
сидеть неподвижно в течение
длительного времени без
возможности выпрямить ноги или в
позе «по-турецки».
16. Медиапателлярная складка:
Диагностика:Анамнез: основным симптомом
синдрома медиапателлярной складки
является боль по передней и переднемедиальной поверхности коленного
сустава, усиливающаяся при нагрузке,
больше при разгибании в суставе.
Также возможны болезненные щелчки
при сгибательно-разгибательных
движениях, возникающие при
перекатывании воспаленной складки
через край внутреннего мыщелка
бедра, что может быть ошибочно
воспринято пациентом как эпизод
нестабильности надколенника или
блокады сустава.
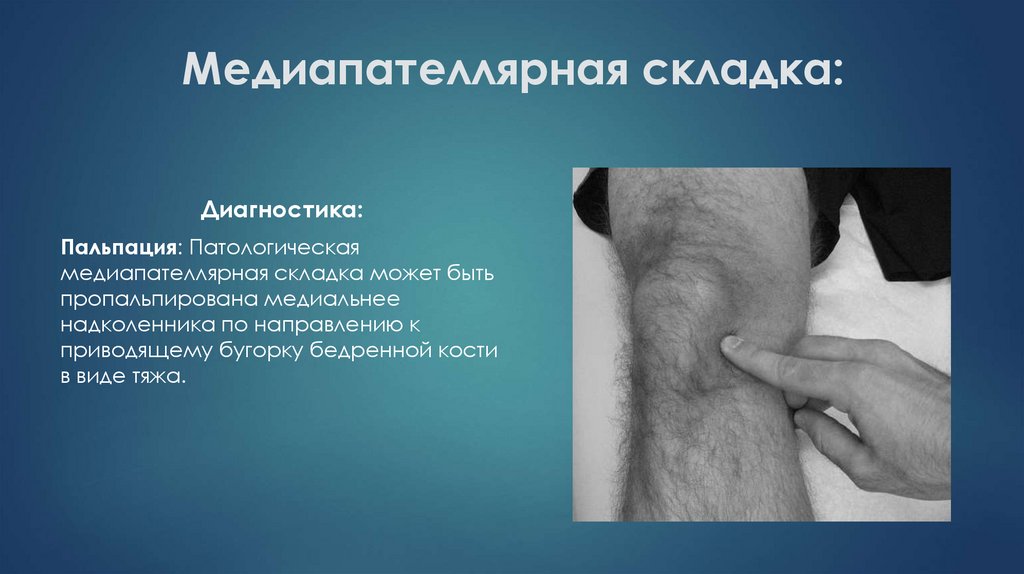
17. Медиапателлярная складка:
Диагностика:Пальпация: Патологическая
медиапателлярная складка может быть
пропальпирована медиальнее
надколенника по направлению к
приводящему бугорку бедренной кости
в виде тяжа.
18. Медиапателлярная складка:
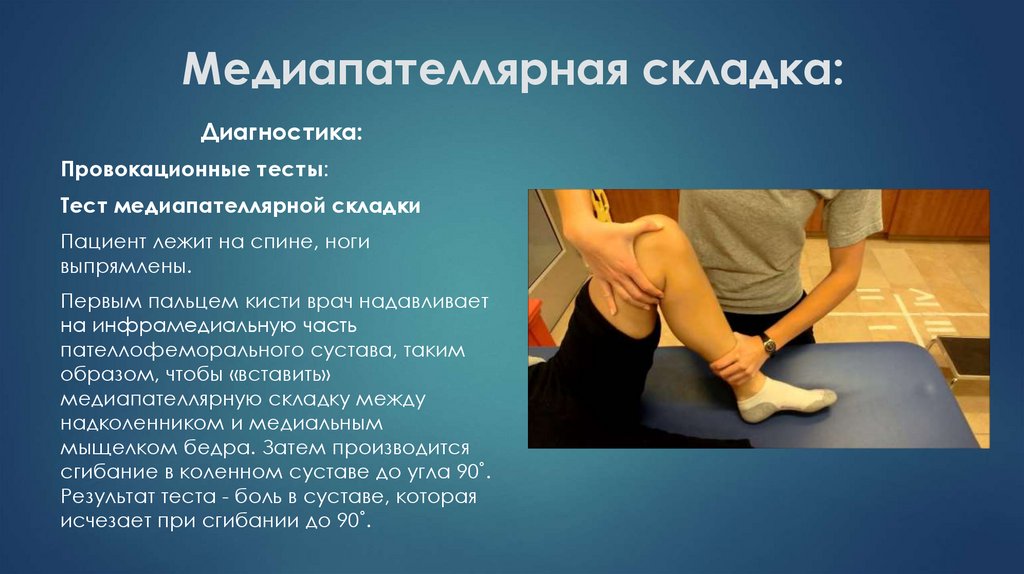
Диагностика:Провокационные тесты:
Тест медиапателлярной складки
Пациент лежит на спине, ноги
выпрямлены.
Первым пальцем кисти врач надавливает
на инфрамедиальную часть
пателлофеморального сустава, таким
образом, чтобы «вставить»
медиапателлярную складку между
надколенником и медиальным
мыщелком бедра. Затем производится
сгибание в коленном суставе до угла 90˚.
Результат теста - боль в суставе, которая
исчезает при сгибании до 90˚.
19. Медиапателлярная складка:
Диагностика:Провокационные тесты:
Разгибательный тест (Тест Хьюстона)
Положение пациента: лежа на спине,
колено полностью разогнуто и расслаблено.
Врач стоит со стороны больной ноги,
положив одну руку на стопу, а другую — на
надколенник, пальцы — над медиальным
мыщелком бедра. Действие: исследующий
сгибает и разгибает колено пациента,
ротируя голень внутрь, сдвигая надколенник
медиально. Положительный результат —
боль и / или хруст в колене указывают на
патологическую складку. Обычно в
диапазоне от 30 до 60 градусов.
20. Медиапателлярная складка:
Диагностика:Провокационные тесты:
Тест на плавность движения
надколенника (Тест Стуттера)
Положение пациента: сидя на краю кушетки
с сгибанием колена до 90 градусов.
Исследующий, располагая указательный и
средний пальцы на центре надколенника,
просит пациента медленно разгибать ногу,
удерживая пальцы на надколеннике.
Положительный результат: если надколенник
"запинается» или «прыгает» во время
движения, это указывает на складку. Обычно
в диапазоне от 45 до 70 градусов в
направлении разгибания. Также может
ощущаться крепитация под надколенником.
21. Медиапателлярная складка:
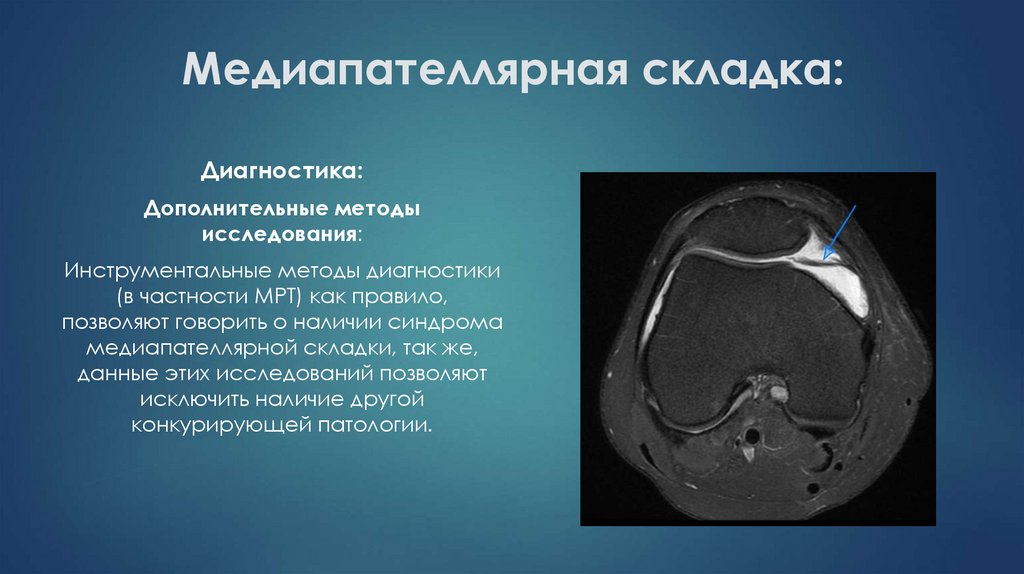
Диагностика:Дополнительные методы
исследования:
Инструментальные методы диагностики
(в частности МРТ) как правило,
позволяют говорить о наличии синдрома
медиапателлярной складки, так же,
данные этих исследований позволяют
исключить наличие другой
конкурирующей патологии.
22. Медиапателлярная складка:
Дифференциальный диагноз:Дифференциальную диагностику синдрома
медиапателлярной связки необходимо
проводить с целым рядом интра- и
экстраартикулярной патологии коленного
сустава:
-
повреждением медиального удерживателя
надколенника;
-
хондромаляцией суставных поверхностей
пателло-феморального сочленения;
-
повреждением мениско-бедренной части
поверхностной порции медиальной
коллатеральной связки;
-
болезнью Кенига, повреждением переднего
рога внутреннего мениска, воспалением
синовиальной сумки «гусиной лапки» и др.
23. Медиапателлярная складка:
Лечение:Лечение синдрома патологической
медиапателлярной складки необходимо
начинать с консервативных мероприятий,
в число которых входят снижение
физической активности, приводящей к
усилению боли, применение
нестероидных противовоспалительных
препаратов, лечебная физкультура – в
частности, изометрические упражнения,
направленные на укрепление
четырехглавой мышцы бедра, а также а
так же упражнения на медиальную
головку квадрицепса.
Пример упражнения показан на слайде
24. Медиапателлярная складка:
Лечение:В ряде случаев консервативная терапия
с активным курсом ЛФК невозможна
ввиду значительной выраженности
болевого синдрома. Таким пациентам,
при длительности симптомов менее 3
месяцев, показано выполнение
внутрисуставной инъекции
кортикостероидного препарата
(например, дипроспана) с целью
купирования или снижения
выраженности боли, с последующим
курсом ЛФК, что снижает риск
рецидива синдрома
медиапателлярной складки.
25. Медиапателлярная складка:
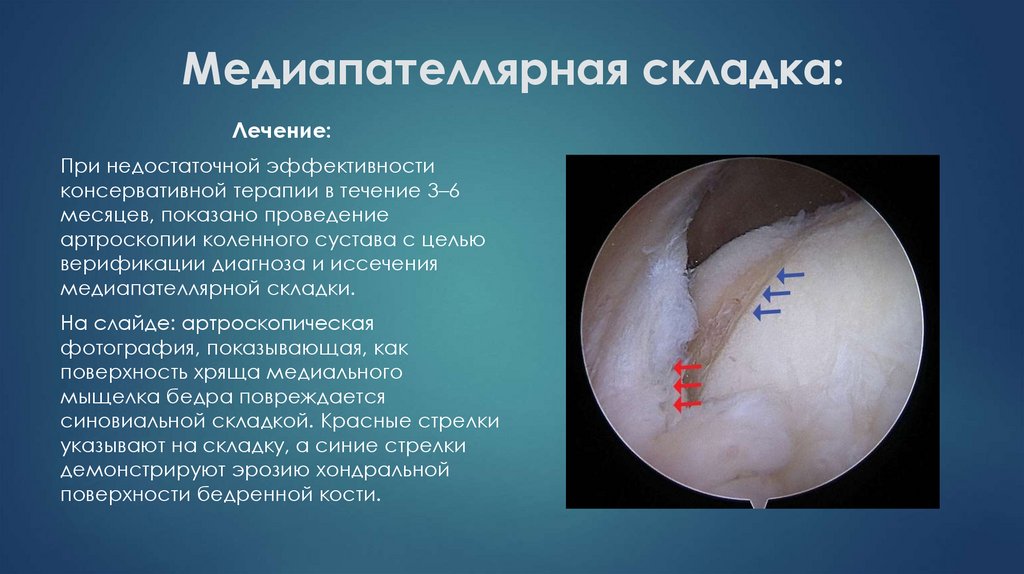
Лечение:При недостаточной эффективности
консервативной терапии в течение 3–6
месяцев, показано проведение
артроскопии коленного сустава с целью
верификации диагноза и иссечения
медиапателлярной складки.
На слайде: артроскопическая
фотография, показывающая, как
поверхность хряща медиального
мыщелка бедра повреждается
синовиальной складкой. Красные стрелки
указывают на складку, а синие стрелки
демонстрируют эрозию хондральной
поверхности бедренной кости.
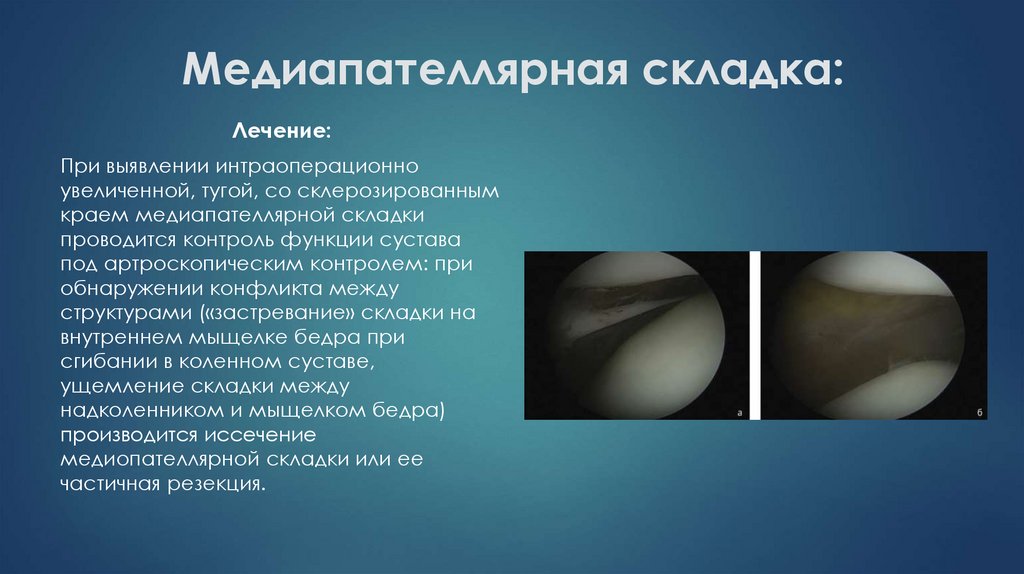
26. Медиапателлярная складка:
Лечение:При выявлении интраоперационно
увеличенной, тугой, со склерозированным
краем медиапателлярной складки
проводится контроль функции сустава
под артроскопическим контролем: при
обнаружении конфликта между
структурами («застревание» складки на
внутреннем мыщелке бедра при
сгибании в коленном суставе,
ущемление складки между
надколенником и мыщелком бедра)
производится иссечение
медиопателлярной складки или ее
частичная резекция.
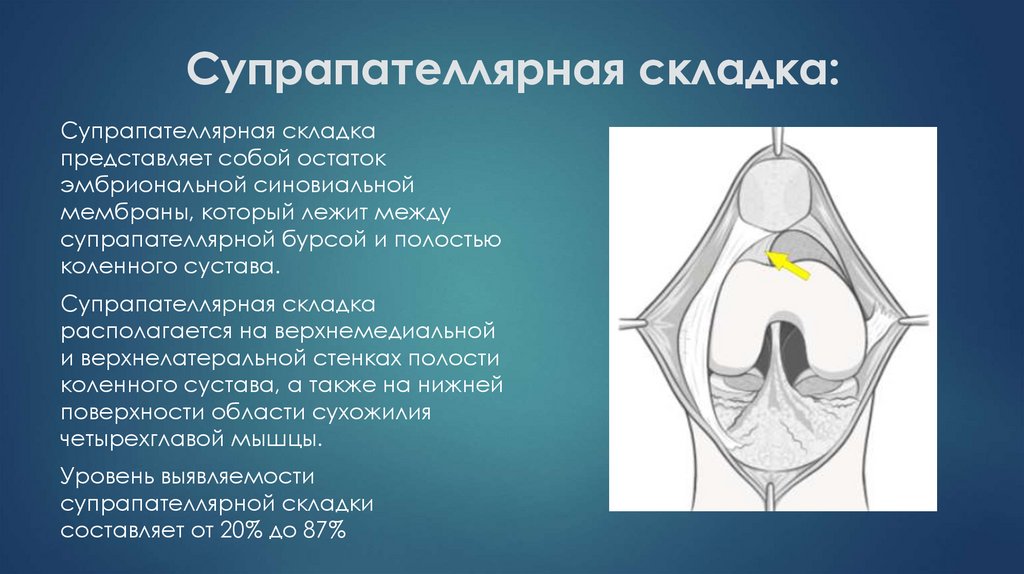
27. Супрапателлярная складка:
Супрапателлярная складкапредставляет собой остаток
эмбриональной синовиальной
мембраны, который лежит между
супрапателлярной бурсой и полостью
коленного сустава.
Супрапателлярная складка
располагается на верхнемедиальной
и верхнелатеральной стенках полости
коленного сустава, а также на нижней
поверхности области сухожилия
четырехглавой мышцы.
Уровень выявляемости
супрапателлярной складки
составляет от 20% до 87%
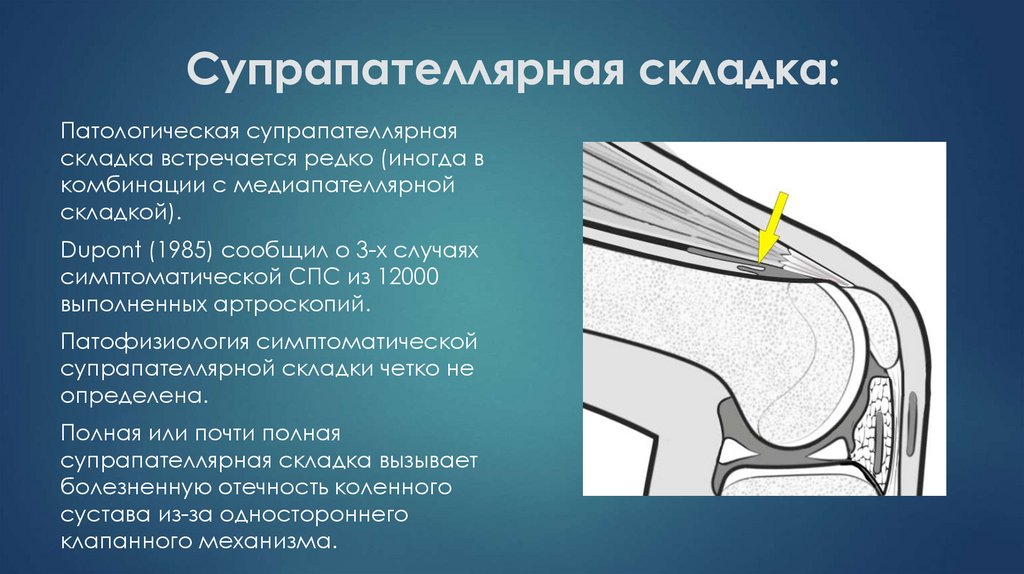
28. Супрапателлярная складка:
Патологическая супрапателлярнаяскладка встречается редко (иногда в
комбинации с медиапателлярной
складкой).
Dupont (1985) сообщил о 3-х случаях
симптоматической СПС из 12000
выполненных артроскопий.
Патофизиология симптоматической
супрапателлярной складки четко не
определена.
Полная или почти полная
супрапателлярная складка вызывает
болезненную отечность коленного
сустава из-за одностороннего
клапанного механизма.
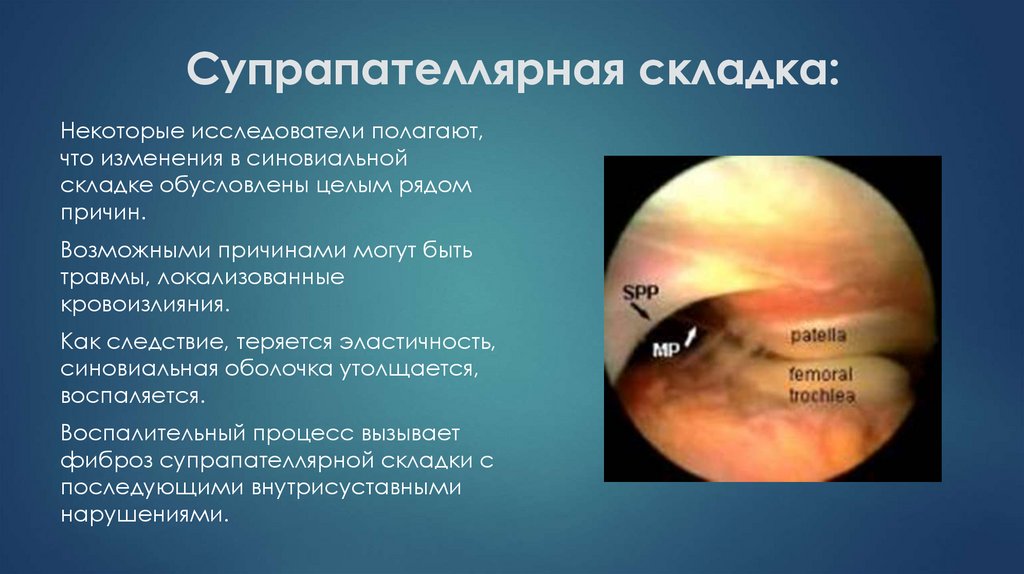
29. Супрапателлярная складка:
Некоторые исследователи полагают,что изменения в синовиальной
складке обусловлены целым рядом
причин.
Возможными причинами могут быть
травмы, локализованные
кровоизлияния.
Как следствие, теряется эластичность,
синовиальная оболочка утолщается,
воспаляется.
Воспалительный процесс вызывает
фиброз супрапателлярной складки с
последующими внутрисуставными
нарушениями.
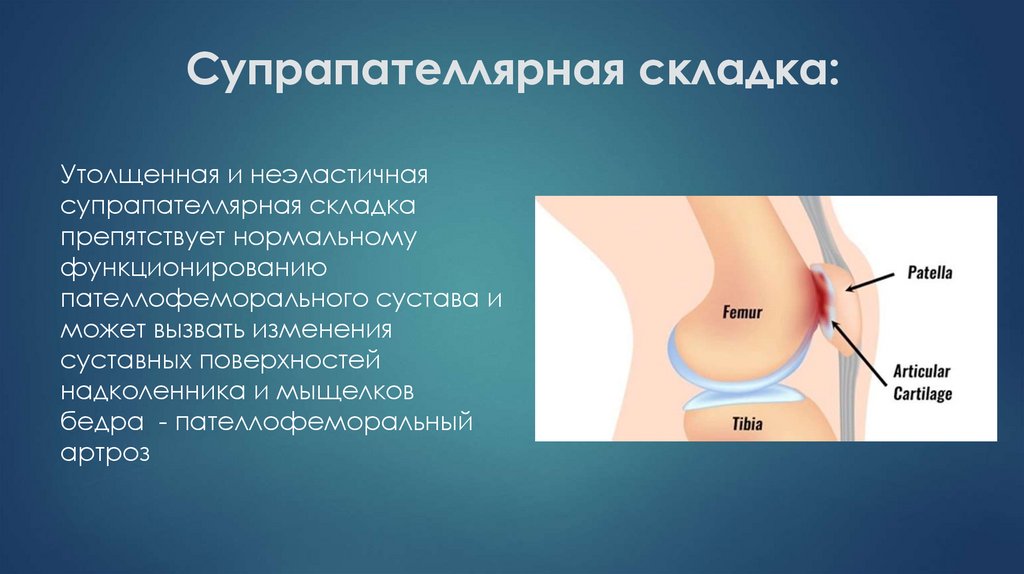
30. Супрапателлярная складка:
Утолщенная и неэластичнаясупрапателлярная складка
препятствует нормальному
функционированию
пателлофеморального сустава и
может вызвать изменения
суставных поверхностей
надколенника и мыщелков
бедра - пателлофеморальный
артроз
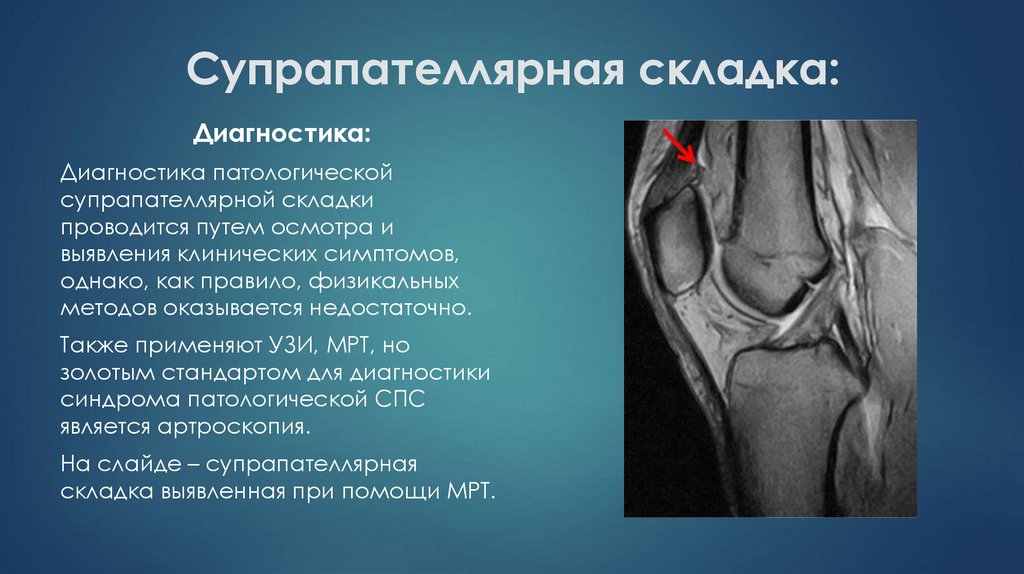
31. Супрапателлярная складка:
Диагностика:Диагностика патологической
супрапателлярной складки
проводится путем осмотра и
выявления клинических симптомов,
однако, как правило, физикальных
методов оказывается недостаточно.
Также применяют УЗИ, МРТ, но
золотым стандартом для диагностики
синдрома патологической СПС
является артроскопия.
На слайде – супрапателлярная
складка выявленная при помощи МРТ.
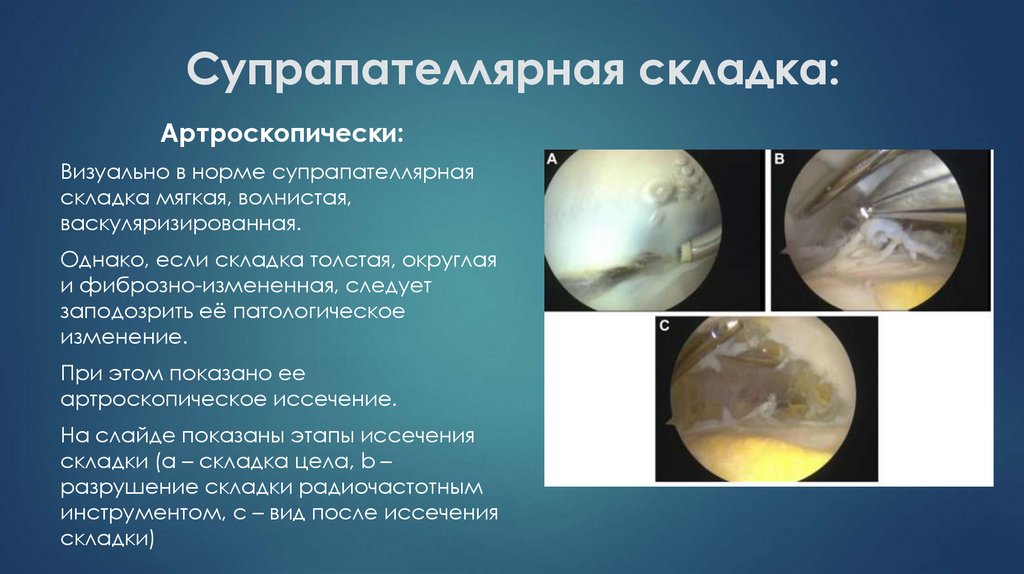
32. Супрапателлярная складка:
Артроскопически:Визуально в норме супрапателлярная
складка мягкая, волнистая,
васкуляризированная.
Однако, если складка толстая, округлая
и фиброзно-измененная, следует
заподозрить её патологическое
изменение.
При этом показано ее
артроскопическое иссечение.
На слайде показаны этапы иссечения
складки (а – складка цела, b –
разрушение складки радиочастотным
инструментом, с – вид после иссечения
складки)
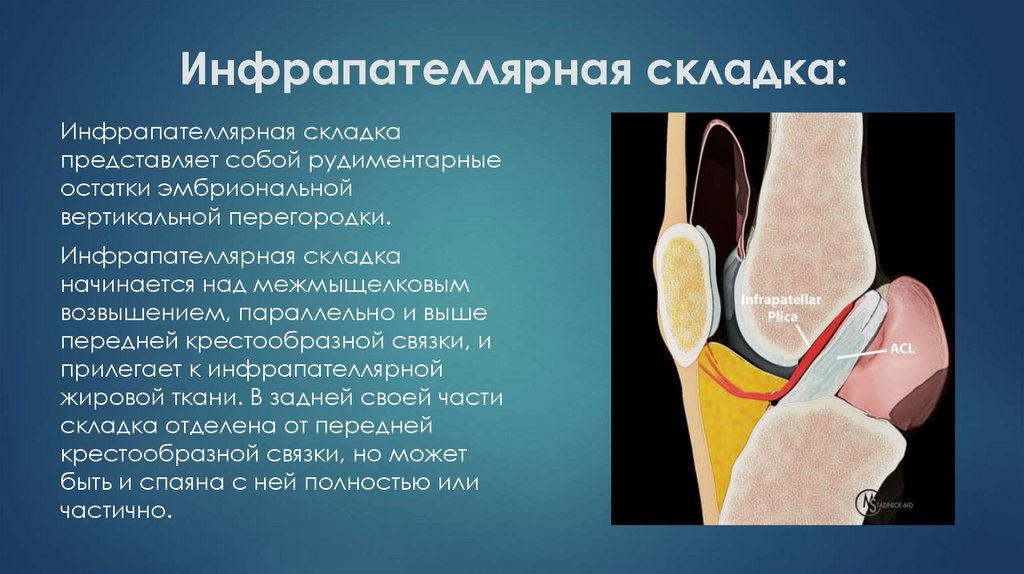
33. Инфрапателлярная складка:
Инфрапателлярная складкапредставляет собой рудиментарные
остатки эмбриональной
вертикальной перегородки.
Инфрапателлярная складка
начинается над межмыщелковым
возвышением, параллельно и выше
передней крестообразной связки, и
прилегает к инфрапателлярной
жировой ткани. В задней своей части
складка отделена от передней
крестообразной связки, но может
быть и спаяна с ней полностью или
частично.
34. Инфрапателлярная складка:
В ряде случаев хроническоевоспаление, инициированное
травмами или другими
патологическими состояниями
коленного сустава, влияет на
эластичность синовиальной складки.
Когда инфрапателлярная складка
теряет свою нормальную эластичность
и становится фиброзной, она может
быть причиной динамических
расстройств коленного сустава.
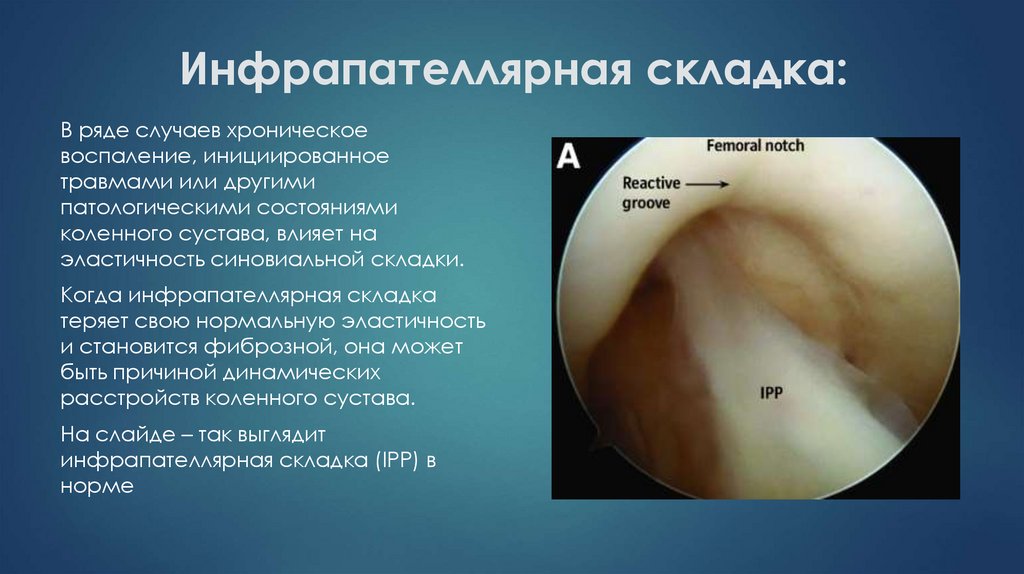
На слайде – так выглядит
инфрапателлярная складка (IPP) в
норме
35. Инфрапателлярная складка:
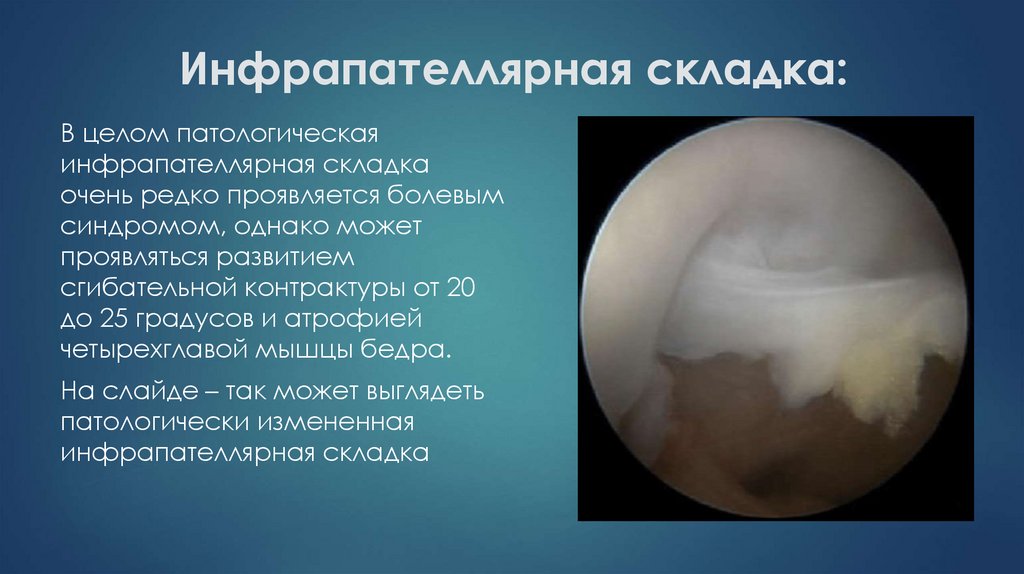
В целом патологическаяинфрапателлярная складка
очень редко проявляется болевым
синдромом, однако может
проявляться развитием
сгибательной контрактуры от 20
до 25 градусов и атрофией
четырехглавой мышцы бедра.
На слайде – так может выглядеть
патологически измененная
инфрапателлярная складка
36. Латеропателлярная складка:
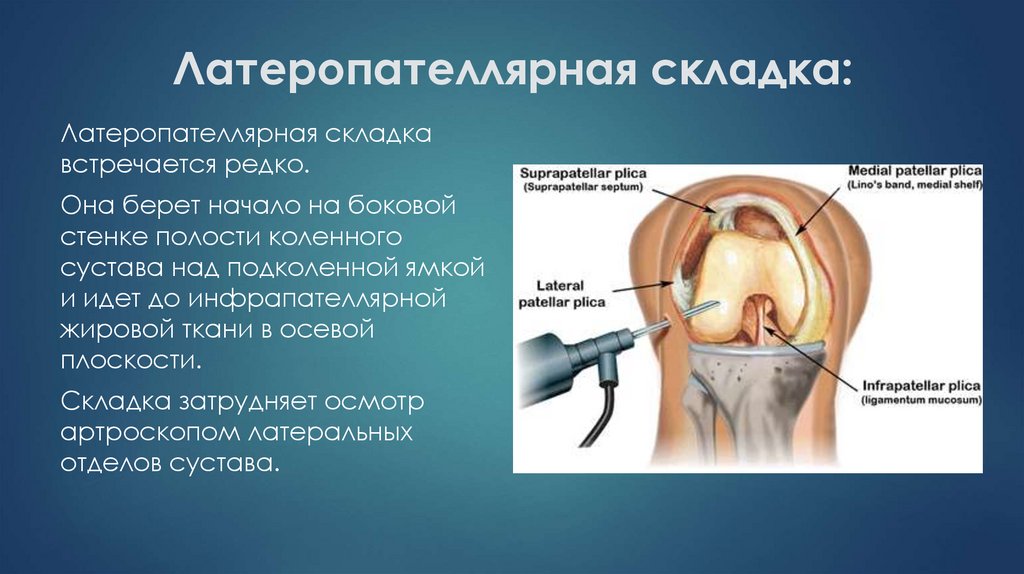
Латеропателлярная складкавстречается редко.
Она берет начало на боковой
стенке полости коленного
сустава над подколенной ямкой
и идет до инфрапателлярной
жировой ткани в осевой
плоскости.
Складка затрудняет осмотр
артроскопом латеральных
отделов сустава.
37. Латеропателлярная складка:
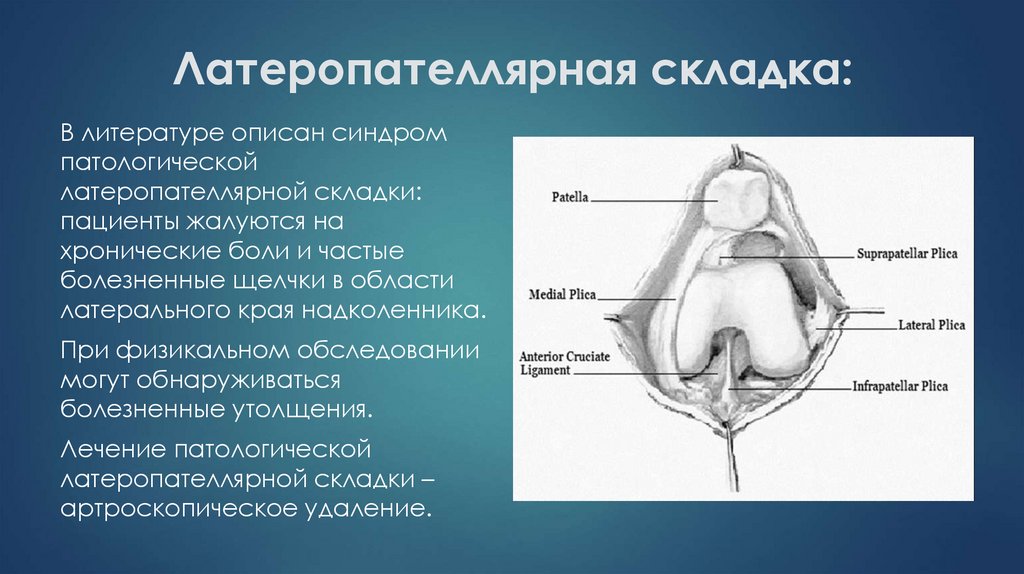
В литературе описан синдромпатологической
латеропателлярной складки:
пациенты жалуются на
хронические боли и частые
болезненные щелчки в области
латерального края надколенника.
При физикальном обследовании
могут обнаруживаться
болезненные утолщения.
Лечение патологической
латеропателлярной складки –
артроскопическое удаление.
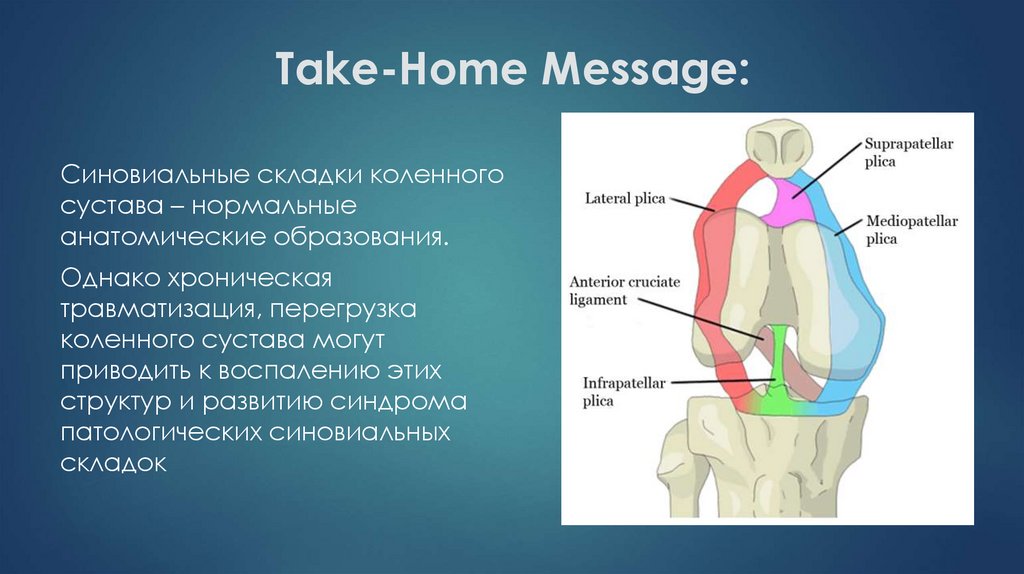
38. Take-Home Message:
Cиновиальные складки коленногосустава – нормальные
анатомические образования.
Однако хроническая
травматизация, перегрузка
коленного сустава могут
приводить к воспалению этих
структур и развитию синдрома
патологических синовиальных
складок
39. Take-Home Message:
Учитывая сходство клиническойкартины синдрома патологической
синовиальной складки с более
распространенными заболеваниями
коленного сустава необходимо
помнить о возможности данной
патологии и включать её в
диагностический алгоритм выявления
повреждений и заболеваний
коленного сустава у пациентов
молодого возраста, что позволит
своевременно выявить и купировать
патологическое состояние, а значит
предупредить раннее развитие
артроза коленного сустава











 Медицина
Медицина








