Похожие презентации:
Сестринский уход при заболеваниях дыхательной системы
1.
Сестринский уход призаболеваниях дыхательной
системы.
Выполнила студентка
3 курса БА-СД-20
Меликян Кристина
Игоревна
2.
Этапы сестринского процесса при заболеваниях органовдыхания.
Первый этап: обследование пациента - текущий процесс сбора
и оформления данных о состоянии здоровья пациента.
Основные симптомы при заболеваниях органов дыхания:
• повышение температуры тела,
• симптомы интоксикации (головная боль, головокружение,
слабость, утомляемость,нарушения сна и аппетита),
• симптомы дыхательной недостаточности (одышка, цианоз)
• кашель (сухой или влажный),
• при аускультации – изменения характера дыхательных шумов
(появления
• ослабленного или жесткого дыхания, сухих или влажных
хрипов.
3.
Жалобы• голос (звучный, осиплость, охриплость, афония)
• Заложенность носа (есть, нет), ощущение сухости, жжения в носу,
снижение обоняния, гнусавый голос
• насморк (когда появился, характер отделяемого, чихание)
• Боли, першение, чувство зуда, инородного тела в горле
• жжение, резь, ощущение инородного тела в глазах, наличие
отделяемого из глаз
• кашель (грубый, «лающий», сухой или влажный)
• характер кашля (слабый, умеренный, сильный, упорный,
приступообразный)
• время появления кашля (утром, днём, ночью, во время засыпания)
• мокрота (характер, цвет, количество, как откашливается)
• боли в спине, груди, чувство жжения за грудиной (характер боли,
локализация, связь с дыханием, кашлем)
• дыхание (свободное, затруднено, стонущее)
• одышка (затруднён вдох или выдох), когда появляется
• наличие приступов удушья, апноэ
4.
Анамнез заболевания• когда началось (с какого возраста при хронических заболеваниях)
• клинические проявления,
• связь начала болезни и обострений с:
• временем года, временем суток,
• физическими или эмоциональными нагрузками,
• резкими запахами,
• охлаждением, с инфекционными заболеваниями
• пребыванием в определённых бытовых условиях (кабинет химии,
биологии, на уроке физкультуры),
• приёмом медикаментов (каких), прививкой (какой),
• приёмом пищевых продуктов (каких)
• как развивалось заболевание
• осмотрен ли ранее ребенок врачом, какие были даны
рекомендации, эффективность терапии
5.
Аллергологический анамнез• какие пищевые продукты плохо переносит, в чём это проявляется
• как часто болеет ОРВИ, клинические симптомы
• какие медикаменты плохо переносит, в чём это проявляется
• какие процедуры и медикаменты купируют обострение основного
заболевания
• имеется ли какая-либо реакция на животных, какая именно (чиханье,
зуд носа, покраснение глаз, высыпания на коже, кашель, одышка и т
д.)
• жилищно-бытовые условия:
• дом каменный, деревянный, новый, старый
• квартира (комната) – сухая, сырая, тёплая, холодная
• есть ли в квартире (комнате) ковры, старая мягкая мебель, цветы,
певчие птицы, аквариум, кошка, собака, другие домашние животные
(какие)
• постель ребёнка: подушка перовая, ватная, одеяло шерстяное,
ватное, перина, матрац ватный, синтетический, метраж квартиры
(комнаты), количество проживающих членов семьи
6.
Данные объективного исследования:• состояние больного, самочувствие
• положение (активное, пассивное, вынужденное - мечется, возбуждён, с
приподнятым головным концом, с упором на руки, судороги)
• сознание (ясное, затемнённое, отсутствует)
• кожа (окраска - обычная, гиперемирована, бледная, цианоз периоральный
мраморность;
• влажность – обычная, повышена;
• температура - обычная, горячая на ощупь, холодные конечности;
• чистота – наличие участков раздражения
• видимые слизистые зева, конъюнктивы глаз (окраска – обычная, гиперемирована
чистота, влажность – обычная, сухость)
• голос
• дыхание носом или ртом
• тип дыхания (грудной, брюшной, смешанный) ритм дыхания, число дыханий в 1
минуту, соотношение пульса и дыхания
• наличие и вид одышки (экспираторная, инспираторная, смешанная)
• грудная клетка (вздутие, бочкообразная форма, симметричность участия в акте
дыхания, участие вспомогательной мускулатуры (яремная область, межреберья,
над- и подключичные пространства)
7.
Второй этап сестринского процесса: диагностика – проведение анализа обследований,определить с какой проблемой здоровья сталкивается пациент и его семья, определить
направление сестринского ухода.
Выявление нарушенных потребностей и проблем пациента
1.Дышать
• кашель
• нехватка воздуха,
• сдавление в груди,
• одышка, апноэ
• Боли в груди
• 2.Адекватно питаться
• Рвота
• снижение аппетита
• отказ от груди
• отставание в весе
• боли в животе
• необходимость соблюдения гипоаллергенной диеты
• 3.Выделять
• Выделение мокроты
• Рвота
• срыгивание
8.
4. Двигаться• недомогание
• Разбитость
• Возбуждение
• Вынужденное положение
• Вялость
• адинамия
• судороги
• 5. Спать
• •нарушение сна
• 6.Личная гигиена
• потливость
• затруднения при самоуходе
• 6. Поддерживать нормальную температуру тела
• повышение температуры тела
• 7.Поддержание безопасности собственной и окружающих
• риск присоединения вторичной инфекции
• риск развития осложнений
• риск инфицирования окружающих (при ОРВИ)
9.
8. Дефицит знаний ребёнка и родителей о заболевании,осложнениях, способах лечения и профилактики; дефицит общения
со сверстниками
9. Адаптации
• беспокойство,
• тревога по поводу заболевания,
• страх по поводу исхода болезни
• 10.Общаться
• капризность
• плохой контакт
• 11. Труд, учёба
• быстрая утомляемость
• 12.Приоритетная проблема
• кашель
• удушье, одышка
• 13. Потенциальные проблемы
• риск развития осложнений
• риск развития астматического статуса
10.
Третий и четвертый этап сестринского процесса:планирование помощи, направленной на
удовлетворение выявленных потребностей (проблем),
выполнение плана необходимых сестринских
вмешательств.
Пятый этап сестринского процесса: оценка
выполнения плана сестринского ухода.
Цель достигнута. К моменту выписки у пациента все
симптомы заболевания
купированы или сведены к минимуму. Самоуход
пациент может осуществлять полностью
самостоятельно. Требуется лишь консультативнообучающая, контролирующая сестринская помощь.
11.
Методы исследованиядыхательной системы.
На первичном осмотре пациента врач применяет общие
методы диагностики – осмотр, пальпацию (прощупывание) и
перкуссию (постукивание). Это дает основания для
предположений относительно наличия заболеваний. Для его
подтверждения используются визуальные методы:
• ларингоскопия – проводится с использованием ларингоскопа
или зеркала, выявляет причины изменения голоса;
• бронхоскопия – осмотр трахей оптическим прибором;
• торакоскопия – выявляет новообразования плевральной
полости;
• медиастиноскопия позволяет исследовать состояние трахей.
12.
Одновременно пульмонолог может назначатьлабораторные методы исследования дыхательной
системы:
• анализ газов крови – указывает на содержание
кислорода, проводится способом пункции
артерии; без подготовки;
• анализ мокроты – выявляет патогенную
микрофлору, онкологические клетки, примеси
крови и гноя в органах дыхания.
13.
Наиболее полную картину дают инструментальныеметоды исследования дыхательной системы:
• рентгенография и рентгеноскопия – их результаты
демонстрируют очаги воспаления, структурные
изменения органов;
• ультразвуковая диагностика легких – определяет
отечности, наличие жидкости, новообразования и
прочие аномалии;
• спирометрия – функциональный метод исследования
дыхательной системы с помощью аппарата спирометра,
фиксирующего особенности дыхания у пациента;
• компьютерная томография – это высокоинформативный
лучевой метод диагностики туберкулеза и некоторых
заболеваний незаразной этиологии.
14.
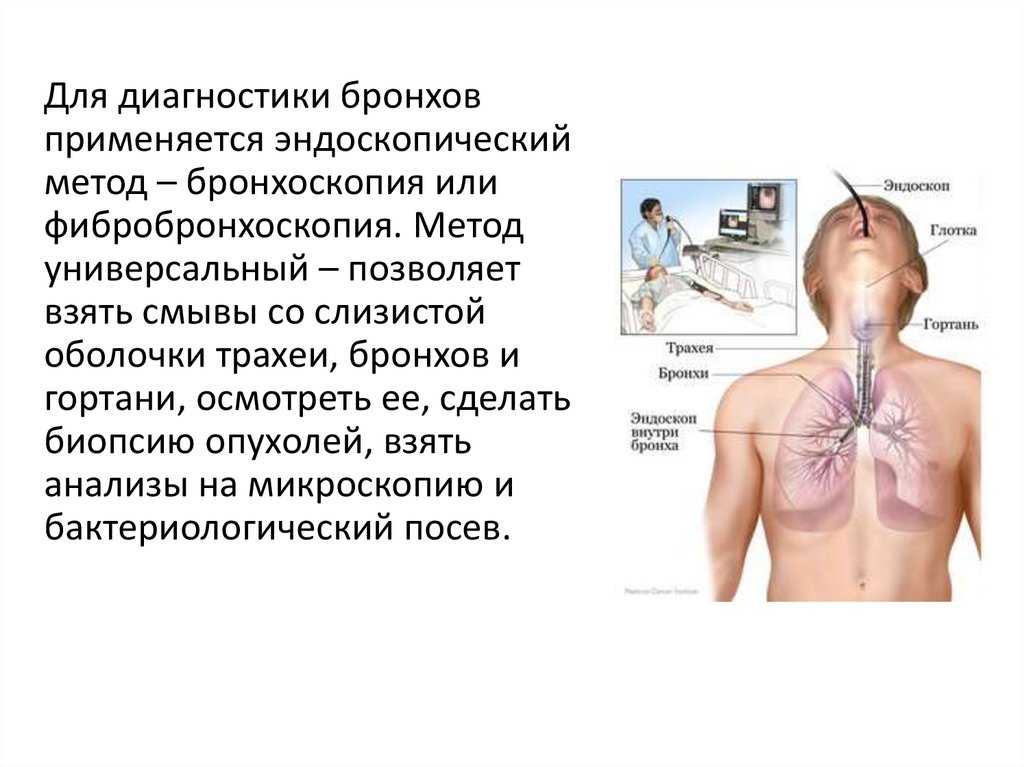
Для диагностики бронховприменяется эндоскопический
метод – бронхоскопия или
фибробронхоскопия. Метод
универсальный – позволяет
взять смывы со слизистой
оболочки трахеи, бронхов и
гортани, осмотреть ее, сделать
биопсию опухолей, взять
анализы на микроскопию и
бактериологический посев.
15.
Острые воспалительные заболевания органовдыхания (бронхит, пневмонии). Этиология,
предрасполагающие факторы, клинические
проявления. Методы диагностики, принципы
лечения и профилактики. Роль медсестры в данных
процессах.
16.
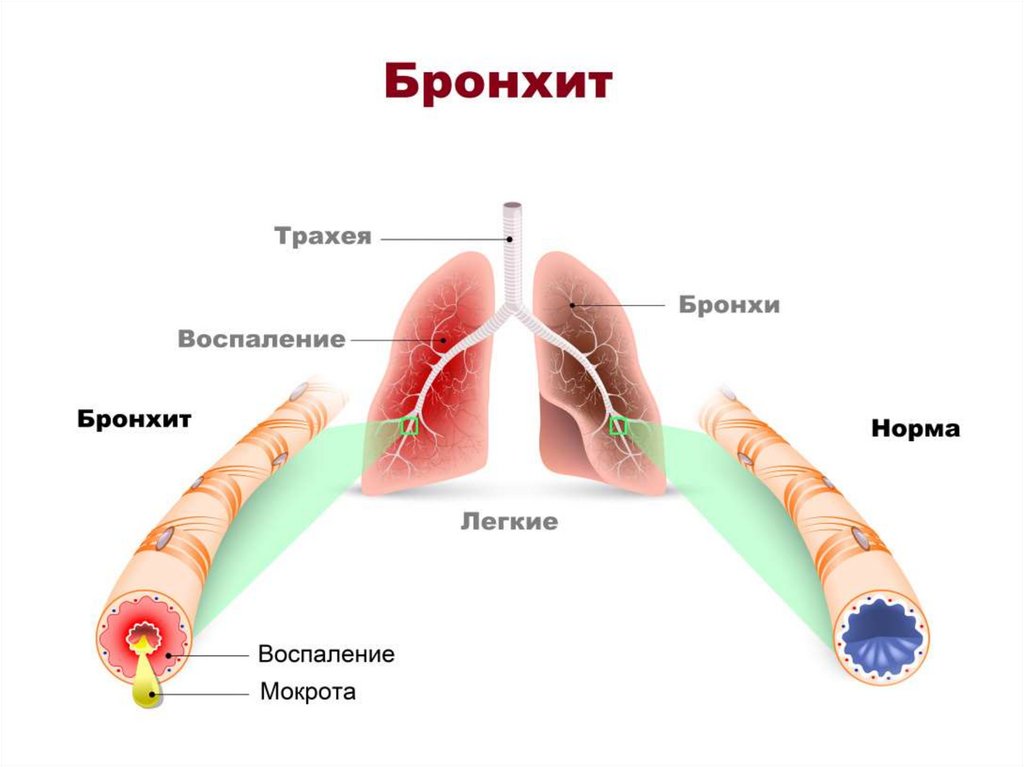
• Бронхит – это воспаление слизистой оболочкибронхов. Основная жалоба больных бронхитом
– кашель с мокротой, который может быть
изнуряющим, доставлять немалый дискомфорт
как днем, так и в ночное время.
• Острый бронхит часто развивается после
перенесенной простуды или других
респираторных инфекций.
• Хронический бронхит - более серьезное
состояние, он представляет собой постоянное
раздражение или воспаление слизистой
оболочки бронхов и может приводить к
серьезному нарушению функции дыхания.
17.
18.
Чаще всего бронхит имеет вирусную или бактериальнуюэтиологию. Существуют факторы риска, наличие которых
увеличивает вероятность заболеть бронхитом:
• Слабая иммунная система. В группу риска входят пожилые
и люди с хроническими или острыми заболеваниями, а
также младенцы и маленькие дети.
• Курение, в том числе пассивное.
• Работа с веществами, оказывающими раздражающее
воздействие на ткань бронхов.
• Проживание или длительное пребывание на экологически
неблагоприятной территории.
• Желудочный рефлюкс (то же самое, что и
гастроэзофагеальный рефлюкс, или гастроэзофагеальная
рефлюксная болезнь). Повторяющиеся приступы сильной
изжоги могут раздражать слизистую дыхательных путей.
19.
Клиническая картина .Основным симптомом бронхита является кашель. В начале болезни он может
быть сухим, надсадным, затем появляется мокрота. Важно обращать внимание на
ее цвет - появление зеленоватой мокроты свидетельствует о присоединении
бактериальной инфекции и осложнении процесса, который может привести к
частичному разрушению ткани бронхов.
Громкие хрипы, которые могут быть слышны даже на расстоянии, характерны для
обструктивного бронхита.
Температура тела, как правило, субфебрильная (не выше 37,5°С), однако при
присоединении бактериальной инфекции может повышаться до 38°С.
К другим симптомам бронхита относят потливость, слабость и ломоту в теле,
снижение аппетита, чувство стеснения и боль в грудной клетке, головные боли,
заложенность носа.
Особую опасность бронхит представляет для детей дошкольного возраста. У них
повышен риск возникновения обструктивного бронхита, когда бронхи сужаются
очень сильно (спазмируются) и блокируются мокротой.
Ребенок не может откашляться и нормально дышать, такое состояние возникает
внезапно, на фоне очередного приступа кашля. Для снятия спазма гладкой
мускулатуры используют ингаляторы с бронхорасширяющими препаратами,
которые назначает врач-педиатр.
20.
Диагностика.• Клинический (общий) анализ крови
• Клинический (общий) анализ мочи
• Микробиологический анализ мокроты
• Рентгенография легких (флюорография)
• Бронхоскопия, бронхография
21.
Лечение.• если мокрота плохо отходит – муколитические и отхаркивающие
лекарства;
• при бактериальной природе бронхита – антибиотики (сначала
используют препарат максимально широкого спектра действия,
затем, после получения результатов лабораторных анализов, терапия
может быть скорректирована);
• противовоспалительные и жаропонижающие средства;
• при обструктивном бронхите – ингаляционные бронходилататоры
(расширяют бронхи, улучшая прохождение воздуха к легким,
облегчая дыхание);
• при аллергическом компоненте воспаления – антигистаминные
препараты;
• фитопрепараты, оказывающие противовоспалительное действие на
бронхи, улучшающие отхождение из них мокроты;
• на этапе выздоровления – физиотерапия.
22.
Профилактика.• не допускать переохлаждения;
• носить одежду по сезону;
• отказаться от курения;
• защищать лицо и дыхательные органы
респираторами и одноразовыми масками при
загрязнении воздуха;
• проводить регулярные влажные уборки на
работе и дома;
• практиковать физические нагрузки и спорт.
23.
Краткий план сестринскогоухода.
• обеспечить соблюдение постельного режима
• следить за соблюдение диеты № …, объяснить суть диеты
• измерять температуру, ад, пульс, чдд, следить за цветом кожных
покровов, диурезом, водным балансом, массой тела
• обеспечить плевательницей, судном
• уход по выявленным проблемам/приобретенной
• проветривание палаты, регулярная уборка
• следить за соблюдением личной гигиены, помощь в соблюдении
личной гигиены
• беседы с пациентом/родственниками о сути заболевания, факторов
риска, назначенном обследовании, необходимости соблюдения
назначений врача
• подготовка к исследованиям
• обеспечить прием лекарств, выполнять назначения врача, уметь
оказать помощь при неотложных состояниях
24.
Пневмония — острое инфекционно-воспалительноезаболевание легких, вызванное бактериями, вирусами,
простейшими или спорами грибов. Может возникать
как самостоятельная патология или осложнять течение
иных проблем со здоровьем (гриппа,
иммунодефицитов, острых воспалительных процессов
любой локализации, новообразований и прочих).
Значительно снижает качество жизни человека и при
отсутствии своевременно начатой терапии может
приводить к ряду серьезных осложнений
25.
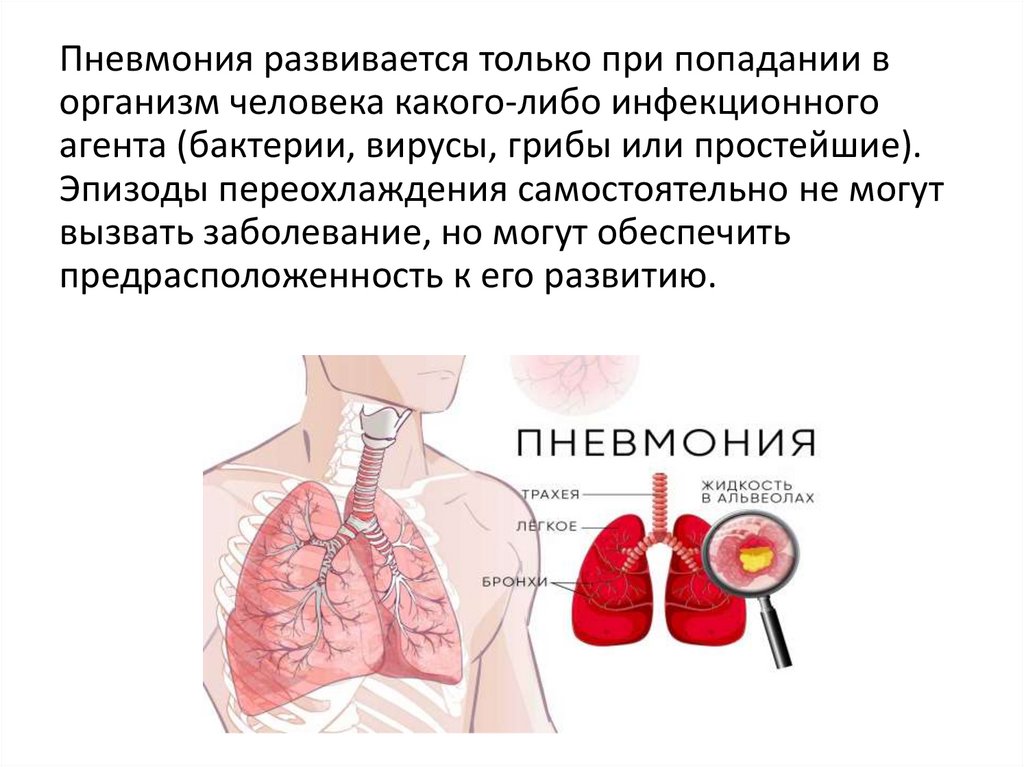
Пневмония развивается только при попадании ворганизм человека какого-либо инфекционного
агента (бактерии, вирусы, грибы или простейшие).
Эпизоды переохлаждения самостоятельно не могут
вызвать заболевание, но могут обеспечить
предрасположенность к его развитию.
26.
Клиническая картина.• боль в боку при глубоком вдохе;
• одышка и потливость при минимальной физической
нагрузке;
• кашель с мокротой слизистого или слизисто-гнойного
характера;
• слабость и повышенная утомляемость;
• головная боль;
• повышенная температура тела;
• боль в суставах и мышцах;
• пониженное артериальное давление;
• тошнота, рвота, отсутствие аппетита.
27.
Осложнения.• рубцовые изменения легочной ткани;
• острая дыхательная недостаточность;
• гнойный плеврит;
• абсцесс или гангрена легкого;
• септический шок;
• менингит;
• воспаление почек;
• нарушения сердечного ритма;
• сердечно-сосудистые патологии;
• полиорганная недостаточность
28.
Диагностика.• развернутый ОАК с качественным и количественным
определением состава крови;
• биохимический анализ крови (коагулограмма,
определение уровня С-реактивного белка, показателей
работы печени, почек);
• посев мокроты или смыва из бронхов на питательную
среду с определением чувствительности флоры к
противомикробным препаратам);
• пульсоксиметрия;
• рентгенография легких;
• компьютерная томография органов грудной клетки;
• ЭКГ.
29.
Профилактика.• здоровый образ жизни (прогулки на свежем воздухе,
соблюдение режима труда и отдыха, качественный
сон, сбалансированное питание);
• укрепление иммунитета;
• регулярная влажная уборка и проветривание
помещений;
• своевременное лечение ОРВИ и бактериальных
инфекций.
30.
Лечение.• Для лечения пневмонии необходим максимально точный диагноз с
указанием возбудителя заболевания. Если причиной заболевания стал
вирус, то врач назначит противовирусную терапию, а если грибки –
противогрибковую. В случае подтвержденной бактериологической
природы пневмонии — пациенту будет прописана антибактериальная
терапия с учетом большого выбора современных лекарственных
препаратов, способных уничтожить возбудителя и остановить
воспаление.
• В случае назначения антибактериальных препаратов, т.е. антибиотиков,
возможны два способа приема лекарства: в виде таблеток при легкой
форме пневмонии (часто пациенту разрешено лечение в домашних
условиях при безусловном регулярном контроле лечащего врача) и
внутримышечно/внутривенно в стационаре в случае тяжелого течения
заболевания. Также будут назначены препараты для борьбы с
симптомами и общего укрепления организма: отхаркивающие средства,
витамины, обильное питье; дополнительно пациенту желательно
соблюдать определенную диету для восстановления сил организма и
поддержки иммунитета.
31.
Сестринский уход.1.Обеспечить организацию и контроль над
соблюдениемлечебно-охранительного режима.
2.Обеспечить организацию и контроль над питанием .
3.Организация ухода .
4.Создание комфортных условий в палате .
5.Оказание помощи в проведение гигиенических
мероприятий и приеме пищи.
6.Выполнять назначение врача.
7.Обеспечить динамическое наблюдение за
реакцией пациентов на лечение.
32.
СРС.1. Конспект лекционного материала .
2.Изучение лекционного материала .
3.Подготовиться к опросу по пройденной теме.




























 Медицина
Медицина