Похожие презентации:
Эндокринные артериальные гипертензии
1.
ФГБОУ ВО Астраханский ГМУ Минздрава РоссииЭНДОКРИННЫЕ
АРТЕРИАЛЬНЫЕ
ГИПЕРТЕНЗИИ
Зав. кафедрой кардиологии ФПО,
д.м.н., доцент Чернышева Е.Н.
2.
• 1. Гипоталамический пубертатныйсиндром.
• 2. Заболевания гипофиза: болезнь
Иценко-Кушинга и акромегалия.
• 3. Заболевания щитовидной
железы: тиреотоксикоз и
гипотиреоз.
3.
• 4. Заболевания надпочечников:• 4.1.Гиперпродукция
адренокортикостероидов
а/синдром Иценко-Кушинга
б/первичный гиперальдостеронизм (синдром
Конна)
в/врожденный или приобретенный
адреногенитальный синдром
4.2.Феохромоцитома
4.
• 5. Заболевания околощитовидныхжелез: гиперпаратиреоз
• 6. Сахарный диабет
• 7. Ожирение
• 8. Климакс
• 9. Прием оральных контрацептивов
5.
Общие звенья патогенезаэндокринных артериальных
гипертензий
6.
7.
Феохромоцитома• Опухоль, как правило, доброкачественная, состоящая из
хромаффинных клеток и продуцирующая катехоламины.
• В период кризовых состояний при феохромоцитоме
артериальное давление повышается внезапно и в течение
нескольких секунд достигает очень высокого уровня
(250—300/150—130 мм рт. ст.). Появляются резко
выраженная тахикардия, бледность лица, холодный пот,
нарушается зрение. Возникает сильная жажда, позывы к
мочеиспусканию. В крови — лейкоцитоз и гипергликемия.
Кризы могут провоцироваться холодовой пробой,
глубокой пальпацией живота, приведением нижних
конечностей к животу, приемом допегита, резерпина,
клофелина.
8.
При приеме 0,3 мг клофелина в норме уровень катехоламинов
в крови (через 2—3 ч) и суточной моче резко снижается. У
больных с опухолью содержание катехоламинов в крови и моче
не изменяется. Предположение о наличии феохромоцитомы
подтверждается определением повышенной экскреции
катехоламинов и их метаболитов в суточной моче: адреналина
— более 50 мкг, норадреналина — более 100—150 мкг,
ванилилминдальной кислоты (ВМК) — более 6 мкг, в том числе
в течение 3 ч после очередного криза.
• Верифицируется
диагноз
с
помощью
компьютерной
томографии, ультразвукового исследования. В последние годы
все более широкое применение находит сцинтиграфия с I131 —
аналогом гуанитидина, который избирательно захватывается
опухолью.
9.
Клинические признаки1. Классическая триада симптомов: сильная головная боль, потливость
и сердцебиения.
2. Трудно контролируемая АГ.
3. Необъяснимая синусовая тахикардия.
4. Ортостатическая гипотензия.
5. Возобновляющиеся аритмии.
6. Осложнения анестезии или хирургических вмешательств в
анамнезе.
7. Прессорный ответ на бета-блокаторы.
8. Семейный анамнез феохромоцитомы, медуллярной карциномы
щитовидной железы или гиперпаратиреоидизма.
9. Нейрофиброматоз, пятна "кофе с молоком", болезнь ГиппеляЛандау, болезнь Штурга-Вебера, туберозный склероз.
10.
11.
• Болезнь Гиппеля — Линдау(цереброретинальный ангиоматоз) —
факоматоз, при
котором гемангиобластомы мозжечка
сочетаются с ангиомами спинного мозга,
множественными врождёнными кистами
поджелудочной железы и почек. У четверти
больных развивается карцинома почки,
часто первично-множественная.
12.
• Симптомы заболевания становятсяочевидными во 2-м десятилетии жизни —
одним из первых обнаруживается
кровоизлияние в глазное яблоко или в
заднюю черепную ямку с признаками
внутричерепной гипертензии или
мозжечковыми расстройствами. У
большинства пациентов
в цереброспинальной жидкости
обнаруживают повышение содержания
белка,
13.
• Классическое проявление болезнихарактеризуется триадой симптомов:
• сосудистые пятна на коже лица
(ангиомы),
• судорожные припадки,
• повышение внутриглазного давления
(глаукома).
14.
• Туберозный склероз (болезньБурневилля) — редкое генетическое
заболевание, при котором во множестве
органов и тканей
образуются доброкачественные опухоли.
Полисистемный характер нарушений
порождает широкий спектр симптомов —
повреждения мозга могут
вызвать эпилепсию, снижение интеллекта;
поражаются внутренние органы —
почки, сердце, лёгкие; характерные
новообразования кожи лица и глазного дна
могут быть использованы при начальной
диагностике.
15.
• Первое слово в названии болезнипроисходит от латинского tuber — нарост,
опухоль, и описывает «туберсы» —
характерные новообразования в коре мозга
больных, обычно на границе серого и
белого вещества. Туберсы были впервые
описаны французским неврологом
Бурневиллем, поэтому иногда болезнь
называют его именем.
16.
Диагностика• Специальные
исследования
1. Отношение метанефрина (мкг) к креатинину (мг)
в моче, выделенной в течение 24 ч, больше 1
(наиболее важный специальный тест скрининга).
2.
Повышенное
содержание
катехоламинов
(адреналин, норадреналин, норметанефрин), а
также допамина в плазме крови в положении лежа
на спине в покое не менее чем в течение 20 минут
до забора крови (наиболее важный специальный
тест
скрининга).
17.
• 3. Тест подавления клонидином: отсутствиесущественного уменьшения содержания
норадреналина и адреналина в плазме
крови через 3 ч после приема 0,3 мг
клонидина (тест следует проводить в
состоянии покоя у больных, не получающих
гипотензивных
препаратов).
4.
Патологические
результаты
компьютерной, ЯМР томографии или
сканирования
с
метайодобензилгуанидином.
18.
Первичный гиперальдостеронизм• 1. Одиночная альдостеронпродуцирующая аденома – синдром Конна
• 2.Двусторонняя гиперплазия
клубочковой зоны – идиопатический
гиперальдостеронизм
19.
Первичный гиперальдостеронизм• 3.Первичная гиперплазия
надпочечников (одного)
• 4. Рак надпочечников
• 5.Глюкокортикоид-обусловленный
гиперальдостеронизм
20.
Первичный альдостеронизм (синдром Конна)Стабильная АГ, чаще диастолическая вследствие увеличения
синтеза альдостерона в клубочковом слое коры надпочечников.
Прием антагонистов альдостерона (верошпирон по 100 мг/сут в
течение 4—5 недель) приводит к снижению диастолического АД
не менее чем на 20 мм рт.ст.
1. Выраженная гипокалиемия, вызванная мочегонными (<3,0
мэкв/л).
2. Гипернатриемия (144-148 мэкв/л).
3. Семейный анамнез гипокалиемии, чаще встречается у
женщин.
4. Необычная утомляемость.
5. Необъяснимые парестезии.
6. Полиурия (суточный диурез 2-7 л в сутки), никтурия, щелочная
реакция мочи. Низкая плотность мочи, изостенурия
7. Увеличение экскреции с мочой альдостерона
21.
• Специальные исследования1. Низкая активность ренина плазмы крови, не
увеличивающаяся в ответ на уменьшение
внутрисосудистого объема и переход в
вертикальное положение.
2. Тест подавления альдостерона: после
внутривенной инфузии 2 л физиологического
раствора в течение 4 ч уровень альдостерона в
плазме не становится ниже 10 нг/дл (наиболее
важный специальный тест скрининга).
22.
• 3. Отношение уровня альдостерона вплазме (пг/дл) к активности ренина в
плазме (нг/мл/ч) выше 400. Возможно
выполнение теста через 2 ч после
приема 25 мг каптоприла.
• 4. Компьютерная томография и ЯМР
томография живота.
23.
Синдром Иценко—Кушинга1. Быстрое увеличение веса, ожирение туловища,
луноподобное лицо с плеторой.
2. Стрии растяжения (шириной более 1 см, обычно
белого цвета).
3. Подушечки жира над ключицами.
4. Нарушение толерантности к глюкозе.
5. Гипокалиемия.
6. Acne, особенно не на лице.
7. Гирсутизм.
8. Олигоменорея или аменорея до менопаузы.
24.
25.
• Специальные исследования• 1. Высокий уровень кортизола в плазме
крови (нормальные значения заболевания
не исключают).
2. Повышенное содержание свободного
кортизола в моче (наиболее важный
специальный тест скрининга) в двух или
трех последовательных 24-часовых заборах
мочи (при экскреции креатинина выше 10
мг/кг в день).
26.
3. Увеличение выделения в суточномколичестве мочи 11-кетостероидов и 17оксикортикостероидов. При гиперкортицизме
выделение 17-ОКС превышает 16—55
мкмоль/сутки. При опухолях надпочечников
уровень АКТГ в плазме снижен (норма —
60— 120 пг/мл), при болезни Иценко—
Кушинга он повышен, но до умеренных цифр,
при АКТГ-продуцирующей опухоли — резко
повышен.
27.
• 4. Ночной тест подавления с дексаметазоном(наиболее важный специальный тест скрининга):
отсутствие снижения содержания кортизола в
плазме крови ниже 5 мкг/дл к 08:00 после приема
внутрь 1 мг дексаметазона в 23:00 накануне.
Информативна проба с дексаметазоном, когда
больному назначается этот препарат по 2 мг
каждые 6 ч в течение 48 ч, а после этого
исследуется суточная экскреция 17-ОКС. У
больных болезнью Иценко—Кушинга суточная
секреция 17-ОКС снижается, при синдроме — не
изменяется.
28.
• 5. Определение АКТГ в плазме крови идругие тесты для более точной диагностики
характера заболевания.
6. Для поиска первичной опухоли
используют компьютерную томографию
надпочечников и грудной клетки, ЯМР
гипофиза, а также определяют содержание
АКТГ в вене височной кости.
29.
• АКТТ может продуцировать:• рак легкого или опухоль средостения,
• опухоль яичников,
• поджелудочной железы
• почек !!!!!
30.
Лечение:• хирургическое (трансфеноидальное
удаление аденомы гипофиза,
адреналэктомия)
• гамма-облучение гипофиза
• адъювантная терапия терапия: парлодел и
перитол (снижают секрецию
кортикотропных гормонов);
аминоглютетимид и кетоконазол
(блокируют стероидогенез в
надпочечниках)
31.
ГИПЕРПАРАТИРЕОЗГиперпаратиреоз,
или
болезнь
Реклингаузена
—
заболевание,
характеризующееся
гиперфункцией
околощитовидных желез.
Причиной гиперпаратиреоза в 90%
случаев
являются
аденомы
паращитовидных телец, в 1% — рак, в
8—10% — гиперплазия нескольких или
всех желез.
32.
ГИПЕРПАРАТИРЕОЗПатогенез заболевания обусловлен
избытком продукции
паратиреоидного гормона,
приводящего к усилению выведения
фосфора и кальция из костей и
избыточному поступлению их в
кровь, усилению экстракции кальция
с мочой.
33.
Формы гиперпаратиреоза:Первичный (аденомы, гиперплазия, рак
паращитовидных желез):
Висцеропатическая форма (почечная,
кишечная, неврологическая).
Костная форма (фиброзный остеит,
остеолитическая гиперкальциемия).
Вторичный (развивается на фоне хронической
гипокальцемии):
Почечная форма (почечный рахит,
тубулопатии Lightwood, Albright, Fanconi).
Кишечная форма.
Третичный (гиперпаратиреоз при хронической
почечной недостаточности).
34.
При почечной форме характерны:жажда, полиурия, развитие
мочекаменной болезни и
хронической почечной
недостаточности.
35.
При кишечной форме характерны:тошнота, рвота, снижение аппетита,
запоры,
возможно развитие язвенной
болезни.
36.
При неврологической форме характерны:нарушения сна, мыслительных
способностей, повышается
возбудимость,
возможны радикулярные боли.
37.
При костной формеразвиваются сильные боли в скелете,
возможны патологические переломы
38.
Обязательный минимум лабораторныхисследований
Кровь: кальций ионизированный,
фосфор, щелочная фосфатаза,
интактный паратиреоидный гормон;
Моча: суточный анализ на экскрецию
кальция и фосфора). ПГПТ – это
«лабораторный» диагноз.
39.
При установлении диагноза ПГПТвыявляют его осложнения при помощи
дополнителных лабораторных и
инструментальных исследований:
электрокардиография, холтеровское
мониторирование ЭКГ,
остеоденситометрия,
эзофагогастродуоденоскопия, Рнметрия, ультразвуковое исследование
органов брюшной полости и
забрюшинной клетчатки и др.
40.
Заключительным этапом являетсятопическая диагностика:
сцинтиграфия и ультразвуковое
исследование щитовидной и
околощитовидных желез. Эти два
метода, в подавляющем большинстве
случаев достаточны.
41.
Ультразвуковые сканограммы аденомы околощитовидной железы:В-режим, 1 - аденома околощитовидной железы,
2 – ткань щитовидной железы
42.
Ультразвуковые сканограммы аденомы околощитовидной железы: режимцветового допплеровского картирования. 1 - аденома околощитовидной
железы, 2 - ткань щитовидной железы, 3 - сонная артерия.
43.
44.
Аденома правой нижнейоколощитовидной железы: справа указан очаг гиперфиксации
радиофармпрепарата в месте
проекции правой нижней
околощитовидной железы.
45.
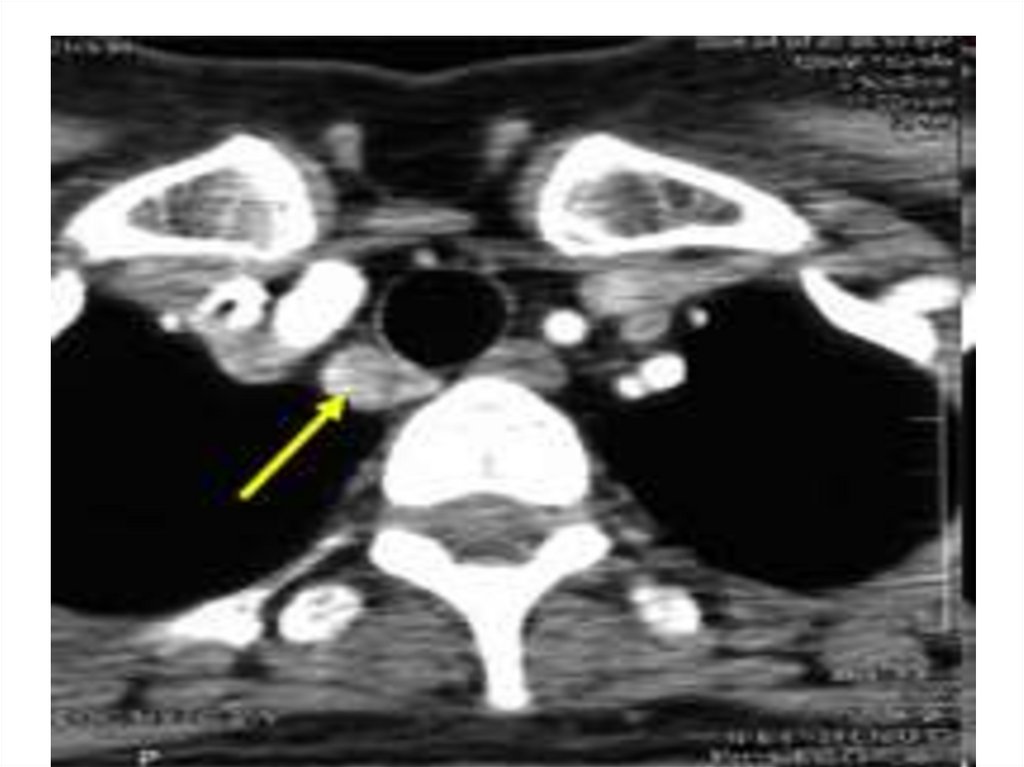
Мультиспиральная компьютерная томография с внутривеннымконтрастированием органов шеи и грудной клетки. Опухоль
околощитовидной железы указана стрелками.
46.
47.
Мультиспиральнаякомпьютерная томография с
внутривенным контрастированием
органов шеи и грудной клетки.
Опухоль околощитовидной железы
указана стрелками.
48.
49.
После резекции нижней челюсти по поводу эпулисов50.
51.
Рентгенограмма костей черепа припаратиреоидной остеодистрофии
(прямая проекция): характерный
мелконоздреватый рисунок, на фоне
которого прослеживаются
кистовидные очаги просветления.


















































 Медицина
Медицина








