Похожие презентации:
Внутриротовые методы проводникового обезболивания на верхней челюсти
1.
ВНУТРИРОТОВЫЕ МЕТОДЫПРОВОДНИКОВОГО
ОБЕЗБОЛИВАНИЯ НА ВЕРХНЕЙ
ЧЕЛЮСТИ
Кассем Нариман МС-203
2.
ПРОВОДНИКОВОЕ ОБЕЗБОЛИВАНИЕ- это методы местной анестезии, при которых раствор анестетика
подводится к нервному волокну, вызывая обезболивание тканей
иннервируемой этим нервом.
1. Депо анестетика. 2. Нервное волокно./
3.
При проводниковой анестезии раствор анестетика вводят около нервногоствола, а не в толщу его, т.е. периневрально.
Достаточно выраженное обезболивание достигается введением меньшего
количества анестетика, чем при инфильтрационной анестезии.
Место вкола иглы на коже лица или слизистой оболочке рта определяют по
анатомическим ориентирам, которые будут рассмотрены при описании
методики каждой анестезии.
Нервные стволы при проводниковом обезболивании блокируют или в месте
выхода их из костной ткани, или перед входом в нее.
Проводниковую анестезию на верхней челюсти делают у бугра верхней
челюсти, в области подглазничного, большого небного, резцового.
4.
Показания к проводниковомуобезболиванию
Противопоказания к
проводниковому обезболивания
1. Травматические и длительные
вмешательства.
1.
2.
Обезболивание
при
воспалительных
процессах
челюстно-лицевой области.
2.
3. При вмешательствах на нижних
молярах.
3.
4.
5.
6.
Аллергические реакции на анестетики (в
некоторых случаях вопрос можно
решить путем индивидуального подбора
раствора анестетика, который не будет
вызывать аллергию у пациента).
Обширные и длительные хирургические
вмешательства, требующие других
методов обезболивания.
Некоторые серьезные сердечнососудистые заболевания.
Декомпенсированный сахарный диабет.
Психические заболевания у пациента.
Беременность.
5.
Иннервация верхней челюсти.Важно помнить: высокая эффективность обезболивания зависит не
только от адекватного выбора анестезирующих препаратов, но и от
хорошего знания анатомо-топографической иннервации челюстнолицевой области.
Чувствительная иннервация зубов̆, мягких тканей̆ полости рта и лица на
верхней челюсти почти полностью обеспечивается второй ветвью
тройничного нерва – верхнечелюстным нервом (n. maxillaris),
выходящим из полости черепа через круглое отверстие.
В крыловидно-небной ямке верхнечелюстной нерв делится на 1)
подглазничный нерв; 2) скуловой нерв; 3) ветви к крыловидно-небному
узлу.
6.
Виды проводникового обезболивания наверхней челюсти
1. Инфраорбитальная (подглазничная) - у подглазничного
отверстия.
2. Резцовая - у резцового отверстия.
3. Небная (палатинальная) - у большого небного отверстия.
4. Туберальная - у бугра верхней челюсти.
7.
Инфраорбитальная (подглазничная) анестезияПри проведении инфраорбитальной (подглазничной) анестезии
раствор анестетика вводят в области подглазничного отверстия и
при этом блокируются: «малая гусиная лапка», передние и
средние верхние альвеолярные ветви.
Анестетик вводят в подглазничный канал, чаще - создают депо в
области подглазничного отверстия.
8.
Анатомо-топографические ориентирыопределения подглазничного отверстия
Подглазничное отверстие
располагается на 0,5-0,8 см. ниже
костного шва (выступа, желобка sutura zygomatico-maxillaris) - место
соединения скулового отростка
верхней челюсти со скуловой
костью.
Подглазничное
отверстие
Подглазничное отверстие
располагается на 0,5-0,8 см.
ниже точки пересечения
нижнего края глазницы
(горизонтальная линия) с
вертикальной линией,
проведенной через зрачок
глаза пациента, смотрящего
строго вперед.
Подглазничное отверстие
находится на 0,5-0,8 см. ниже
точки пересечения нижнего
края глазницы (горизонтальная
линия) с вертикальной линией,
проведенной через середину
коронки второго премоляра
верхней челюсти.
Середина коронки
2ого премоляра
9.
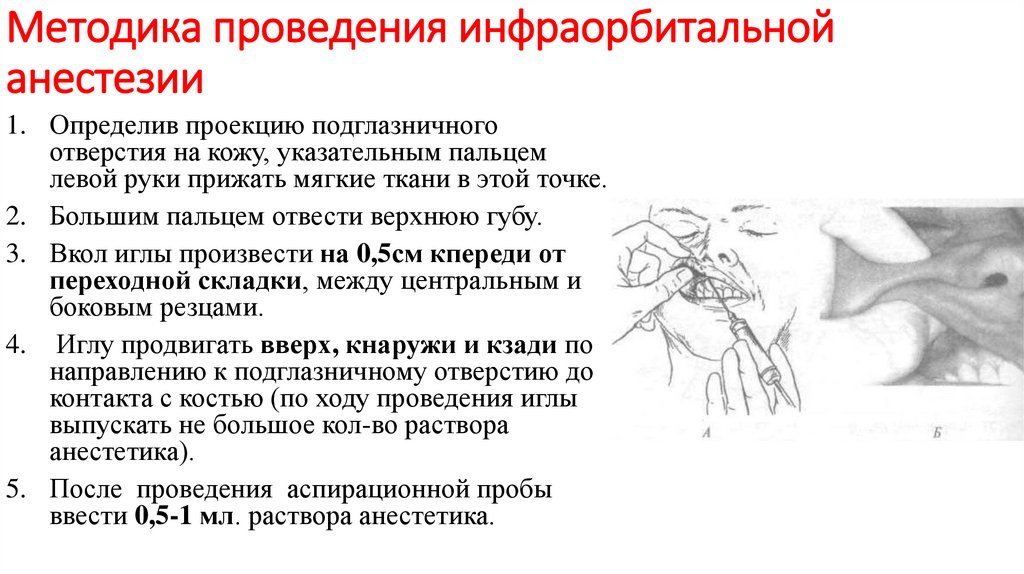
Методика проведения инфраорбитальнойанестезии
1. Определив проекцию подглазничного
отверстия на кожу, указательным пальцем
левой руки прижать мягкие ткани в этой точке.
2. Большим пальцем отвести верхнюю губу.
3. Вкол иглы произвести на 0,5см кпереди от
переходной складки, между центральным и
боковым резцами.
4. Иглу продвигать вверх, кнаружи и кзади по
направлению к подглазничному отверстию до
контакта с костью (по ходу проведения иглы
выпускать не большое кол-во раствора
анестетика).
5. После проведения аспирационной пробы
ввести 0,5-1 мл. раствора анестетика.
10.
Зона обезболивания при проведенииинфраорбитальной анестезии
1. Резцы, клыки, премоляры, костная
ткань альвеолярного отростка и
слизистая оболочка альвеолярного
отростка
с
вестибулярной
поверхности в области этих зубов.
2. Слизистая оболочка и костная ткань
передней, верхней, нижней и задненаружной стенок верхнечелюстной
пазухи.
3. Кожа и слизистая оболочка верхней
губы,
подглазничной
области,
нижнего века, крыла и перегородки
носа.
11.
Подглазничный нервПодглазничный нерв выходит из глазницы через подглазничное
отверстие (f. infraorbitalis),разделяется на свои конечные ветви в
подглазничной области, соответствующей половине верхней губы
(кожи и слизистой оболочки), области нижнего века, крыла носа и
кожной части перегородки носа, которые образуют малую
«гусиную лапку» (pes anserinus minor)
Малая «гусиная лапка»: а подглазничное отверстие; б - ветви
малой «гусиной лапки»
Зона иннервации
12.
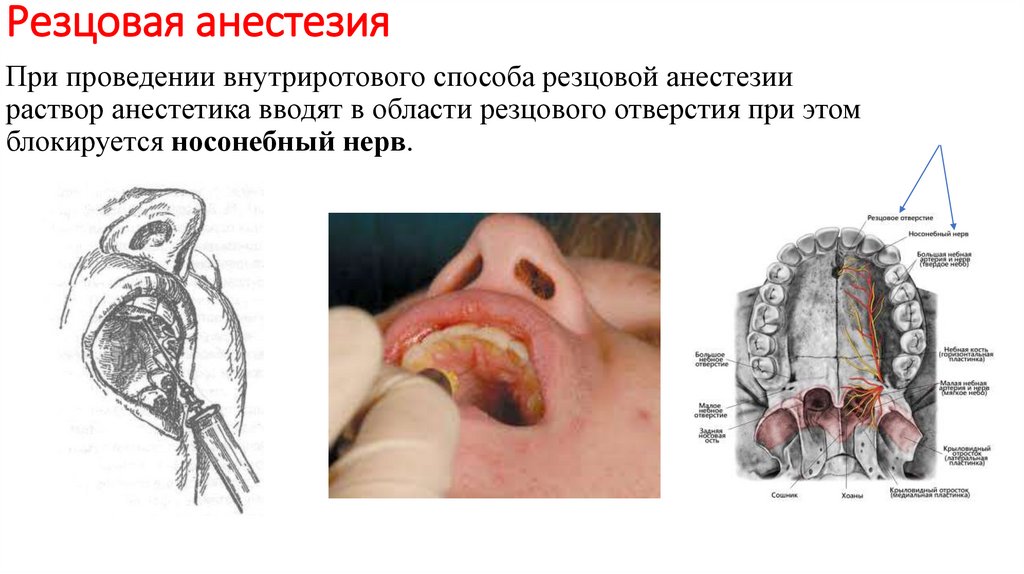
Резцовая анестезияПри проведении внутриротового способа резцовой анестезии
раствор анестетика вводят в области резцового отверстия при этом
блокируется носонебный нерв.
Резцовое отверстие
13.
Анатомо-топографический ориентиррезцового канала
Является резцовый сосочек, который расположен на 7-8мм. кзади от десневого
края верхних центральных резцов.
Резцовый сосочек
Резцовый канал
14.
Методика проведения внутриротовогоспособа резцовой анестезии
1.
2.
3.
При максимально запрокинутой голове больного и широко
открытом рте придают игле отвесное положение по
отношению к переднему участку альвеолярного отростка
верхней челюсти с небной стороны.
Вкол иглы производят в слизистую оболочку резцового
сосочка, предварительно смазав ее 1—2 % раствором
дикаина, несколько кпереди от устья резцового отверстия.
(Если иглу ввести точно над резцовым отверстием, то
направление иглы не совпадает с осью резцового канала,
так как невозможно соблюсти условия их параллельности
(препятствует нижняя челюсть)).
Продвинув иглу до контакта с костью, вводят 0,3—0,5 мл
раствора анестетика, отсюда он диффундирует в резцовый
канал и блокирует в нем носонебный нерв. (Эффект
анестезии более выражен, если продвигают иглу в канал на
0,5—0,75 см и в нем выпускают обезболивающий раствор.
При этом «выключается» анастомозная ветвь от
носонебного нерва к переднему отделу верхнего зубного
сплетения. Однако войти иглой в канал не всегда возможно,
особенно у больных с нижней макрогнатией или верхней
микрогнатией.)
15.
Зона обезболивания при проведениирезцовой анестезии
1. Слизистая оболочка и надкостница
альвеолярного отростка верхней челюсти в
виде треугольника, вершина которого
направлена к срединному шву, а стороны
проходят через середину клыков.
2. Иногда зона обезболивания распространяется
до первого премоляра или суживается, до
области центральных резцов.
16.
Носонебный нерв1-
17.
Небная (палатинальная) анестезияраствор анестетика вводят у большого небного отверстия при этом
блокируется большой небный нерв.
1. Средняя линия неба.
2. Проекция большого небного отверстия.
18.
Анатомо-топографические ориентиры дляопределения большого небного отверстия.
Большое небное отверстие располагается на 0,5 см кнутри от
десневого края середины коронки третьего моляра, при его
отсутствии – на 0,5 см кзади и кнутри от второго моляра.
19.
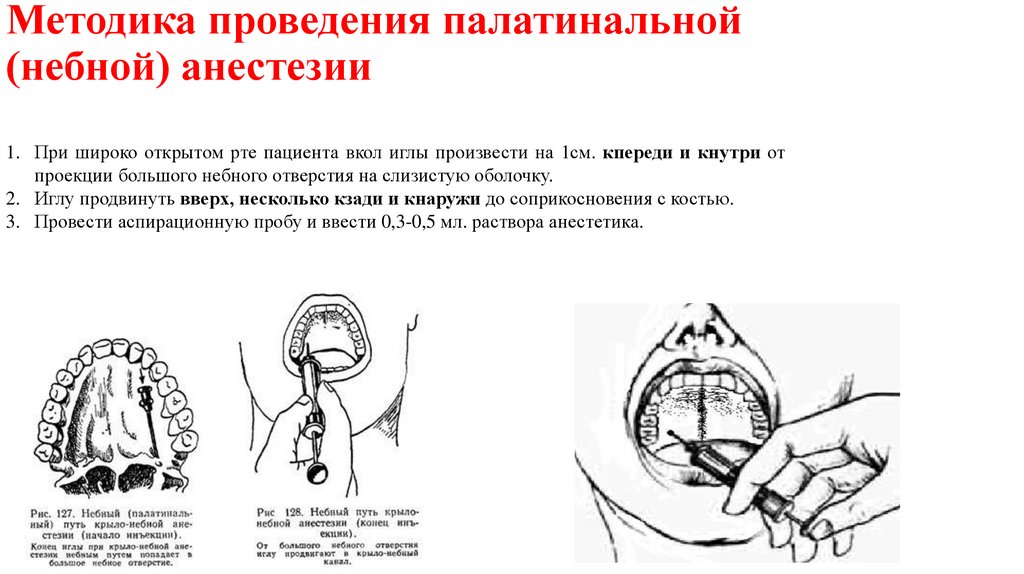
Методика проведения палатинальной(небной) анестезии
1. При широко открытом рте пациента вкол иглы произвести на 1см. кпереди и кнутри от
проекции большого небного отверстия на слизистую оболочку.
2. Иглу продвинуть вверх, несколько кзади и кнаружи до соприкосновения с костью.
3. Провести аспирационную пробу и ввести 0,3-0,5 мл. раствора анестетика.
20.
Зона обезболивания при проведениипалатинальной анестезии
1. Слизистая оболочка твердого неба,
альвеолярного отростка с небной стороны
от третьего моляра до середины коронки
клыка.
2. Иногда зона обезболивания
увеличивается до середины бокового
резца или уменьшается до уровня второго
премоляра.
21.
Туберальная анестезияПри проведении туберальной анестезии раствор анестетика вводят
у задне-наружной поверхности бугра верхней челюсти при этом
блокируются задние-верхние альвеолярные ветви.
Задние верхние альвеолярные ветви
Положение иглы при внутриротовой туберальной
анестезии: 1 — подглазничное отверстие; 2 — скулоальвеолярный гребень; 3 — бугор верхней челюсти
22.
Анатомо-топографическим ориентиром дляпроведения внутриротового способа
туберальной анестезии
является слизистая оболочка переходной складки на уровне середины коронки второго моляра или между вторым и
третьим моляром. При отсутствии моляров ориентиром служит скулоальвеолярный гребень.
23.
Методика проведения внутриротовогоспособа туберальной анестезии.
1. При полуоткрытом рте больного отвести
шпателем или зеркалом щеку кнаружи.
2. Иглу расположить под углом 45 к гребню
альвеолярного отростка, скосом к кости.
3. Отступя от переходной складки на 0,5 см.
провести вкол на уровне середины коронки
второго моляра или между вторым или
третьим моляром (при их отсутствии –
позади скулоальвеолярного гребня).
4. Иглу продвигать вверх, назад и внутрь так,
чтобы игла все время располагалась как
можно ближе к кости.
5. На глубине 2,5см. провести аспирационную
пробу и ввести 1,5-1,7мл раствора
анестетика (по ходу продвижения иглы
выпускать раствор анестетика).
24.
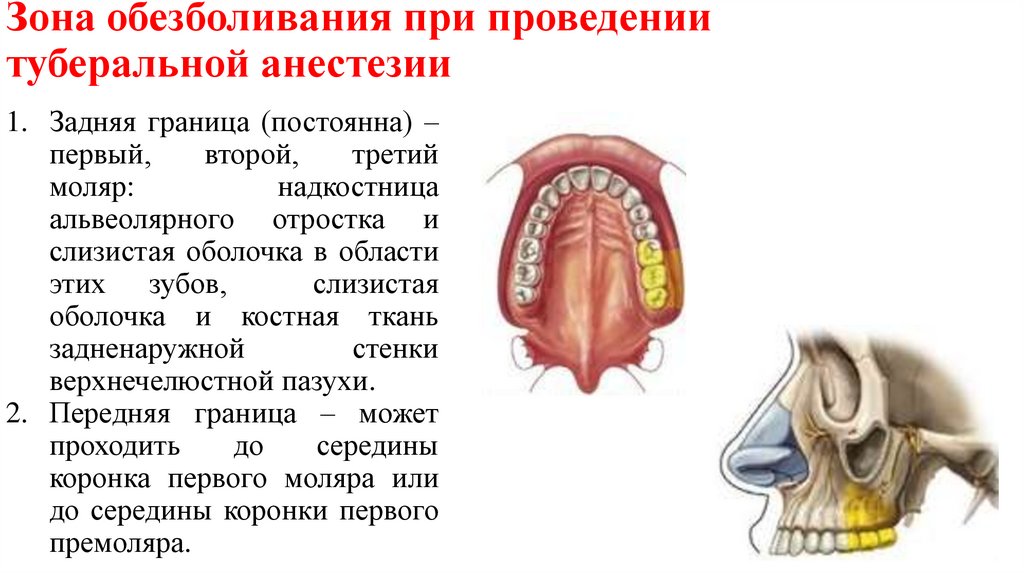
Зона обезболивания при проведениитуберальной анестезии
1. Задняя граница (постоянна) –
первый,
второй,
третий
моляр:
надкостница
альвеолярного отростка и
слизистая оболочка в области
этих зубов,
слизистая
оболочка и костная ткань
задненаружной
стенки
верхнечелюстной пазухи.
2. Передняя граница – может
проходить
до
середины
коронка первого моляра или
до середины коронки первого
премоляра.





















 Медицина
Медицина








