Похожие презентации:
Физиология менструальной функции
1.
Физиологияменструальной
функции.
ЛЕКТОР: ЗАВЕДУЮЩИЙ КАФЕДРОЙ, Д.М.Н.,
ПРОФЕССОР
ЛЕЩИНСКИЙ ПЁТР ТАДИЕВИЧ
2.
План лекции1.
Понятие о физиологическом менструальном цикле.
2.
Определение овариального цикла.
3.
Определение овуляции и УЗИ яичников в различные фазы цикла.
4.
Понятие о маточном цикле. Гистологическая, гистероскопическая и ультразвуковая
характеристика эндометрия в различные фазы менструального цикла.
5.
Таблица уровней гормонов в различные фазы менструального цикла.
6.
Тесты функциональной диагностики менструального цикла.
7.
Классификация нарушений менструального цикла
8.
Определение, виды, клиника, диагностика и лечение аменореи
9.
Определение, клиника, диагностика и лечение дисфункциональных маточных
кровотечений.
10.
Список литературы
3.
Менструальный циклМенструальный цикл – это повторяющиеся изменения в деятельности
системы
гипоталамус-гипофиз-яичники
и
вызванные
ими
структурные и функциональные изменения репродуктивных органов:
матки, маточных труб, молочных желез, влагалища.
Менструальный цикл — одно из проявлений сложного ритмически
повторяющегося биологического процесса, который выражается в
циклических изменениях функций половой системы, направленных на
подготовку организма женщины к беременности.
Кульминацией каждого цикла является менструальное кровотечение
(менструация),
первый
день которого считается
началом
менструального цикла. Первая в жизни девочки менструация
называется менархе, средний возраст менархе – 12-14 лет.
4.
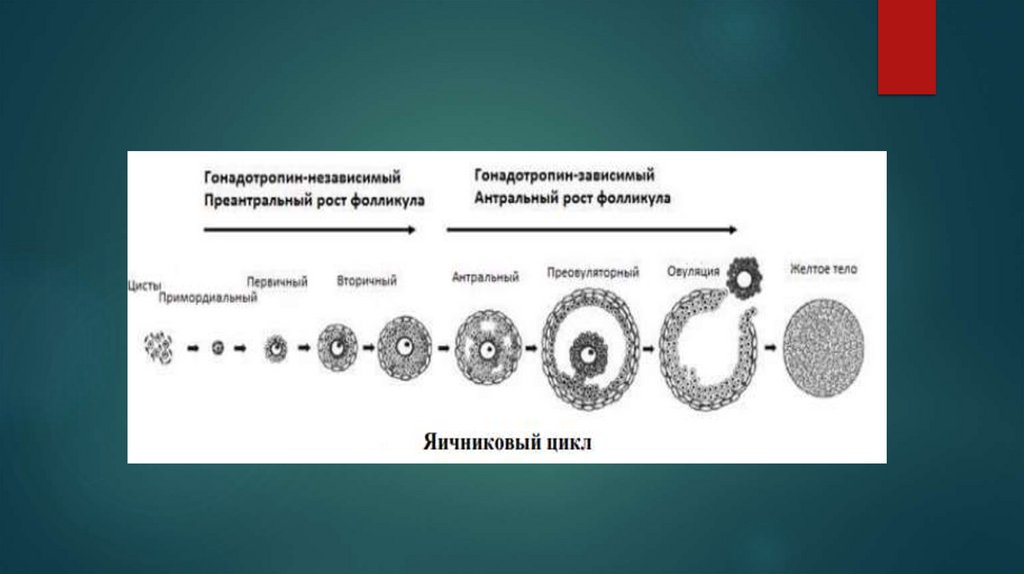
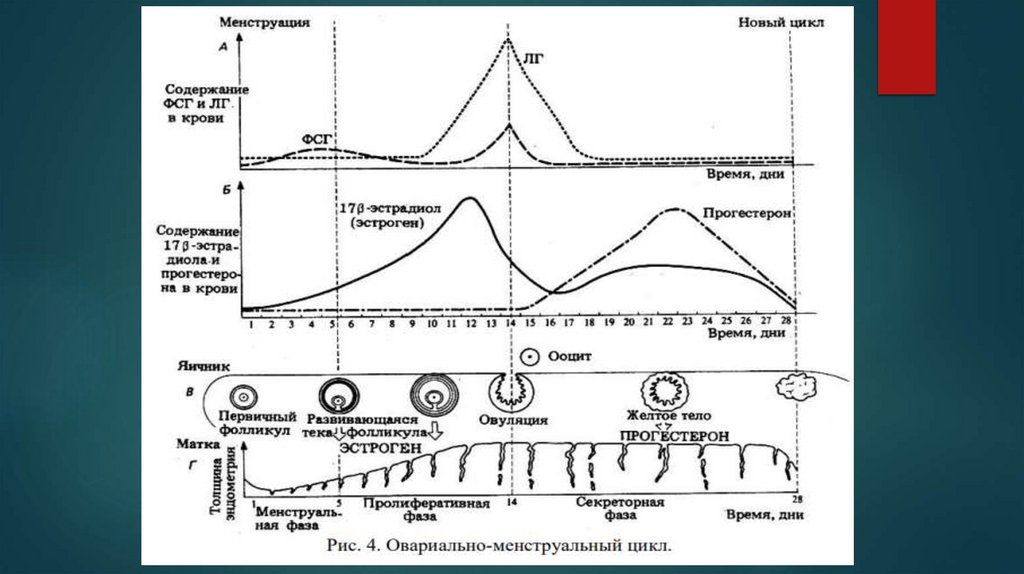
Менструальный цикл условно подразделяют на яичниковый иматочный циклы
Яичниковый (овариальный) цикл подразумевает циклические
процессы, происходящие в яичниках под воздействием гонадотропных
и рилизинг-гормонов. Циклические изменения в организме женщины
носят двухфазный характер. Первая (фолликулиновая, фолликулярная)
фаза цикла определяется созреванием фолликула и яйцеклетки в
яичнике, после чего происходят его разрыв и выход из него яйцеклетки
– овуляция. Вторая (лютеиновая) фаза связана с образованием желтого
тела. Одновременно в циклическом режиме в эндометрии
последовательно
происходят
регенерация
и
пролиферация
функционального слоя, сменяющаяся секреторной активностью его
желез, заканчивающиеся десквамацией функционального слоя
(менструация). Циклические процессы в эндометрии представляют
собой последовательно сменяющие друг друга фазы маточного цикла
5.
Овариальный циклCостоит из двух фаз: фолликулярной и лютеиновой. Отсчет
фолликулярной фазы цикла начинается с первого дня очередной
менструации, при идеальном менструальном цикле первая фаза
продолжается около 2-х недель, характеризуется ростом и
созреванием доминантного фолликула и завершается его овуляцией,
происходящей на 13- 14-й дни цикла. Затем наступает лютеиновая
фаза цикла, продолжающаяся с 14-15-го по 28-й дни, в течение
которой происходит формирование, развитие и регресс желтого
тела. При антепонирующем или постпонирующем цикле
продолжительность фолликулярной фазы может отличаться от
таковой в идеальном или близком к нему цикле.
6.
Фолликулярная фазаовариального цикла
Гонадотропин-зависимый рост фолликулов начинается в конце предыдущего
менструального цикла. Повышение синтеза и выделения ФСГ гипофизом
происходит по принципу отрицательной обратной связи в ответ на снижение
уровня прогестерона, эстрадиола и ингибина В при регрессе желтого тела.
Под действием ФСГ продолжается рост антральных фолликулов и в ранней
фолликулярной фазе менструального цикла (4-5-й дни от начала
менструации) их размеры составляют 4-5 мм в диаметре. В этот период ФСГ
стимулирует пролиферацию и дифференцировку клеток гранулезы, синтез в
них ЛГ-рецепторов, активацию ароматаз и синтез эстрогенов и ингибина. ЛГ
в ранней фолликулярной фазе влияет преимущественно на синтез
андрогенов – предшественников эстрогенов.
7.
Максимального значения ФСГ достигает к 5-6-му дню менструальногоцикла, после чего снижается (под действием увеличивающихся
концентраций эстрадиола и ингибина В, синтезируемых гранулезой
растущих антральных фолликулов), затем опять повышается
одновременно с ЛГ к овуляторному пику на 13-14-й дни цикла.
Селекция доминантного фолликула происходит к 5-7-му дню цикла из
пула антральных фолликулов диаметром 5- 10 мм. Доминантным
становится фолликул с наибольшим диаметром, с наибольшим числом
клеток гранулезы и рецепторов к ФСГ, благодаря чему доминантный
фолликул сохраняет способность к дальнейшему росту и синтезу
эстрадиола несмотря на снижение уровня ФСГ в крови. Дальнейший
рост доминантного фолликула, начиная с середины фолликулярной
фазы цикла, становится не только ФСГ-зависимым, но и ЛГ- и ФСГзависимым.
8.
В быстром росте лидирующего фолликула играют роль ивозрастающие концентрации эстрадиола и ФР(факторов
роста)
–
ИФР(инсулиноподобный
фактор
роста),
СЭФР(сосудистый эндодермальный фактор роста). К моменту
овуляции доминантный фолликул достигает размеров 18-21
мм. В остальных антральных фолликулах снижение
сывороточного уровня ФСГ вызывает процессы атрезии
(апоптоза). В механизмах атрезии незрелых фолликулов
определенная роль отводится высоким концентрациям
андрогенов, синтезирующихся в этих же маленьких
фолликулах.
9.
10.
Овуляция – разрыв зрелого фолликула и выход из негояйцеклетки. Процесс овуляции происходит при достижении
максимального уровня эстрадиола в преовуляторном фолликуле,
который по положительной обратной связи стимулирует
овуляторный выброс ЛГ и ФСГ гипофизом. Овуляция
происходит через 10-12 ч. после пика ЛГ или через 24-36 ч.
после пика эстрадиола. Процесс разрыва базальной мембраны
фолликула происходит под влиянием различных ферментов и
биологически активных веществ в лютеинизированных клетках
гранулезы: протеолитических ферментов, плазмина, гистамина,
коллагеназы, простагландинов, окситоцина и релаксина.
11.
12.
Лютеиновая фаза овариальногоцикла
После овуляции в полость овулировавшего фолликула быстро
врастают образующиеся капилляры, клетки гранулезы подвергаются
дальнейшей лютеинизации с образованием желтого тела,
секретирующего прогестерон под влиянием ЛГ. Лютеинизация
гранулезных клеток морфологически проявляется в увеличении их
объема и образовании липидных включений. Желтое тело —
транзиторное гормонально-активное образование, функционирующее
в течение 14 дней независимо от общей продолжительности
менструального цикла. Полноценное желтое тело развивается только
в фазе, когда в преовуляторном фолликуле образуется адекватное
количество гранулезных клеток с высоким содержанием рецепторов
ЛГ.
13.
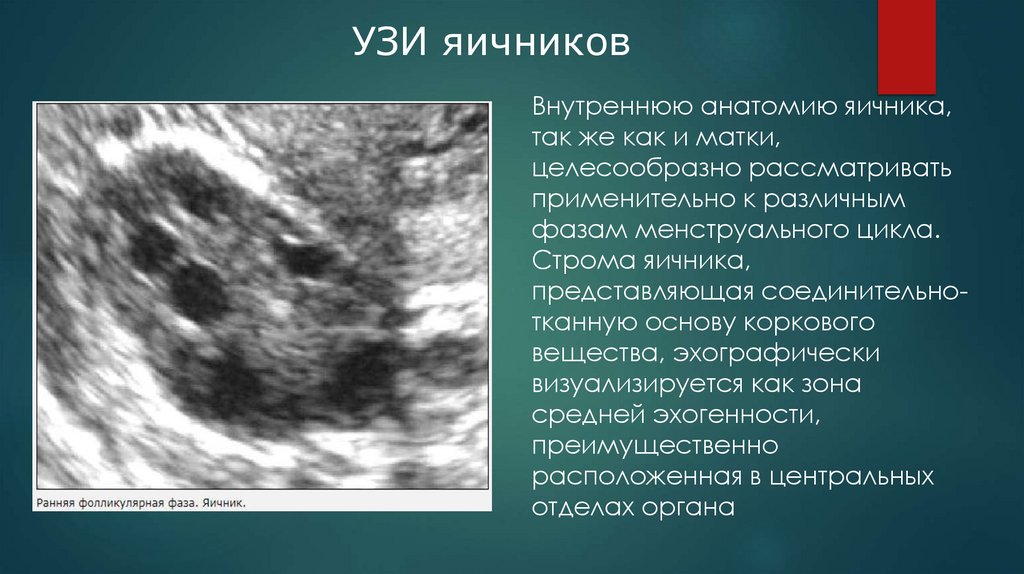
УЗИ яичниковВнутреннюю анатомию яичника,
так же как и матки,
целесообразно рассматривать
применительно к различным
фазам менструального цикла.
Строма яичника,
представляющая соединительнотканную основу коркового
вещества, эхографически
визуализируется как зона
средней эхогенности,
преимущественно
расположенная в центральных
отделах органа
14.
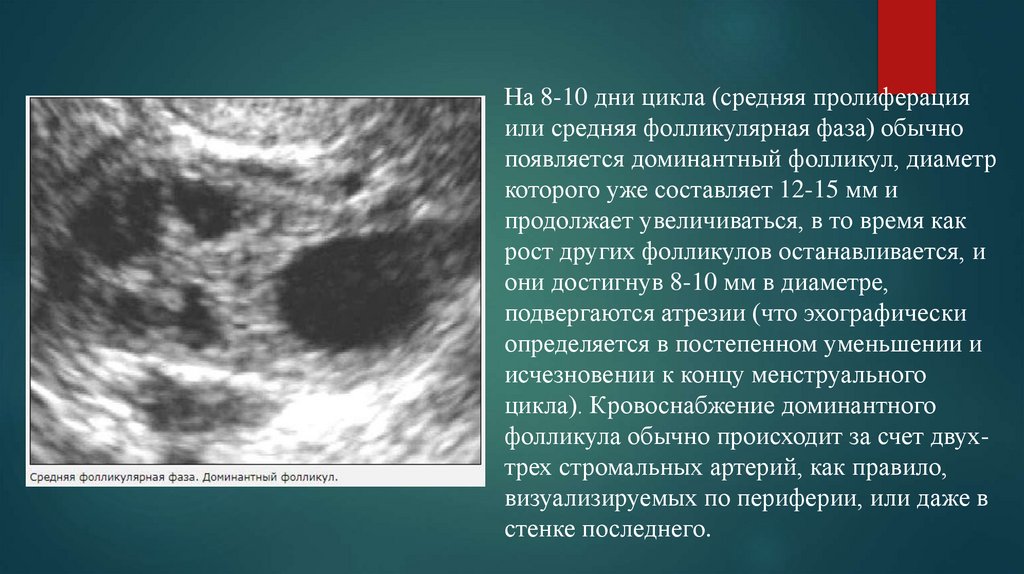
На 8-10 дни цикла (средняя пролиферацияили средняя фолликулярная фаза) обычно
появляется доминантный фолликул, диаметр
которого уже составляет 12-15 мм и
продолжает увеличиваться, в то время как
рост других фолликулов останавливается, и
они достигнув 8-10 мм в диаметре,
подвергаются атрезии (что эхографически
определяется в постепенном уменьшении и
исчезновении к концу менструального
цикла). Кровоснабжение доминантного
фолликула обычно происходит за счет двухтрех стромальных артерий, как правило,
визуализируемых по периферии, или даже в
стенке последнего.
15.
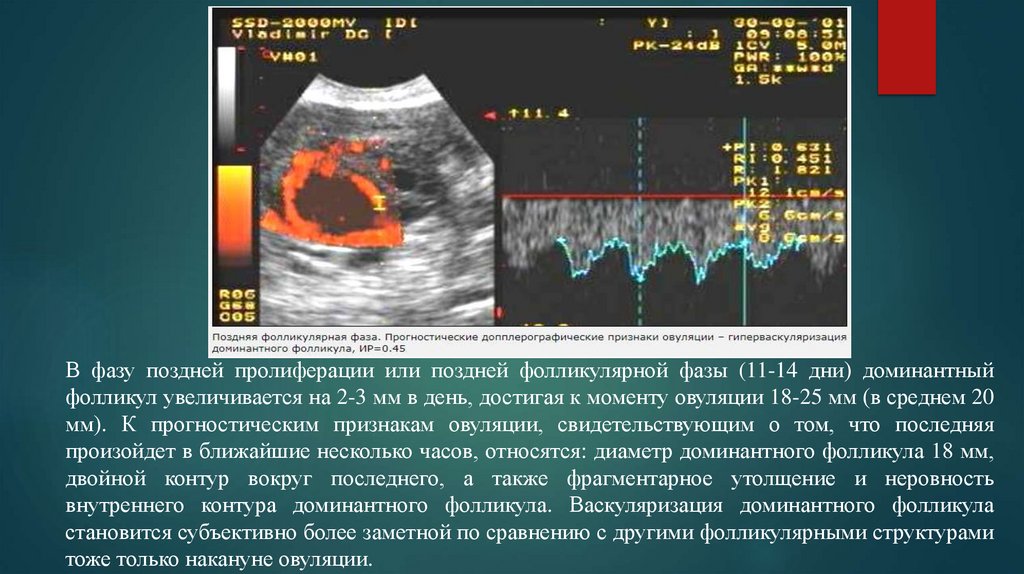
В фазу поздней пролиферации или поздней фолликулярной фазы (11-14 дни) доминантныйфолликул увеличивается на 2-3 мм в день, достигая к моменту овуляции 18-25 мм (в среднем 20
мм). К прогностическим признакам овуляции, свидетельствующим о том, что последняя
произойдет в ближайшие несколько часов, относятся: диаметр доминантного фолликула 18 мм,
двойной контур вокруг последнего, а также фрагментарное утолщение и неровность
внутреннего контура доминантного фолликула. Васкуляризация доминантного фолликула
становится субъективно более заметной по сравнению с другими фолликулярными структурами
тоже только накануне овуляции.
16.
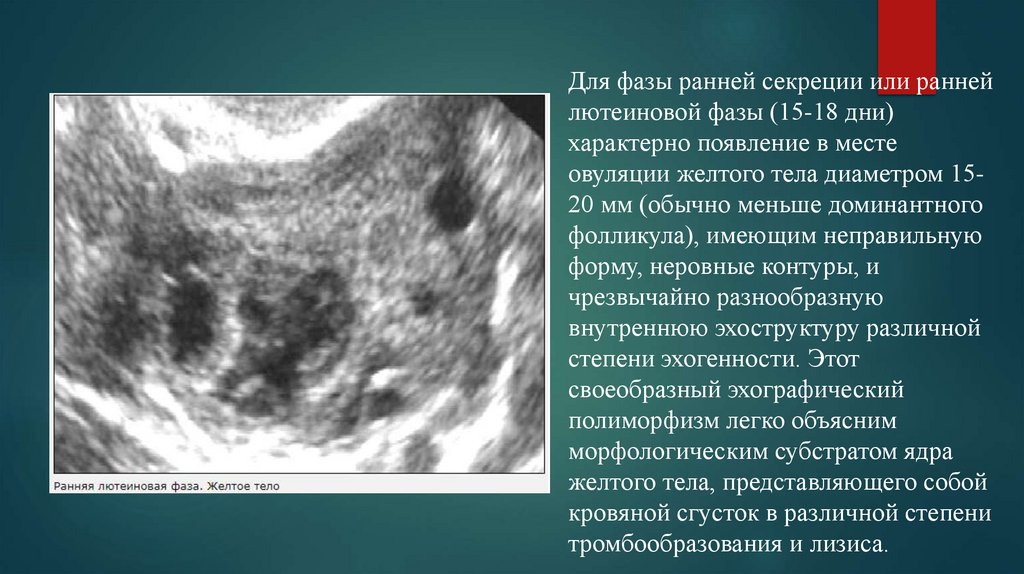
Для фазы ранней секреции или раннейлютеиновой фазы (15-18 дни)
характерно появление в месте
овуляции желтого тела диаметром 1520 мм (обычно меньше доминантного
фолликула), имеющим неправильную
форму, неровные контуры, и
чрезвычайно разнообразную
внутреннюю эхоструктуру различной
степени эхогенности. Этот
своеобразный эхографический
полиморфизм легко объясним
морфологическим субстратом ядра
желтого тела, представляющего собой
кровяной сгусток в различной степени
тромбообразования и лизиса.
17.
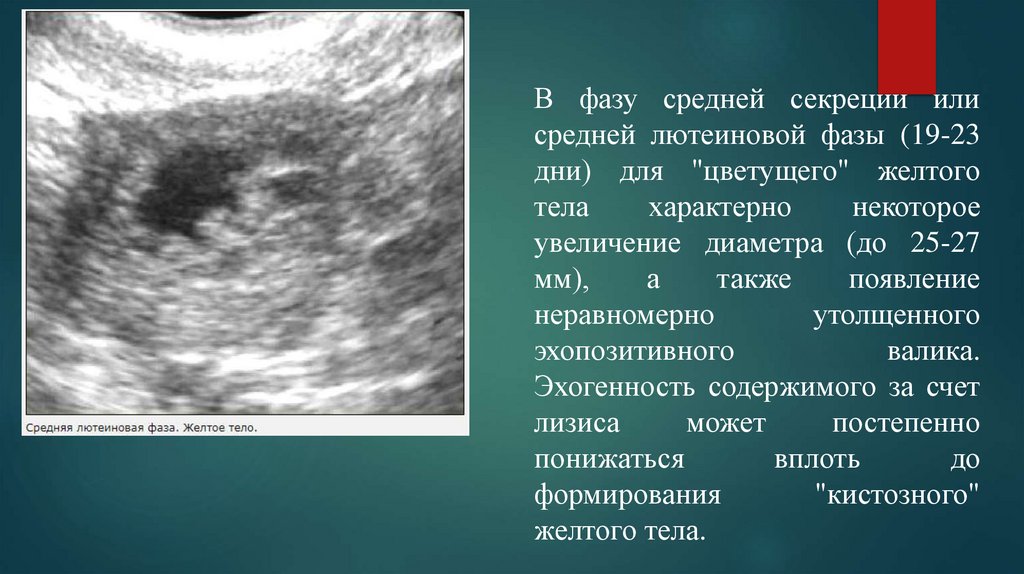
В фазу средней секреции илисредней лютеиновой фазы (19-23
дни) для "цветущего" желтого
тела
характерно
некоторое
увеличение диаметра (до 25-27
мм),
а
также
появление
неравномерно
утолщенного
эхопозитивного
валика.
Эхогенность содержимого за счет
лизиса
может
постепенно
понижаться
вплоть
до
формирования
"кистозного"
желтого тела.
18.
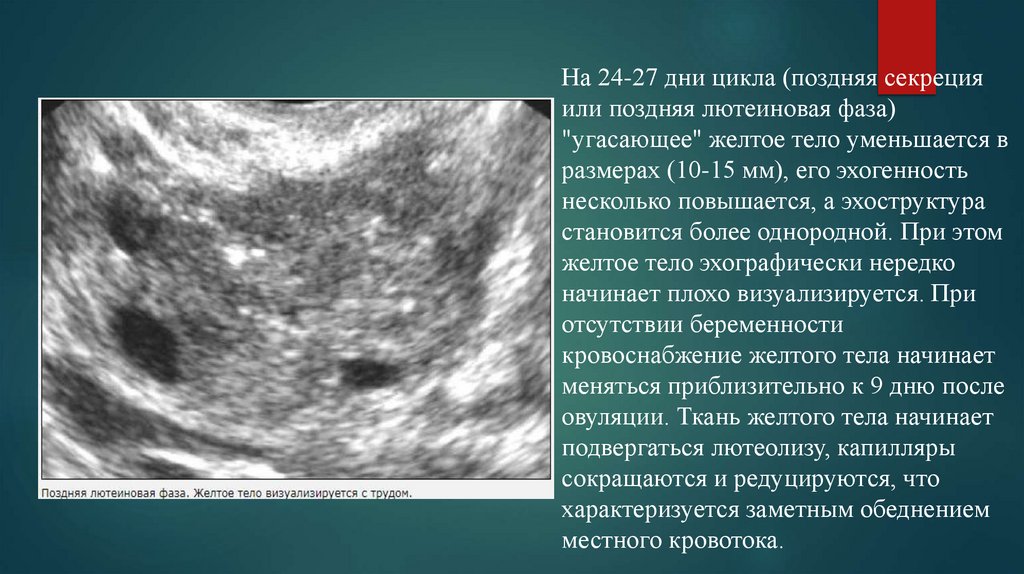
На 24-27 дни цикла (поздняя секрецияили поздняя лютеиновая фаза)
"угасающее" желтое тело уменьшается в
размерах (10-15 мм), его эхогенность
несколько повышается, а эхоструктура
становится более однородной. При этом
желтое тело эхографически нередко
начинает плохо визуализируется. При
отсутствии беременности
кровоснабжение желтого тела начинает
меняться приблизительно к 9 дню после
овуляции. Ткань желтого тела начинает
подвергаться лютеолизу, капилляры
сокращаются и редуцируются, что
характеризуется заметным обеднением
местного кровотока.
19.
Если произошло оплодотворение…Если происходит зачатие и имплантация плодного яйца
(на 21-22 дни цикла), формирующийся хорион начинает
продуцировать человеческий хорионический гонатропин
(ХГЧ), который стимулирует дальнейшее развитие желтого
тела. В этом случае формируется желтое тело
беременности, которое продолжает синтезировать
прогестерон в больших концентрациях, необходимых для
пролонгирования
беременности.
Желтое
тело
беременности существует до 8-10 недели гестации,
затем
подвергается
регрессу,
а
гормональную
поддержку
беременности
берет
на
себя
сформировавшаяся к концу 1-го триместра- плацента.
20.
Маточный циклЦиклические изменения в эндометрии касаются его
функционального поверхностного слоя, состоящего из
компактных эпителиальных клеток, и промежуточного, которые
отторгаются во время менструации. Базальный слой, не
отторгаемый
во
время
менструации,
обеспечивает
восстановление
десквамированных
слоев.
Циклические
превращения функционального слоя эндометрия протекают
соответственно яичниковому циклу в три последовательные
стадии – стадия пролиферации, стадия секреции и стадия
десквамации (менструация).
21.
Фаза десквамацииНаблюдающиеся в конце каждого менструального цикла менструальное
кровотечение обусловлено отторжением функционального слоя
эндометрия.
Начало
менструации
считается
первым
днем
менструального
цикла.
Продолжительность
менструального
кровотечения в среднем составляет 3-5 дней. В связи с регрессом
желтого тела и резким снижением содержания половых стероидов в
эндометрии нарастает гипоксия. Началу менструации способствует
длительный спазм артерий, приводящий к стазу крови и образованию
тромбов. Гипоксию тканей (тканевой ацидоз) усугубляют повышенная
проницаемость эндотелия, ломкость стенок сосудов, многочисленные
мелкие кровоизлияния и массивная лейкоцитарная инфильтрация.
Выделяемые из лейкоцитов лизосомальные протеолитические ферменты
усиливают расплавление тканевых элементов.
22.
Сразу же после отторжения некротизированного эндометриянаступает
стадия
регенерации,
характеризующаяся
эпителизацией раневой поверхности эндометрия за счет
клеток базального слоя. Процессы регенерации происходят
под контролем эстрогенов и способствуют, наряду со спазмом
сосудов и тромбообразованием, остановке менструального
кровотечения. Некоторые авторы выделяют регенерацию в
отдельную стадию маточного цикла.
23.
Фаза пролиферацииДесквамация
и
регенерация
слизистой
после
менструации
заканчивается к 3-5-му дню цикла. Затем под действием
увеличивающейся концентрации эстрогенов толщина функционального
слоя увеличивается за счет роста всех элементов базального слоя: желез,
стромы, кровеносных сосудов. Железы эндометрия имеют вид прямых
или несколько извитых трубочек с прямым просветом. Спиральные
артерии мало извиты. В стадии поздней пролиферации (11-14 день
цикла) железы эндометрия становятся извитыми, штопорообразно
закругляются, просвет их несколько расширен. Спиралевидные артерии,
растущие из базального слоя достигают поверхности эндометрия, они
несколько извиты. Толщина функционального слоя эндометрия к концу
фазы пролиферации достигает 7-8 мм.
24.
Фаза секреции(секреторной трансформации)
Начинается после овуляции на 13-14-й дни цикла,
длится 14 дней и непосредственно связана с
активностью желтого тела. Она характеризуется тем,
что эпителий желез под влиянием прогестерона и
эстрадиола
начинает
вырабатывать
секрет,
содержащий
кислые
гликозаминогликаны,
гликопротеиды, гликоген.
25.
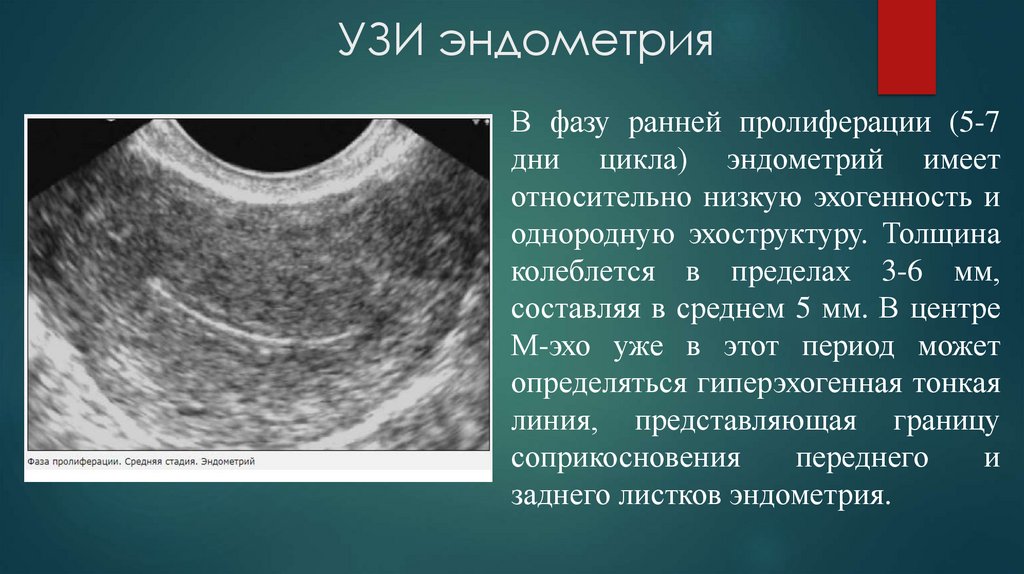
УЗИ эндометрияВ фазу ранней пролиферации (5-7
дни цикла) эндометрий имеет
относительно низкую эхогенность и
однородную эхоструктуру. Толщина
колеблется в пределах 3-6 мм,
составляя в среднем 5 мм. В центре
М-эхо уже в этот период может
определяться гиперэхогенная тонкая
линия, представляющая границу
соприкосновения
переднего
и
заднего листков эндометрия.
26.
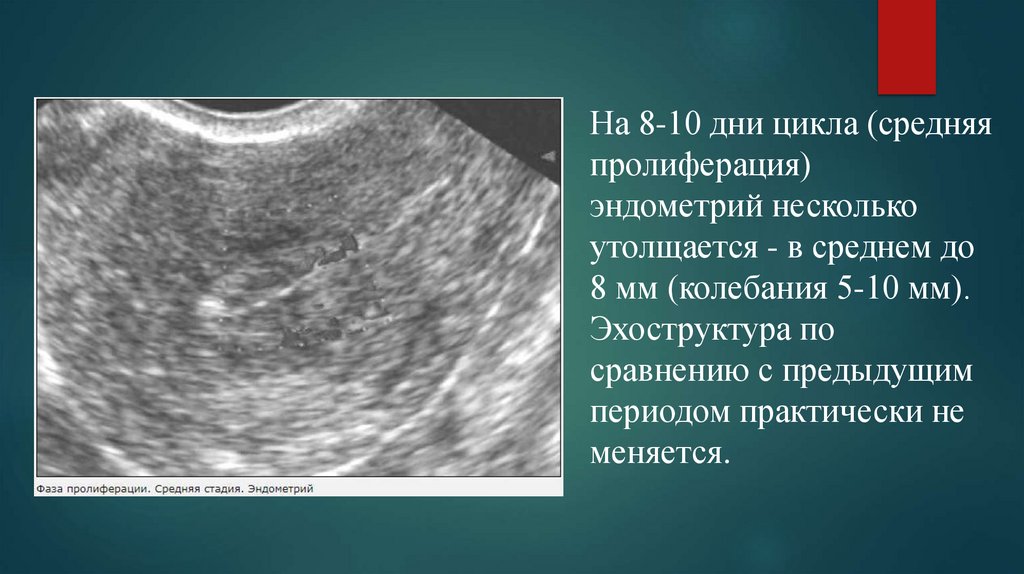
На 8-10 дни цикла (средняяпролиферация)
эндометрий несколько
утолщается - в среднем до
8 мм (колебания 5-10 мм).
Эхоструктура по
сравнению с предыдущим
периодом практически не
меняется.
27.
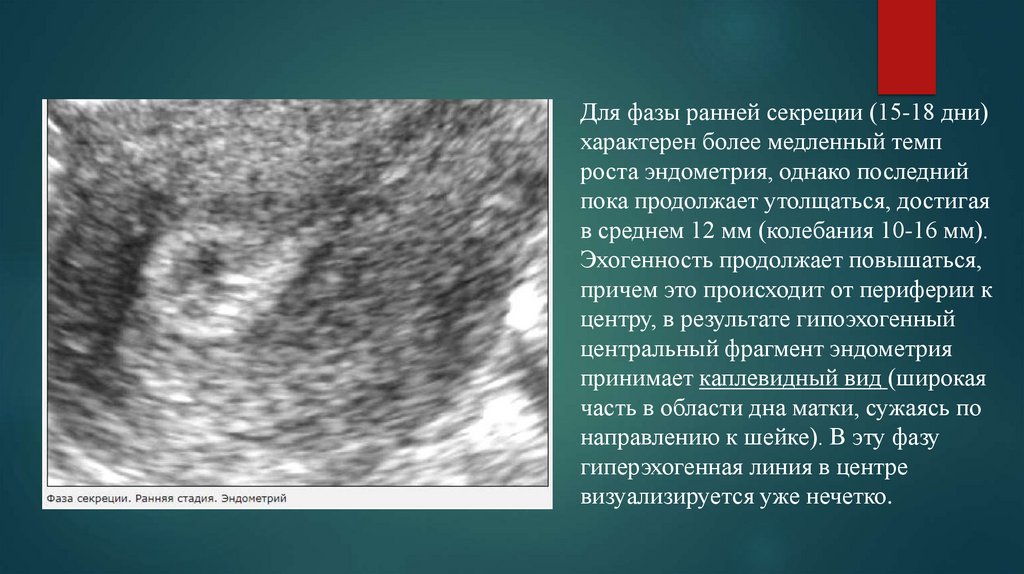
Для фазы ранней секреции (15-18 дни)характерен более медленный темп
роста эндометрия, однако последний
пока продолжает утолщаться, достигая
в среднем 12 мм (колебания 10-16 мм).
Эхогенность продолжает повышаться,
причем это происходит от периферии к
центру, в результате гипоэхогенный
центральный фрагмент эндометрия
принимает каплевидный вид (широкая
часть в области дна матки, сужаясь по
направлению к шейке). В эту фазу
гиперэхогенная линия в центре
визуализируется уже нечетко.
28.
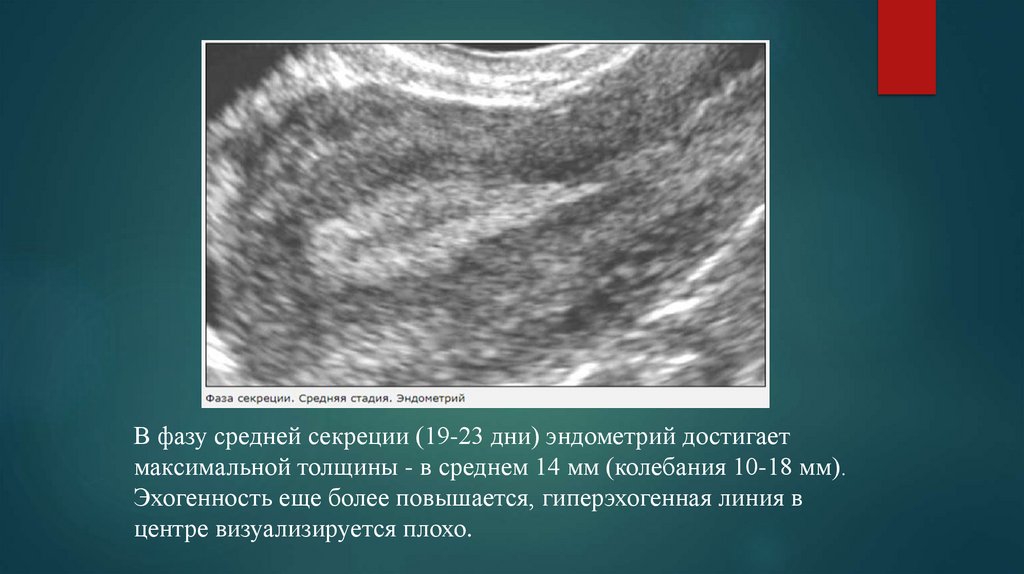
В фазу средней секреции (19-23 дни) эндометрий достигаетмаксимальной толщины - в среднем 14 мм (колебания 10-18 мм).
Эхогенность еще более повышается, гиперэхогенная линия в
центре визуализируется плохо.
29.
На 24-27 дни цикла (поздняясекреция) толщина эндометрия
чуть уменьшается - в среднем 12
мм (колебания 10-17 мм).
Существенной особенностью этого
периода является высокая
эхогенность эндометрия в
сочетании с неоднородной
внутренней эхоструктурой, за счет
чего линия смыкания листков
перестает визуализироваться.
30.
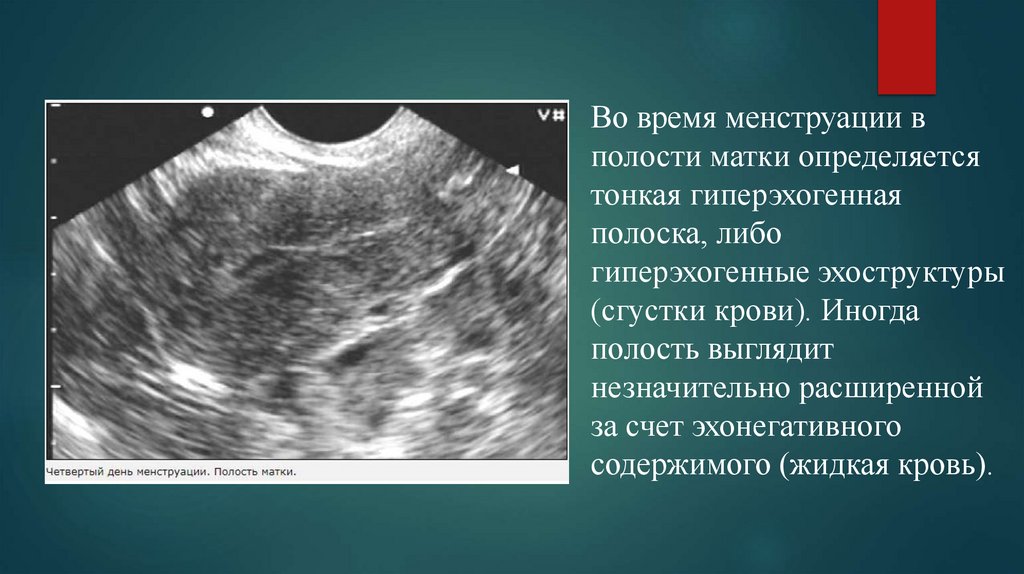
Во время менструации вполости матки определяется
тонкая гиперэхогенная
полоска, либо
гиперэхогенные эхоструктуры
(сгустки крови). Иногда
полость выглядит
незначительно расширенной
за счет эхонегативного
содержимого (жидкая кровь).
31.
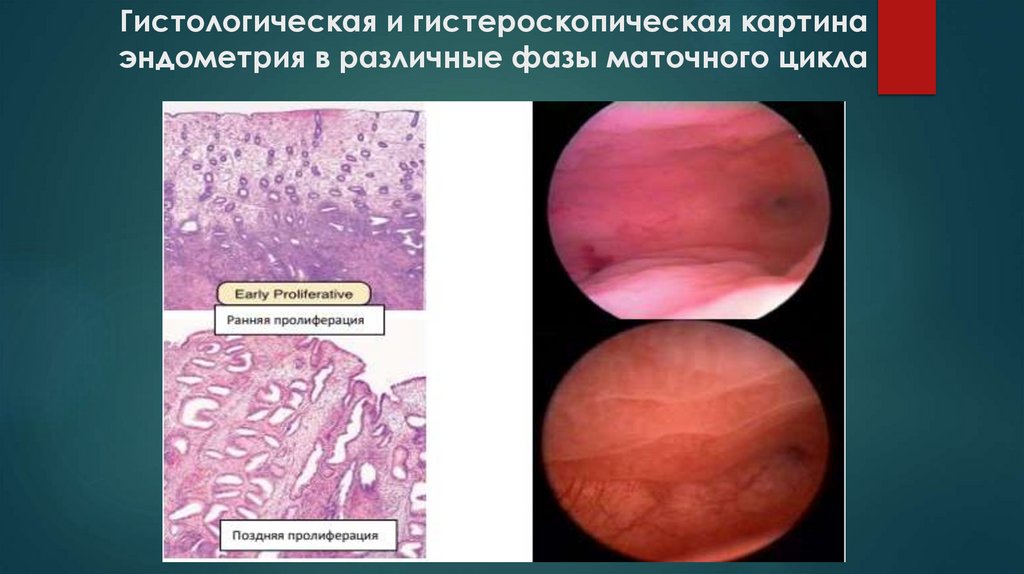
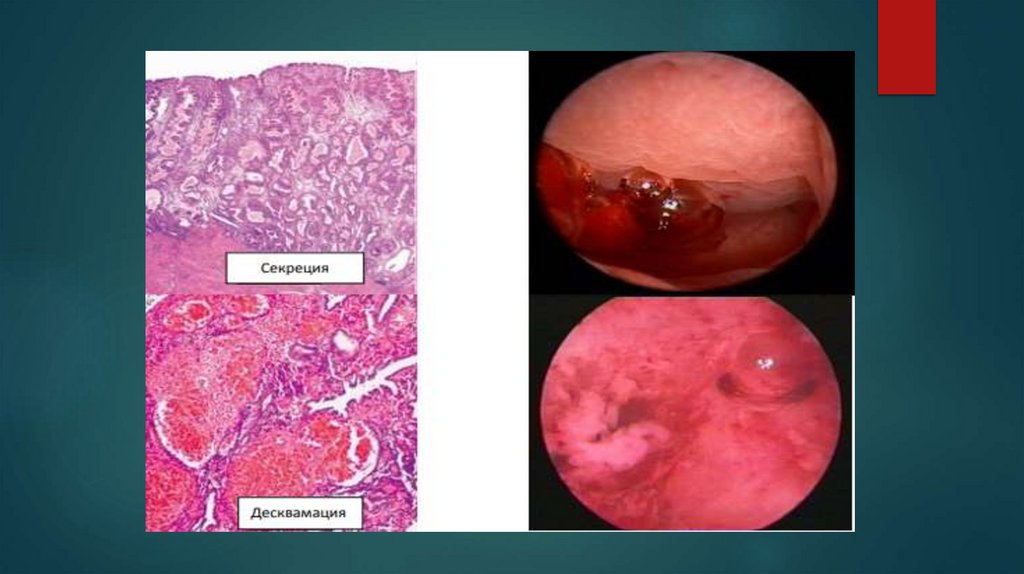
Гистологическая и гистероскопическая картинаэндометрия в различные фазы маточного цикла
32.
33.
34.
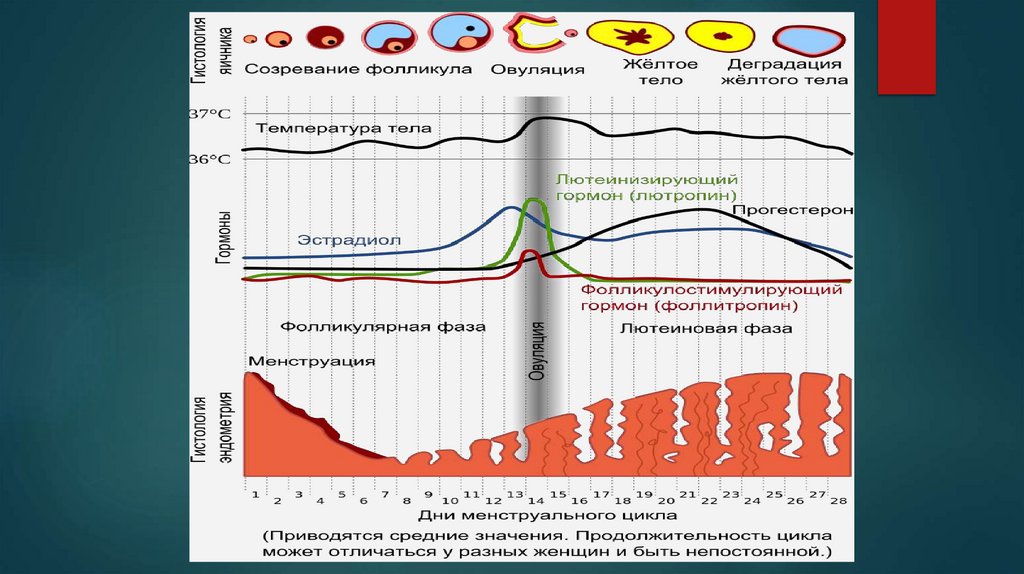
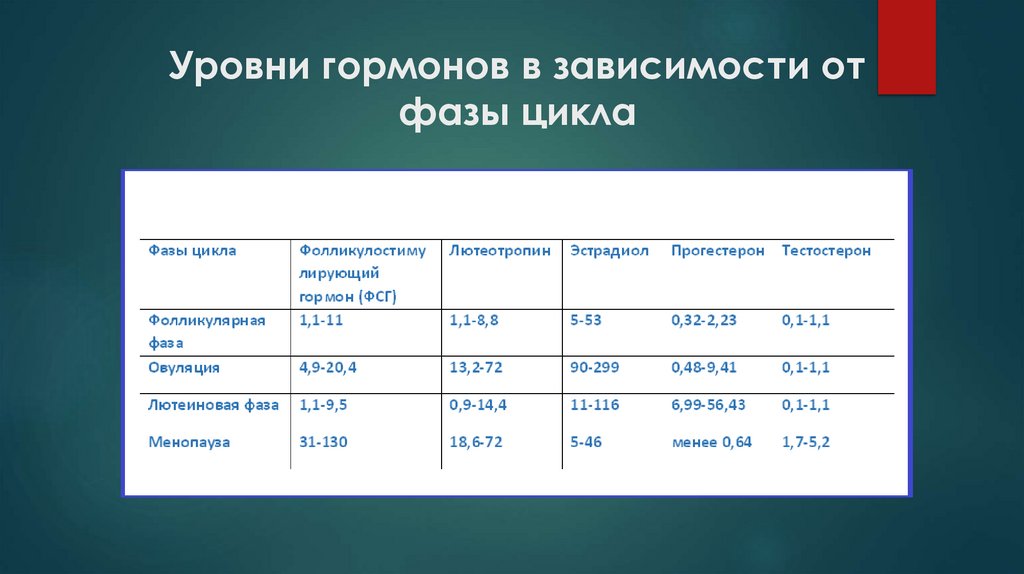
Уровни гормонов в зависимости отфазы цикла
35.
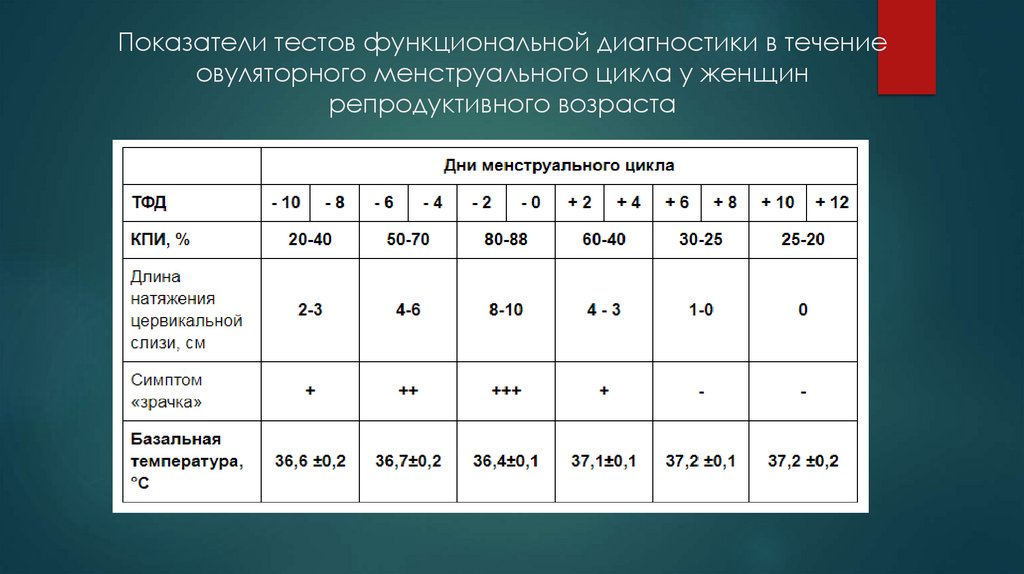
Тесты функциональнойдиагностики
Симптом зрачка и симптом натяжения шеечной слизи основаны на
способности эстрогенов увеличивать секрецию цервикальной слизи,
максимальная продукция которой приходится на преовуляторный период,
когда
по
достижении
зрелости
растущий
фолликул
вырабатывает значительное количество эстрогенов. В просвете
цервикального канала шеечная слизь накапливается и формирует
«зрачок», который оценивается от ± до ++++. Цервикальная слизь при
симптоме зрачка +++ до ++++ имеет свойство растягиваться до 8-10 см
(симптом натяжения шеечной слизи). На предметном стекле по мере
высыхания слизь формирует рисунок папоротника (симптом
папоротника), который наиболее ярко проявляется в преовуляторный
период.
36.
Кариопикнотический индекс (КПИ) рассчитывается примикроскопии влагалищного мазка по количеству крупных
плоских поверхностных ороговеваюших клеток четырехили пятиугольной формы с маленьким пикнотическим
ядром. На протяжении фолликулиновой фазы КПИ
возрастает, вначале составляет 25-30%, достигает к моменту
овуляции максимальной величины (70-80%) и во вторую
фазу после овуляляции - 20-25%. В зависимости от фазы
менструального
цикла
в
мазках
из
влагалища
обнаруживается попеременное преобладание клеток либо
поверхностного либо промежуточного слоев.
37.
Изменения базальной температурыВо время менструального цикла происходят волнообразные колебания базальной
температуры, т.е. внутренней температуры тела, измеренной в естественных
отверстиях (во рту, прямой кишке, влагалище и т.п.) при определённых, непременно
одинаковых условиях. В гинекологии для определения базальной температуры тела
наиболее широко используют изменение утренней ректальной температуры.
Изучение этой температурной кривой считают одним из методов функциональной
диагностики и называют температурным тестом. При сравнении ректальной
температуры с аксиллярной выяснено, что ректальная температура на несколько
десятых градуса выше аксиллярной, а после овуляции эта разница составляет 1–1,5
°С. При изучении кривой утренней ректальной температуры обнаружено, что
нормальный менструальный цикл имеет две хорошо различимые термические фазы:
фаза относительной гипотермии (ниже 37 °С), которая соответствует первой
половине менструального цикла, и фаза относительной гипертермии (37,2–37,6 °С),
которая соответствует второй половине менструального цикла.
38.
Показатели тестов функциональной диагностики в течениеовуляторного менструального цикла у женщин
репродуктивного возраста
39.
Физиологический менструальныйцикл характеризуется:
Двухфазностью.
Продолжительностью не менее 22 и не более 35 дней (у 60%
женщин – 28-32 дня). Менструальный цикл продолжительностью
менее 22 дней называется антепонирующий, более 35 дней –
постпонирующий.
Постоянной цикличностью.
Продолжительностью менструации 2-7 дней.
Менструальной кровопотерей 50-150 мл.
Отсутствием болезненных проявлений и нарушений общего
состояния организма.
40.
Биологическое значение изменений, которые происходят напротяжении менструального цикла в яичниках и эндометрии,
состоит в обеспечении репродуктивной функции на этапах
созревания яйцеклетки, ее оплодотворения и имплантации
зародыша в матке. Если оплодотворения яйцеклетки не
происходит, функциональный слой эндометрия отторгается,
из половых путей появляются кровянистые выделения, а в
репродуктивной
системе
вновь
и
в
той
же
последовательности происходят процессы, направленные
на обеспечение созревания яйцеклетки.
41.
Классификация нарушенийменструального цикла
I. Аменорея (отсутствие менструации 6 месяцев и более) и гипоменструальный
синдром (скудные, редкие, короткие менструации) у половозрелой женщины.
II. Циклические нарушения ритма менструаций:
1. Опсоменорея - редкие менструации, повторяющихся более чем через 35 дней.
2. Спаниоменорея - менструации чрезвычайно редки - 2-4 в год.
3. Пройоменорея - сокращение менструального цикла, менструации возникают
чаще,
чем через 21 день.
III. Изменения количества крови, которая выделяется при менструации:
1. Гиперменорея - менструации с большим количеством потерянной крови.
2. Гипоменорея - менструация с очень малой кровопотерей.
42.
IV. Нарушение продолжительности менструации:1. Полименорея - долговременные менструации (7-12 дней).
2. Олигоменорея - короткие менструации (менее, чем 2 дня).
V. Геморрагическая метропатия (ановуляторные однофазные менструальные циклы).
VI. Болезненные менструации:
1. Альгоменорея - боль во время менструации только в области гениталий.
2. Дисменорея - нарушение общего состояния женщины - головная боль, тошнота,
рвота и т.д..
3. Альгодисменорея - болезненные менструации в сочетании с нарушениями общего
состояния женщины.
VII. Меноррагия - циклические маточные кровотечения, связанные с менструальным
циклом и продолжающиеся более чем 10-12 дней.
Метроррагия - ациклические маточные кровотечения, обусловленные фибромиомой
или раком матки, опухолями яичников и т.д. и не связанные с менструальным циклом.
VIII. Дисфункциональные маточные кровотечения-патологические кровотечения из матки
43.
Редкие формы нарушенияменструального цикла:
Ановуляторный цикл – однофазный цикл, внешне сходный с нормальным,
характеризуется: отсутствием овуляции и желтого тела в яичнике, и секреторной фазы
эндометрия в матке (нерегулярный цикл с тенденцией к задержкам менструации от
нескольких дней до нескольких месяцев). Диагностические критерии: монофазная
ректальная термограмма, отсутствие динамических изменений фолликулярного
аппарата при УЗИ мониторинге, низкий уровень прогестерона в предполагаемую
вторую фазу цикла (менее 15 ммоль/л или 5 мг/мл).
Персистенция фолликула – однофазный цикл- длительно существует зрелый фолликул,
овуляция не происходит, фолликул подвергается кистозной атрезии, желтое тело не
образуется.
Атрезия фолликула – фолликулы, не достигнув созреванию, подвергаются
запустеванию.
Персистенция желтого тела – двухфазный цикл с гиперпродукцией прогестерона, в
эндометрии рано развивается и длительно задерживается секреторная фаза.
44.
АменореяАменорея — это отсутствие менструации в течение 6 мес и
более. Аменорея не самостоятельное заболевание, а симптом не
только патологии различных уровней репродуктивной системы,
но и других нейроэндокринных заболеваний, доброкачественных
и злокачественных новообразований.
Частота аменореи в популяции среди
женщин репродуктивного возраста составляет примерно 1,8–
3,5%, среди студенток 3,5–5%, а в структуре нарушений
менструальной и генеративной функции 10–15%. Первичная
аменорея встречается гораздо реже, чем вторичная, и составляет
около 10% в структуре аменореи.
ЭПИДЕМИОЛОГИЯ.
45.
КЛАССИФИКАЦИЯАменорея подразделяется на первичную и вторичную.
Первичная аменорея — менструаций никогда не было.
Вторичная аменорея — отсутствие менструации в течение 6 мес и более после периода
регулярных или нерегулярных менструаций.
Первичная аменорея может быть с нарушением развития вторичных половых признаков и
без него.
Вторичная аменорея возникает на фоне нормального развития вторичных половых
признаков.
Первичная аменорея с задержкой полового развития:
1. Пороки развития гонад — дисгенезия гонад.
2. Нарушения функции гипоталамогипофизарной системы:
●Конституциональная форма ЗПР. ●Функциональные нарушения гипоталамогипофизарной
системы. ●Органические нарушения гипоталамогипофизарной системы.
46.
Первичная аменорея без задержки полового развития:Пороки развития половых органов. ●Гинатрезия. ●Аплазия матки.
Вторичная аменорея.
1.
Патология матки: ●Атрезия цервикального канала. ●Синдром
Ашермана (внутриматочные синехии).
2.
2. Функциональные нарушения гипоталамогипофизарной системы:
●Аменорея на фоне потери массы тела. ●Психогенная аменорея.
●Гиперпролактинемия.
3.
3.Яичниковые формы аменореи:
●Синдром резистентных яичников. ●Синдром истощения яичников.
●Синдром гиперторможения гонадотропной функции.
Физиологические: Вовремя беременности, в менопаузе
47.
ДИСГЕНЕЗИЯ ГОНАДДисгенезия гонад — это врождённая патология, при которой в
результате хромосомных аномалий отсутствует функционально
активная гормонпродуцирующая ткань яичников.
Этиопатогенез.
В
результате
неправильного
морфофункционального развития яичники не могут продуцировать
половые стероиды. Дефицит эстрогенов по принципу обратной
связи приводит к повышению синтеза гонадотропинов, поэтому эта
аменорея гипергонадотропная. Кроме того, в Ххромосоме находятся
гены, детерминирующие не только половое, но и соматическое
развитие. Возможны различные клинические формы дисгенезии
гонад.
48.
Диагностика. Диагностика в первую очередь основывается натипичной для каждой формы дисгенезии гонад клинической картине.
Наиболее информативно определение гормонов в сыворотке крови, для
которых характерно резкое повышение уровня гонадотропинов (ЛГ,
ФСГ), сниженные концентрации эстрадиола. Генетическое обследование
включает определение полового хроматина в букальных мазках и
кариотипа, при котором выявляют отсутствие полового хроматина и
типичный для той или иной формы кариотип.
Лечение. Терапия дисгенезии гонад зависит от наличия в кариотипе
Y-хромосомы. В связи с высоким риском малигнизации гонад при её
наличии необходимо их оперативное удаление эндоскопическим
доступом в возрасте до 20 лет. При отсутствии в кариотипе Yхромосомы
или после оперативного удаления гонад проводят заместительную
гормональную терапию.
49.
НАРУШЕНИЯ ФУНКЦИИ ГИПОТАЛАМОГИПОФИЗАРНОЙСИСТЕМЫ
Все эти формы первичной аменореи характеризуются низким содержанием
гонадотропинов, поэтому их ещё называет гипогонадотропными.
Этиопатогенез. Данная форма аменореи сопровождается ЗПР и может быть
следствием недостаточного питания, хронических инфекций, интоксикаций,
заболеваний почек, печени, анемии и другой эстрагенитальной патологии. Около 10–
14% функциональных причин нарушений гипоталамогипофизарной системы
составляет конституциональная форма ЗПР, часто наследственно обусловленная. При
этой форме первичной аменореи пубертатный период как бы сдвинут во времени на
более поздние сроки. Развитие молочных желёз, полового оволосения и менархе
наступает в возрасте старше 16 лет. Это отсроченное половое созревание характерно
для народов, населяющих северные регионы, имеет конституциональный характер,
что связано, очевидно, с климатическими, алиментарными факторами и имеет
наследственную природу.
50.
Диагностика.Наиболее
информативно
определение
гонадотропинов (ЛГ и ФСГ) крови, уровень которых
соответствует пубертатному возрасту. Диагностическое значение
имеет
также
определение
костного
возраста
по
рентгенографической картине костей кистей, запястья и нижней
трети предплечья. Костный возраст (или биологический) при этой
форме ЗПР на 2–4 г. отстаёт от календарного.
Лечение. Конституциональная форма первичной аменореи
лечения не требует. Следует исключить другие причины
аменореи.
51.
ОРГАНИЧЕСКИЕ НАРУШЕНИЯГИПОТАЛАМОГИПОФИЗАРНОЙ СИСТЕМЫ
Cамая частая среди органических причин — краниофарингиома — опухоль, развивающаяся
из ткани ножки гипофиза. Опухоль доброкачественная, часто подвергается кальцинозу, что
облегчает её диагностику на рентгенограмме черепа. Опухоль располагается супраселлярно.
Клиническая картина Клиническая картина характеризуется сильными головными болями,
неврологической симптоматикой.
Лечение оперативное.
К редким формам органической патологии гипоталамогипофизарной системы относится
синдром Каллмана — первичная аменорея в сочетании с аносмией, т.е. неспособностью
воспринимать запахи. Патология эта генетически обусловлена. Дефектный ген локализуется
в Ххромосоме и наследуется по аутосомнорецессивному типу.
Клиническая картина характеризуется инфантилизмом наружных и внутренних половых
органов, отсутствием вторичных половых признаков и аносмией, что облегчает диагностику.
Лечение — ЗГТ препаратами половых стероидов.
52.
Пороки развития половых органовАплазия матки — это отсутствие матки, часто сочетается с отсутствием влагалища. Точно
установлено, что в яичниках происходит нормальный фолликулогенез, синтез стероидов,
овуляция и образование жёлтых тел. Поэтому нарушения полового развития при этом
синдроме нет.
Клиническая картина Пациентку ничего не беспокоит, кроме отсутствия менструации.
Диагностика При физикальном исследовании устанавливают нормальное развитие
вторичных половых признаков, женский морфотип. При гинекологическом исследовании
диагноз сложности не представляет в случае аплазии влагалища и матки. При аплазии только
матки имеется нижняя треть слепо заканчивающегося влагалища, что подтверждают при
вагиноскопии.
Лечение хирургическое — кольпопоэз из тазовой брюшины вагинальным доступом
параллельно с лапароскопией. После пластической операции возможна половая жизнь.
Гормональная терапия не показана ввиду нормальной функции яичников. Необходим
эхографический контроль за состоянием яичников, поскольку при отсутствии матки в них
часто формируются функциональные кисты.
53.
ВТОРИЧНАЯ АМЕНОРЕЯАтрезия цервикального канала — это отсутствие менструации в результате травматических
внутриматочных манипуляций, выскабливания, при которых повреждается базальная мембрана
эндоцервикса.
Этиология. Данная форма
электроконизации шейки матки.
аменореи
возникает
после
абортов,
выскабливаний,
Патогенез. В результате травмы разрушается слизистая оболочка цервикального канала до
базальной мембраны, активируются факторы адгезии, что приводит к спаечному процессу.
Клиническая картина характеризуется отсутствием менструации после хирургических
вмешательств, перечисленных выше. Важный симптом — циклические боли вследствие
нарушения оттока менструальной крови.
Диагноз устанавливают на основании анамнеза (предшествующий аборт и т.д.), клинической
картины и данных УЗИ, произведённом при болях, когда выявляют расширение полости матки и
скопление в ней жидкости (гематометра).
Лечение. Восстановление проходимости цервикального канала при зондировании можно
проводить амбулаторно только при своевременной диагностике. При длительности аменореи
более 6–12 мес показана гистерорезектоскопия.
54.
Внутриматочные синехии (синдром Ашермана) — следствиечастых, грубых выскабливаний или эндометритов.
Этиология и патогенез Как при атрезии цервикального канала.
Клиническая картина В отличие от атрезии цервикального канала, циклических болей
пациентки не отмечают. Частая ошибка практикующих врачей — поиск эндокринных
нарушений при аменорее после аборта. Нет ни одного нейроэндокринного синдрома,
который был бы причиной аменореи после аборта или диагностического
выскабливания!
Диагностика основана на данных анамнеза — отсутствие менструации после
различных хирургических вмешательств. Уровень половых и гонадотропных гормонов в
пределах нормы, поэтому эту форму аменореи называют нормогонадотропной.
Внутриматочные синехии можно заподозрить по данным трансвагинально
Лечение хирургическое и заключается в рассечении спаек при гистерорезектоскопии.
После операции рекомендована гормональная терапия препаратами натуральных
половых стероидовй эхографии.
55.
АМЕНОРЕЯ НА ФОНЕ ПОТЕРИ МАССЫ ТЕЛАЭтиология. Причина снижения синтеза и выделения гонадотропных гормонов —
это голодание. Очень часто эмоционально неустойчивые девушки 14–18 лет
соблюдают косметическую низкокалорийную диету для достижения «идеальной
фигуры». Оценить границу между небольшой потерей массы тела, которая не
отражается на состоянии здоровья, и началом заболевания практически невозможно,
так как патологические изменения на фоне голодания развиваются постепенно.
Патогенез. Патогенетические механизмы развития вторичной аменореи на фоне
потери массы тела связаны с нарушением нейроэндокринного контроля синтеза и
выделения ГнРГ. В результате снижения продукции ГнРГ уменьшается секреция
гонадотропинов в гипофизе, поэтому эта форма вторичной аменореи относится к
гипогонадотропным. Определенную роль играет уменьшение количества жировой
ткани, которая является местом внегонадного синтеза половых стероидов. Быстрая
потеря 10–15% жировой ткани не только в период пубертата, но и в
постпубертатном периоде приводит к резкому прекращению менструации.
56.
Клиническая картина. Вторичная аменорея — один из самых заметныхпризнаков начала заболевания при соблюдении косметической диеты, что
заставляет девушек обратиться именно к гинекологу.
Диагностика. При физикальном исследовании обращает на себя внимание
резкое уменьшение кол
Лечение. Во многом определяется психоэмоциональным состоянием
пациентки и длительностью вторичной аменореи. Необходимо убедить
пациентку в том, что основная причина заболевания — потеря массы тела.
Диета должна быть высококалорийной, с питанием 5–6 раз в день,
легкоусвояемой, с добавлением солёных и острых продуктов,
повышающих аппетит. Обязательно назначение витаминов группы В, Е
или
поливитаминов,
циклической
витаминотерапии.
ичества
подкожножировой ткани, снижение массы тела.
57.
ПСИХОГЕННАЯ АМЕНОРЕЯЭтиология. Вторичная аменорея в репродуктивном возрасте может быть следствием
психоэмоциональных нарушений. В качестве примера всегда приводят аменорею
военного времени.
Патогенез тот же, что при аменорее на фоне потери массы тела.
Клиническая картина. характеризуется внезапным прекращением менструации без
предварительного периода олигоменореи. Отсутствуют также вегетативнососудистые
симптомы, характерные для климакса. Диагноз устанавливают на основании
анамнеза и клинической картины. При гормональных исследованиях отмечается
снижение уровня гонадотропинов и половых стероидов до базальных значений. При
УЗИ яичники мультифолликулярные, нормальных размеров, эндометрий линейный,
размеры матки уменьшены.
Лечение. При нормализации ситуации — ликвидации стресса — восстанавливается
нормальная функция гипоталамогипофизарнояичниковой системы.
58.
ГИПЕРПРОЛАКТИНЕМИЯГиперпролактинемия — это аменорея, связанная с избыточной секреций
пролактина, в результате чего снижается синтез гонадотропинов в гипофизе,
данный вид аменореи называется гипогонадотропная.
Этиология. Патологическая гиперпролактинемия развивается в результате
анатомических или функциональных нарушений гипоталамогипофизарного
комплекса.
Анатомические
причины.
●Опухоли
гипофиза
(краниофарингиома, глиома, гранулёма), гормональноактивные опухоли
(пролактиномы, смешанные пролактинАКТГсекретирующие аденомы
гипофиза). ●Повреждения ножки гипофиза в результате травмы или
хирургического вмешательства, черепномозговые травмы, воздействие
радиации. Функциональные причины. ●Стрессы. ●Нейроинфекции
(менингит, энцефалит). ●Различные эндокринные заболевания (гипотиреоз,
болезнь Кушинга, синдром Нельсона, акромегалия).
59.
Патогенез. Нарушение ингибирующего влияния дофамина на синтез ивыделение пролактина. В результате постоянной стимуляции секреции пролактина
происходит сначала гиперплазия лактотрофов гипофиза, а затем возможно
формирование микро и макроаденомы гипофиза. Механизм нарушения
репродуктивной функции на фоне гиперпролактинемии: ●в гипоталамусе под
влиянием пролактина уменьшается синтез и выделение ГнРГ и, соответственно,
ЛГ и ФСГ; ●в яичниках пролактин тормозит гонадотропинзависимый синтез
стероидов, снижает чувствительность яичников к экзогенным гонадотропинам,
секрецию прогестерона жёлтым телом.
Диагностика в первую очередь направлена на выявление опухоли гипофиза.
Диагностика микроаденомы
использованием КТ или МРТ.
гипофиза
в
настоящее
время
возможна
с
Лечение. Терапию проводят с учётом различных форм гиперпролактинемии. В
первую очередь необходимо исключить первичный гипотиреоз. При опухоляххирургическое.
60.
СИНДРОМ РЕЗИСТЕНТНЫХ ЯИЧНИКОВСиндром резистентных яичников возникает у женщин в возрасте до
35 лет, характеризуется вторичной аменореей, макро и
микроскопически неизмененными яичниками и повышенным
уровнем гонадотропинов.
Этиология и патогенез Причины возникновения синдрома
резистентных яичников до конца не изучены. Возможно, что его
развитие связано с генетически обусловленными дефектами
рецепторного аппарата фолликулов. Есть данные, указывающие на
аутоиммунную природу патологии — присутствие АТ, блокирующих
рецепторы к ФСГ в яичниках, что подтверждается частым сочетанием
с различными аутоиммунными заболеваниями. Большая роль
отводится внутрияичниковым факторам, регулирующим связывание
ФСГ с рецепторами фолликулов.
61.
Клиническая картина характеризуется вторичной аменореей ввозрасте до 35 лет. В анамнезе больных с СРЯ отмечают
наследственную отягощённость по нарушениям менструальной и
генеративной функции, большая частота инфекционных и
аутоиммунных заболеваний.
Лабораторные исследования. Решающую роль в диагностике
играют гормональные исследования, при которых определятся
высокий уровень ЛГ и ФСГ и низкий уровень эстрадиола, уровень
пролактина в пределах нормы.
Лечение синдрома резистентных яичников предусматривает
применение препаратов заместительной гормональной терапии.
62.
СИНДРОМ ИСТОЩЕНИЯ ЯИЧНИКОВСиндром истощения яичников, или преждевременное истощение яичников, — это
симптомокомплекс, характеризующийся вторичной аменореей, симптомами дефицита
эстрогенов (приливы, потливость и др.) и повышением уровня гонадотропинов (ФСГ и ЛГ) у
женщин в возрасте до 40 лет, имевших в прошлом нормальную менструальную и генеративную
функцию.
Этиология и патогенез. Одна из причин — хромосомные аномалии, в частности наличие
трех Хромосом. Показана семейная концентрация генов, ответственных за проявление данной
патологии. Установлено, что различные неблагоприятные факторы как в антенатальном, так и в
постнатальном периоде (радиация, химические вещества, тератогенные лекарственные
препараты, вирусы гриппа, краснухи, паротита) могут привести к повреждению гонад и
замещению их соединительной тканью и апоптозу гормональноактивных клеток фолликулов.
Вероятно, на фоне неполноценного генома любые экзогенные воздействия (инфекционные
заболевания, интоксикации, стрессы) могут способствовать развитию синдрома истощения
яичников. В результате резкого прекращения гормональной функции яичников по механизмам
отрицательной обратной связи повышается продукция гонадолиберина и, соответственно,
гонадотропинов, поэтому данная форма аменореи относится к гипергонадотропным.
63.
Клиническая картина, в отличие от синдрома резистентных яичников,характеризуется
наличием
типичных
для
постменопаузы
вегетативнососудистых проявлений — приливы, потливость, слабость,
головные боли и т.д. с нарушением трудоспособности.
Лабораторные исследования. Решающая роль принадлежит
гормональным исследованиям, при которых определяется значительное
повышение уровня гонадотропинов, особенно ФСГ, и резкое снижение
уровня эстрадиола.
Лечение нарушений, урогенитальных расстройств, остеопороза и
сердечнососудистых заболеваний. С этой целью проводят ЗГТ
препаратами натуральных эстрогенов до возраста естественной
менопаузы.
64.
Дисфункциональные маточные кровотечения —ановуляторные кровотечения, обусловленные нарушением
функции яичников. Дисфункциональные маточные кровотечения
в репродуктивном возрасте — диагноз исключения органической
причины кровотечения.
ЭТИОЛОГИЯ. Причины нарушений функции яичников в
репродуктивном периоде — различные средовые факторы:
стрессы, инфекции, хирургические вмешательства, травмы,
прерывание беременности, метаболический синдром, приём
лекарственных препаратов и т.д.
65.
ПАТОГЕНЕЗ. В основе патогенетических механизмов дисфункциональныхматочных кровотечений лежит нарушение нейроэндокринного контроля синтеза
и выделения в гипоталамусе гонадолиберина, соответственно, в гипофизе —
гонадотропных гормонов, регулирующих функцию яичников. В результате
нарушается функция яичников по типу ановуляции с персистенцией или
атрезией фолликулов, что ведёт к абсолютной или относительной
гиперэстрогении при низком уровне прогестерона. Гиперэстрогения вызывает
гиперпластические процессы в эндометрии, который и становится субстратом
маточного кровотечения.
Клиническая картина характеризуется обильным кровотечением в течение
более чем 7 дней, которое возникает после задержки менструации на 1,5–3 мес.
Реже дисфункциональные маточные кровотечения протекают по типу
меномероррагий, когда после обильной менструации продолжаются
незначительные кровянистые выделения.
66.
Лечение ДМК:МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ: Гормональный гемостаз проводят только у молодых
пациенток (18–30 лет) с умеренной интенсивностью кровянистых выделений при
отсутствии признаков постгеморрагической анемии и после исключения других причин
маточного кровотечения по данным осмотра и УЗИ. Для гормонального гемостаза
применяют препараты КОК с содержанием эстрогенного компонента 0,03 мг (ригевидон©,
марвелон©, фемоден© и др.). Препараты назначают в дозе от 4 таблеток в первые сутки в
зависимости от интенсивности кровотечения, снижая дозу по 1–2 таблетки в три дня до
прекращения кровянистых выделений, после чего продолжают приём КОК в течение 21
дня. После отмены препарата менструальная реакция может быть обильной, поэтому
назначают симптоматические и утеротонические средства. Далее рекомендуют продолжить
приём КОК для профилактики рецидива дисфункционального маточного кровотечения.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ: Стационарное хирургическое лечение рекомендовано
всем пациенткам старше 30 лет независимо от интенсивности кровотечения. Под
контролем гистероскопии производят раздельное выскабливание стенок полости матки.
Гистероскопия позволяет не только полностью удалить гиперплазированный эндометрий
(субстрат кровотечения), но и выявить сопутствующую патологию (полипы, субмукозную
миому, внутренний эндометриоз).
67.
Список литературы1. Гинекологическая эндокринология // В. Н. Серов [и др.]; под ред.
В. Н. Серова. — М.: МЕДпресс-информ, 2017. — 512 с.
2. Гинекология: учебник / Б. И. Баисова [и др.]; под ред. Г. М. Савельевой, В. Г. Бреусенко. —
М.: ГЭОТАР-Медиа, 2012. — 432 с.
3. Гинекология: национальное руководство + CD / под ред. Г. М. Савельевой, Г. Т. Сухих, В.
Н. Серова, И. Б. Манухина, В. Е. Радзинского. —
М.: ГЭОТАР-Медиа, 2017. — 1048 с.
4. Гинекология от пубертата до постменопаузы: практическое руководство для врачей / Э. К.
Айламазян [и др.]; под ред. Э.К. Айламазяна.- 3- е изд., доп. – М.: МЕДпресс-информ, 2007. –
495 с.
5. Дифференцированный подход к лечению дисменореи с нейровегетативными проявлениями
у девушек / И. Г. Гайнова [и др.] // Гинекология. —
2001. — № 4. — С. 130–132.
6. Гинекология: учебник / Л. Н. Василевская [и др.]. — Ростов н/Д.: Феникс, 2002. — 576 с.

















































 Медицина
Медицина








