Похожие презентации:
Гломерулонефриты. Хроническая болезнь почек у детей
1.
ФГБУ «НМИЦ им. В. А. Алмазова»Минздрава России
Институт медицинского образования
Кафедра детских болезней с клиникой
Гломерулонефриты.
Хроническая болезнь почек у детей.
2.
План лекции● Синдром протеинурии
● Синдром гематурии
● Нефритический синдром
● Нефротический синдром
Гломерулонефриты
● Острый постстрептококковый ГН
Хронические ГН:
● IgA-нефропатия (болезнь Берже)
● Наследственный нефрит
● Болезнь минимальных изменений
● Быстропрогрессирующий гломерулонефрит (БПГН)
● Хроническая болезнь почек у детей
3.
Синдром протеинурии• За сутки здоровые почки теряют до 100 мг
белка:
• 50 % – плазменные белки, прежде всего
альбумины, а также β2микроглобулин, α1 и
α2микроглобулины, лизоцим.
• 50 % - канальцевое происхождение или
поступает в мочу из нижних мочевых путей.
Из белков канальцевого происхождения –
белок Тамм-Хорсфалла (уромодулин)
Смирнова Н.Н., Куприенко Н.Б. Уромодулин и нефропатия, связанная с метаболическим синдромом.
Вопросы диетологии. 2021; 11(4): 49–55. DOI: 10.20953/2224-5448-2021-4-49-55.
Смирнова Н.Н., Куприенко Н.Б. Уромодулин и его роль в образовании почечных конкрементов у детей
и подростков. Children’s medicine of the North-West. 2022; 10(1): 44-48.
4.
Причины ренальной протеинурии взависимости от возраста.
• У детей раннего возраста – врожденные заболевания
(врожденный НС, инфантильный НС, дисплазия почек,
первичные тубулопатии, нефронофтиз 2 типа), реже –
приобретенные (липоидный нефроз).
• У детей дошкольного и школьного возраста –
приобретенные заболевания (гломерулонефрит,
фокальносегментарный гломерулосклероз,
диабетическая нефропатия, интерстициальный
нефрит, медикаментозное поражение, амилоидоз,
отравление солями тяжелых металлов), из
врожденных заболеваний – нефронофтиз 1 и 3 типов,
медуллярная кистозная болезнь, дисплазия почек,
дистопия почек, семейный НС, нефроптоз, аномалия
сосудов почек.
Строева В.П. Мать и дитя в Кузбассе, 2010, 2(41): 3-9.
5.
Клинические рекомендации МЗ РФ. Гематурия у детей,2016Синдром гематурии у детей
Частота встречаемости гематурии составляет от 0,5 – 4% среди детей и
до 12 – 21,1% у взрослых.
✓ 3 и более эритроцитов в поле зрения
не центрифугированной мочи
✓ или 5 и более эритроцитов в поле зрения
при х40-микроскопии мочи, центрифугированной при
центробежном ускорении 750 g.
Используют светооптическую микроскопию (СМ)
или фазово-контрастную микроскопию (ФКМ)
• Инициальная гематурия (в начале акта мочеиспускания)
типична для локализации патологического процесса в
периферической части мочеиспускательного канала
(повреждение, полип, папиллома уретры).
• Терминальная гематурия (в конце мочеиспускания) –симптом
заболевания шейки мочевого пузыря, наличия камней, опухоли
мочевого пузыря.
• Тотальная гематурия (нередко с образованием сгустков) – за
счет выделения крови из мочевого пузыря, мочеточников,
почечных лоханок и почек.
6.
Синдром гематурии у детей.• Микрогематурия
• (норма: менее 3 в поле зрения и менее 1000
клеток/мл по пробе Нечипоренко):
• Незначительная (10-15 в поле зрения)
• Умеренная (20-50 в поле зрения)
• Значительная (более 50 в поле зрения)
• Макрогематурия - розовая окраска, цвет мясных
помоев или буро-коричневый цвет.
Строева В.П. Мать и дитя в Кузбасе, 2010, 2(41): 3-9.
7.
Синдром гематурии у детей.По клиническому течению:
• гематурия болевая – с болями в животе,
надлобковой области или пояснице (при
мочекаменной болезни, болезни Берже, остром
цистите и др.)
• гематурия безболевая (у больных
гломерулонефритом, опухолями мочевой системы)
• стойкая (при гематурической форме наследственного
нефрита, нефритическом синдроме,
интерстициальном нефрите)
• кратковременная (интермиттирующая) – при
мочекаменной болезни и др.
10
8.
Синдром гематурии у детей.• Внепочечная, ренальная или постренальная
гематурия
• Внепочечная гематурия обусловлена
нарушениями в системе коагуляции или
тромбообразования. Как правило, протекают с
кожногеморрагическим синдромом (при
тромбопатиях, тромбопении – петехии,
экхимозы, при гемофилии – гематомы)
9.
• Нефритический синдром (Гематурическая форма):1. Гематурия
2. Протеинурия (менее 2 г / сут)
3. Отеки не выражены (пастозность)
4. Артериальная гипертензия
• Нефротический синдром (нефротическая форма)
1. Протеинурия (более 2,5 г/сут) >50 мг/кг в сут; > 40
мг/м2/час или >1000 мг/м2, отношение белка к креатинину мочи > 2,0
мг/мл
2. Гипо- или диспротеинемия (альбумин ‹25 г/л)
3. Отеки выражены (вплоть до анасарки, в т.ч.
полостные)
4. Дислипидемия (гиперхолестеринемия >5,1 ммоль/л,
гипертриглицеридемия, гиперфосфолипидемия)
• Смешанная форма
10.
Нефротический синдромРАСПРОСТРАНЕННОСТЬ У ДЕТЕЙ: 12-16
случаев на 100 000
Идиопатический (первичный) - при
заболеваниях собственно клубочков
Вторичный – при различных заболеваниях:
Синдром Альпорта
Болезнь Фабри
Ревматические болезни
Системные васкулиты
Болезни крови
Опухоли
Лекарственное поражение
Гемолитико-уремический синдром
рефлюкс-нефропатия
амилоидоз почек
сахарный диабет
тромбозы вен и артерий почек, аорты или нижней
полой вены
гепатит B и C, цитомегаловирусная инфекция, ВИЧинфекция, септический эндокардит; пневмония,
абсцессы, бронхоэктазы, остеомиелит; туберкулёз,
сифилис и др.
meduniver.com/Medical/Physiol
ogy/idiopaticheskii_nefroticheski
i_sindrom.html
Клинические рекомендации МЗ РФ. Нефротический синдром у детей, 2016
11.
Классификация➢В зависимости от ответа на терапию
Стероидочувствительный
Стероидорезистентный
(как правило, это дети с болезнью минимальных
изменений)
Отсутствие ответа
(ремиссии) на 8-недельный
курс преднизолона
• Стероидчувствительный, нерецидивирующий
• Стероидчувствительный, нечасто
рецидивирующий - рецидивы реже 2р/6 мес.
• Стероидчувствительный, часто
рецидивирующий - рецидивы НЕ реже 2р/6
мес.
• Стероидчувствительный стероидзависимый рецидив при снижении дозы или через 2
недели после отмены препарата
• Позднечувствительный - ремиссия через 8-12
недель
Клинические рекомендации МЗ РФ. Нефротический синдром у детей, 2016
12.
Клиническая картина• Характерно внезапное начало.
• Первым клиническим симптомом заболевания,
заметным для окружающих, являются отеки.
• Постепенно или быстро нарастающими
отеками чаще с лица, век, что иногда служит
поводом для постановки ошибочного диагноза
отека Квинке.
• Отеки бывают как периферические, так и
полостные, доходящие до анасарки. Отеки
рыхлые, мягкие, асимметричные, подвижные.
• Появление олигурии.
• Возможна кратковременная артериальная
гипертензия (централизация кровообращения
при гиповолемическом кризе).
• Вялость, одышка, тахикардия.
• Осложнение нефротического синдромагиповолемический шок - анорексия, рвота,
боли в животе, АГ
https://www.peoples.ru/stro
Стрии на коже
13.
Лабораторная диагностика• определение белка в общем анализе мочи
• определение суточной экскреции белка с мочой
• определение эритроцитов и лейкоцитов в анализе мочи
(гематурия - признак пролиферативных вариантов
гломерулонефрита, наследственного нефрита и т.д.)
• биохимический анализ крови (общий белок, альбумин,
холестерин, креатинин, натрий, калий, кальций)
• коагулограмма (фибриноген, уровень антитромбина III в
сыворотке крови)
• общий анализ крови (высокая СОЭ из-за активности
нефротического синдрома и гипопротеинемии ,
лейкоцитоз из-за приема кортикостероидных
препаратов или бактериальной инфекции, м.б. анемия)
Клинические рекомендации МЗ РФ. Нефротический синдром у детей, 2016
14.
Инструментальная диагностика• Рекомендовано измерение АД, в том числе суточное
мониторирование АД, при наличии показаний
• Эхо-КГ для оценки морфометрических параметров сердца
и крупных сосудов при отеках, артериальной гипертензии,
для выявления гидроперикарда
• ЭКГ для выявления признаков возможных электролитных
нарушений
• ультразвуковое исследование (УЗИ) почек (с
допплерографией внутрипочечных сосудов)
• денситометрия поясничного отдела позвоночника или
рентгенографии трубчатых костей при длительной терапии
глюкокортикостероидами для оценки степени
деминерализации костной ткани
Клинические рекомендации МЗ РФ. Нефротический синдром у детей, 2016
15.
БиопсияПункционная биопсия почки - по показаниям с
последующей световой, и, при необходимости,
иммунофлюоресцентной и электронной
микроскопией почечной ткани для уточнения
морфологии ее повреждения
Показания к биопсии почки при нефротическом
синдроме:
➢стероидрезистентность нефротического
синдрома (первичная и вторичная);
➢НС у детей младше 1 года и старше 12 лет;
➢через 2,5-3 года после начала лечения
ингибиторами кальциневрина или при снижении
функции почек на фоне этой терапии.
Клинические рекомендации МЗ РФ. Нефротический синдром у детей, 2016
16.
Гломерулонефриты• - Группа заболеваний, при которых
преимущественно поражаются клубочки, но с
последующим вовлечением в патологический
процесс канальцев и интерстиция.
• Проявляются протеинурией, гематурией, снижением СКФ, нарушением
экскреции натрия с развитием отеков, застойных дисциркуляторных нарушений
и артериальной гипертензии.
(А.М. Есаян, Главный нефролог СЗФО РФ)
Впервые описано английским врачом Р. Брайтом в 1827
г, и длительное время все нефриты назывались
«болезнью Брайта»,
в начале 20-го века появилась первая классификация
Ф.Фольгарта и Т. Фара, разделившая гломерулонефриты
по течению заболевания.
Однако только с 1951 г., когда была разработана техника
биопсии почек, начался активный этап изучения этой
30
патологии.
17.
МКБ-10:XIV Болезни мочеполовой системы• N00 Острый нефритический синдром
• N01 Быстро прогрессирующий нефритический
синдром
• N02 Рецидивирующая и устойчивая гематурия
• N03 Хронический нефритический синдром
• N04 Нефротический синдром
• N05 Нефритический синдром неуточненный
• N06 Изолированная протеинурия с уточненным
морфологическим
• N07 Наследственная нефропатия, не
классифицированная в других рубриках
• N08* Гломерулярные поражения при болезнях,
классифицированных в других рубриках
18.
МКБ-10Гломерулярные болезни (N00-N08)
Подрубрики .0-.8
.0 Незначительные гломерулярные нарушения
Минимальные повреждения
.1 Очаговые и сегментарные гломерулярные нарушения
Очаговый и сегментарный:
* гиалиноз
* склероз
Очаговый гломерулонефрит
.2 Диффузный мембранозный гломерулонефрит
.3 Диффузный мезангиальный пролиферативный гломерулонефрит
.4 Диффузный эндокапиллярный пролиферативный гломерулонефрит
.5 Диффузный мезангиокапиллярный гломерулонефрит
Мембранозно-пролиферативный гломерулонефрит (типы 1,3 или БДУ)
.6 Болезнь плотного осадка
Мембранозно-пролиферативный гломерулонефрит (тип 2)
.7 Диффузный серповидный гломерулонефрит
Экстракапиллярный гломерулонефрит
.8 Другие изменения
Пролиферативный гломерулонефрит БДУ
.9 Неуточненное изменение
19.
По МКБ-10:• ОПСГН - N00.4-N06.4 –… диффузный эндокапиллярный
пролиферативный гломерулонефрит
• IgA-нефропатия - N00.3 - N07.3 – … диффузный мезангиальный
пролиферативный гломерулонефрит
• липоидный нефроз - Нефротический синдром (N04).0 (.0 Незначительные гломерулярные нарушения
Минимальные повреждения)
• синдром Альпорта (Q87.8)
83% - диффузный или фокальный, глобальный или сегментарный
мезангиальный пролиферативный гломерулонефрит; 17% - фокальносегентарный гломерулосклероз
• Наследственная нефропатия, не классифицированная в других
рубриках (N07)
20.
Гломерулонефриты у детей• Первичные
• Вторичные
По характеру течения
• Острый ГН
• Хронический ГН
• Быстропрогрессирующий ГН
при ряде системных
заболеваний
Период , Состояние функции почек
Для выделения нозологической формы ГН
необходимо определить:
1.Синдром и динамику клинических симптомов
2.Характеристику иммунопатологических изменений
3.Морфологическую форму гломерулопатии
21.
Острый постинфекционный ГН• Острое диффузное иммуновоспалительное поражение почек,
возникающее после бактериального, вирусного или
паразитарного заболевания, спустя латентный период (2-3
недели)
У детей проявляется нефритическим синдромом
Имеет циклическое течение
Мальчики болеют несколько чаще девочек
Типичный возраст 5 – 12 лет , у детей младше 2-х лет ОПСГН
наблюдается менее чем в 5% случаев
• Этиология:
✓ стрептококки группы А штаммов 1,3,4,12 и 49;
✓ стафилококки, энтерококк, диплококки, бледная трепонема,
цитомегаловирус, вирусы простого герпеса, гепатита В, ЭпштейнБар, шистосома, малярийный плазмодий, токсоплазмы, острый
ГН- лекарственные препараты, вакцины, яды.
22.
Острый постстрептококковый ГНЭпидемиология
самый частый гломерулонефрит детского возраста
ежегодно в мире - около 470 тыс. новых случаев заболевания, из
них 400 тыс. – дети
97% всех пациентов проживают в странах с низким уровнем
экономического развития (от 9,5 до 28,5 случаев на 100000
населения)
эпидемии ОПСГН у детей с пиодермией в индейских резервациях
в Миннесоте (США), в Порт-оф-Спейн (Тринидат и Тобаго), в
районе озера Маракайбо (Венесуэла)
В 1998 г. в Бразилии возникла необычная вспышка ОПСГН в
результате заражения –гемолитическим стрептококком группы С
(Streptococcus zooepidemicus)
частота развития ОПСГН после фарингита составляет 5-10%, а
после кожной инфекции – 25% (данные в период эпидемии)
Каган М. Ю., 2016. doi: 10.15690/vsp.v15i1.1497
23.
Острый постстрептококковый ГНЭтиология
• Острая инфекция - “нефритогенные” штаммы βгемолитического стрептококка группы А, имеющие Мтипы, 1, 2, 3, 4, 12 (60-80%), 18, 25, 31, 49, 52, 55, 56, 57, 59,
60 и 61.
• Пиогенный стрептококк никогда не высевается из мочи пациентов,
однако некоторые его антигены могут длительно сохраняться в крови
или фиксироваться в почечной ткани и вызывать образование
повреждающих клубочки иммунных комплексов.
Заболевания, предшествующие
ОПСГН : фарингит, ангина,
скарлатина, стрептодермия,
пневмония, эндокардит, отит,
менингит, миозит.
40
24.
Острый постстрептококковый ГНЭтиология
• Природа стрептококковых антигенов до конца не установлена.
Обсуждается роль:
• - рецептора плазмина, ассоцированного с развитием нефрита
(Nephritis-associated plasmin receptor , NAP1r) (гликолитического
фермента с дегидрогеназной активностью),
• - стрептококковый пирогенный экзотоксина В (SPE B)
(катионной цистеиновой протеиназы) и его предшественник
зимоген
• Нефритогенный потенциал обусловлен:
- плазмин-связывающими свойствами,
- способностью индуцировать синтез молекул адгезии и ряда
цитокинов,
- напрямую активировать систему комплемента по
альтернативному пути (характерная особенность ОПСГН)
Клинические практические рекомендации по диагностике и лечению острого постстрептококкового
гломерулонефрита (проект), Научное общество нефрологов России.
25.
Острый постстрептококковый ГНПредрасполагающие факторы:
Антигенный набор HLA DR4, DR5
Отягощенная наследственность по инфекционноаллергическим заболеваниям
Высокая восприимчивость к стрептококковым инфекциям
Наличие хронических очагов инфекции в носоглотке, зубах,
стрептодермия; носительство гемолитического стрептококка в
зеве и/или на коже
Охлаждение, ОРВИ у ребенка с хроническим тонзиллитом или
носительством кожного нефритогенного стрептококка А
Прививки провоцируют ОГН
26.
Острый постстрептококковый ГНПатогенез
• 3 основные гипотезы патогенеза ОПСГН
• отложение в гломерулах циркулирующих иммунных
комплексов, в состав которых входит стрептококковый
антиген
• первичную фиксацию стрептококкового антигена в
гломерулярной базальной мембране и/или мезангиуме с
последующим образованием иммунных комплексов in situ
• фиксация стрептококкового антигена в почечной ткани с
развитием феномена молекулярной мимикрии с
перекрестным взаимодействием антител с гломерулярными
структурами
Каган М. Ю., 2016. doi: 10.15690/vsp.v15i1.1497
27.
Острый постстрептококковый ГНКлиническая картина• Циклическое течение и нефритический синдром (гематурия,
отеки, артериальная гипертензия, азотемия)
• Через 1-3 недели после фарингита и 3-6 недель – после кожной
инфекции после инфекции:
• Отеки (90%); м.б. олигурия (на 4-7 дней)
Артериальная гипертензия (75%) – кратковременная, умеренная,
часто на доклиническом этапе; это основное отличие ОГН у
детей от взрослых!
Осложнения: Гипертоническая энцефалопатия – 5% детей, ОСН
(гиперволемия)
В моче: высокая уд. плотность; протеинурия (до1-1,5 г/24ч.);
гематурия (от 10-15 до 100, м.б. эритроцитарные цилиндры);
лейкоцитурия (лимфоциты) – у 50% детей
СКФ ↓ на высоте отеков у 25% больных
• Около 2–4% пациентов развивают протеинурию нефротического
уровня и выраженную гипоальбуминемию
Клинические практические рекомендации по диагностике и лечению
острого постстрептококкового
гломерулонефрита (проект), Научное общество нефрологов России.
Каган М. Ю., 2016. doi: 10.15690/vsp.v15i1.1497
28.
Острый постстрептококковый ГНДиагностикаДиагноз ОПСГН устанавливают при выявлении клинико-лабораторных
признаков острого гломерулонефрита, развившихся через 1-6 недель
после перенесенной инфекции, вызванной β-гемолитическим
стрептококком группы А
✓ изменения в анализах мочи;
✓ документальное подтверждение стрептококковой инфекции и/или
характерная динамика титра АСАТ :
( через 1 нед - повышение, пик через 1 месяц, через неск мес – исходн)
Результаты стрептозимового теста, позволяющего выявить антитела к
внеклеточным продуктам стрептококка
(положительными более чем в 95% случаев у больных с фарингитом и примерно в
80% - у пациентов с кожной инфекцией):
антистрептолизин-О [АСЛ-О] (после фарингита)
Антистрептогиалуронидаза (после фарингита и пиодермии)
антистрептокиназа
антиникотинамидадениндинуклеотидазу [анти-НАД] (после фарингита)
и анти-ДНК-аза В (после фарингита и пиодермии)
Клинические практические рекомендации по диагностике и лечению острого постстрептококкового
гломерулонефрита (проект), Научное общество нефрологов России.
29.
Острый постстрептококковый ГНДиагностика• Снижение уровня комплемента С3 и/или СН50 (общей
гемолитической активности) наблюдается у 90% пациентов
с ОПСГН в первые 2 недели заболевания .
Снижение концентрации С3 (может наблюдаться 4-8 недель)
происходит на фоне нормальных значений уровня С4, что
помогает отличить ОПСГН от ряда других ГН
Но! У некоторых больных снижаются также уровни С4 и С2, что
свидетельствует об активации комплемента как по классическому, так и
по альтернативному пути
• Положительные результаты посевов на стрептококк
группы А обнаруживаются только у 25% больных с
инфекцией носоглотки или кожи
Клинические практические рекомендации по диагностике и лечению острого постстрептококкового
гломерулонефрита (проект), Научное общество нефрологов России.
30.
Острый постстрептококковый ГНДиагностика• не проводить рутинную биопсию почки при выявлении
типичных проявлений ОПСГН в сочетании с
положительными серологическими тестами или посевами
на β-гемолитический стрептококк и при быстрой
положительной динамике клинической картины ОПСГН
• Показания к биопсии почек
✓
мочевой синдром при персистирующем более 3-х
месяцев низком уровне С3;
✓
нефротический синдром;
✓
прогрессирующее ухудшение функции почек
(повышение уровня креатинина и/или снижение СКФ).
Клинические практические рекомендации по диагностике и лечению острого постстрептококкового
гломерулонефрита (проект), Научное общество нефрологов России.
31.
Острый постстрептококковый ГНкритерии активности↑↑ АСЛ-О, АСК
↓ ↓ фракций С3 и С5; ↑ ЦИК
В крови лейкоцитоз, нейтрофилез, ↑СОЭ, СРБ
Активация системы гемостаза (гиперагрегация tr )
Стойкая лимфоцитурия
Ферментурия (трансамидиназа)
• Возможные осложнения: ОПН, анурия – редко
эклампсия – у подростков – АГ, головная боль, рвота,
брадикардия, потеря сознания, судороги, кома;
О.сердечная недостаточность и отек легких - редко
32.
Лечение ОГН (базисная терапия)Показания к госпитализации
• Нарушение функции почек (с и без уменьшения
количества выделяемой мочи).
• Сохраняющаяся/нарастающая АГ.
• Признаки сердечной недостаточности.
• Нефротический синдром.
• Лечение инфекционного заболевания (показания для АБ):
• Всем пациентам с документально подтвержденной
стрептококковой инфекцией
• больным с клинической триадой (лихорадка, увеличение
небных миндалин и шейных лимфоузлов)
При наличии одного или двух из трех указанных симптомов бактериальные
препараты назначают в случае получения положительных результатов
бактериологического исследования.
• в период эпидемии оправдано профилактическое
назначение антибиотиков лицам, тесно контактирующим с
по диагностике и лечению острого постстрептококкового
пациентом Клинические практические рекомендации
гломерулонефрита (проект), Научное общество нефрологов России.
33.
Лечение ОГН (базисная терапия)Показания к госпитализации
• Нарушение функции почек (с и без уменьшения количества
выделяемой мочи).
• Сохраняющаяся/нарастающая АГ.
• Признаки сердечной недостаточности.
• Нефротический синдром.
• Основная цель – уменьшить ишемию почек.
• Режим постельный на 3-4 недели
• Диета: соль (˂ 1-2 г/сут), ˂ жидкость, белок (˂ 0,5 г/кг/сут, при СКФ
˂60 мл/мин, но не более 2-4 нед), калорийность N.
• Борьба с инфекцией: антибиотики гр. пенициллина на 10 дней
(макролиды 2-3 поколений) с учетом СКФ
• Улучшение микроциркуляции: курантил
(2-3мг/кг/сут. в 3 приема), трентал (5 мг/кг х3 р)
• При стойкой АГ – ингибиторы АПФ,
антагонисты рецепторов
ангиотензина -2(каазар)
• Витамины: С, В2, В6, Е. Не назначать В1,А, Д!
• Диуретики обычно не назначают!
34.
Лечение ОГН (базисная терапия)• Терапия диуретиками показана только при:
✓ Выраженном отечном синдроме, угрожающем
жизнедеятельности (отек мозга, сетчатки, тяжелые
полостные отеки – гидроторакс, гидроперикард и
др.)
✓ Сердечной недостаточности
✓ Дыхательной недостаточности
✓ Тяжелой АГ
✓ Массивных отёках, нарушающих физическую
активность больного
• Наиболее эффективны в этой ситуации петлевые диуретики,
хотя при скорости клубочковой фильтрации более 30 мл/мин
достаточно эффективны и тиазидные диуретики. Необходимо
избегать назначения калийсберегающих диуретиков в связи с
существующим риском развития гиперкалиемии.
Каган М. Ю., 2016. doi: 10.15690/vsp.v15i1.1497 Клинические практические рекомендации по диагностике и лечению острог
35.
ОГН – прогноз идиспансерное наблюдение
• Ближайший и отдаленный прогноз при ОПСГН, в целом,
благоприятный
Факторами неблагоприятного прогноза служат:
✓ Быстропрогрессирующая почечная недостаточность.
✓ Неконтролируемая АГ
✓ Длительно (более 3-6 месяцев) персистирующая протеинурия,
превышающая 3 г/сут
✓ Большое количество полулуний в биоптате
• Диспансерное наблюдение:
• 5 лет нефролог + педиатр, санация очагов хронической
инфекции (1 раз в 6 мес - ЛОР, стоматолог), анализ мочи 1 раз в
месяц, со 2 года: 1 раз в 3 месяца и при любом заболевании,
• Определение клубочковой фильтрации 1 раз в 6 мес
Через 5 лет – комплексное обследование с оценкой функции
почек
36.
Хронический гломерулонефрит• ХГН – первичное вовлечение в иммунопатологическое воспаление
клубочков с последующим поражением канальцев, интерстиция, с
развитием в дальнейшем тубулоинтерстициального склероза и ХПН
• Этиология – персистирование вирусной инфекции (гепатит В и С,
Коксаки, ЦМВ, хроническое длительное отравление свинцом, кадмием
• Патогенез – аутоиммунные реакции, длительное персистирование
антигенов, дефицит Т - супрессоров, недостаточность С3 и С5,
снижение интерферона
• У 10-15% детей ХГН как продолжение ОГН.
60
37.
Хронический гломерулонефритморфология у детей• У детей первых 5-6 лет преобладает ГН с минимальными
изменениями
• 60-70% ХГН – мезангиопролиферативный (течение
относительно доброкачественное, младшие школьники)
• Мембранозный ГН – значительно реже, чем у взрослых
• Мезангиокапиллярный ГН очень редок
• ГН с полулуниями чаще у подростков (ФСГС)
38.
Хронический гломерулонефритклиническая классификация
• Форма (синдром):
1.нефритическая (гематурическая) - мезангиально пролиферативный или пролиферативно-мембранозный ГН.
2.нефротическая – ГН с минимальными изменениями,
мембранозный, мембранозно -пролиферативный ГН.
3.смешанная - пролиферативно-мембранозный и
пролиферативно-фибропластический ГН.
• Период
1.Обострение
2.Частичная ремиссия
3.Полная клинико-лабораторная ремиссия
• Функция почек
1.Без нарушения; 2.С нарушением; 3.ХПН
39.
IgA-нефропатия (болезнь Берже)Код по МКБ-10 N02 – рецидивирующая и устойчивая гематурия, N00- N06,
N08.2
• IgA-нефропатия (синонимы – IgA-нефрит, болезнь Берже,
синфарингитная гематурия) – хроническая гломерулярная
болезнь, связанная с воспалительным поражением
почечной клубочков, опосредованным депозицией
иммунных комплексов, содержащих секреторный
иммуноглобулин А (IgA) и приводящая к развитию
необратимых фиблопластических изменений органа.
Распространенность: наиболее частая ф. Первичного ГН
44,4% детей с гематурической ф.ГН
12,1% детей и 12,6% взрослых, подвергнутых биопсии
До 18 лет мальчики : девочки = 1,1 : 1
Морфология: фокальный мезангиопролиферативный
(очаговый или сегментарный) ГН
КР. Гломерулярные болезни: иммуноглобулин-А нефропатия, 2021, Ассоциация нефрологов
40.
Болезнь Берже, или IgA-нефропатия• Причины
• Этиология • Вирусы гепатита В, герпесвирусы • Бактерии — E.
coli, грибы, палочка Коха • Пищевые белки (глютен,
лактоальбумин) • Опухоли лимфоидной ткани —
лимфогранулематоз, лимфома.
• Генетические особенности • Выявлена ассоциация между IgA нефритом и наличием Аг HLA - DR4, а также HLA - BW35
Возможны семейные случаи • Выявлена связь
прогрессирования IgA - нефропатии с полиморфизмом гена
АПФ.
• Предпосылки для отложения IgA-ИК: в мезангии аномальный
коллаген 3-го типа (в норме его нет); значительное ↓ или
исчезновение анионных участков на lamina rara externa
гломерулярной БМ
• У 22% больных с IgA-ГН – депозиты IgA в сосудах кожи без
гистологических изменений в коже
• Роль дефектов синтеза компонентов комплемента (болезнь
Берже = гипокомплементемия синтеза)
КР. Гломерулярные болезни: иммуноглобулин-А нефропатия, 2021, Ассоциация нефрологов
41.
Болезнь Берже, или IgA-нефропатия• Выделяют 2 изотипа IgA – IgA1 и IgA2
• IgA2 резистентен к бактериальным протеазам; кроме того
плазматические клетки, продуцирующие эту молекулу,
ассоциированы с иммунной системой слизистых оболочек.
• IgA1 – секреторный и сывороточный.
• В норме секреторный IgA1 преобладает в слюне,
бронхиальном секрете, секрете мочевыводящих путей,
слезной жидкости, молозиве, грудном молоке.
• На долю сывороточного IgA1 = 13% от общего количестве
циркулирующего IgA.
42.
▪ *существуют: секреторный IgA (полимер) вырабатывается в слизистыхоболочках и сывороточный IgA (мономер) синтезируется в ККМ.
▪ При IgA-нефропатии генетически детерминированное или
приобретенное нарушение регуляции иммунной системы приводит к
появлению в сыворотке крови и лимфоидных органах дефектного IgA1.
▪ IgA1 молекула с нарушенным гликозилированием и
полимеризацией, что делает ее иммуногенной и
приводит к выработке аутоантител. Формируются
иммунные комплексы, которые откладываются в
мезангии. Мезангиоциты имеют рецепторы к молекуле
IgA, возможно, поэтому они откладываются именно
там.
▪ Далее в мезангии благодаря активации системы
комплемента по альтернативному пути и запуску
мощной цитокиновой реакции (особенно выделяется
роль факторов роста) происходит повреждение
клубочка и пролиферация мезангиоцитов.
Поддерживающееся воспаление приводит к фиброзу.
КР. Гломерулярные болезни: иммуноглобулин-А нефропатия, 2021, Ассоциация нефрологов
43.
Каждый развоздействи
е факторов
окружающе
й среды
(вирусов,
бактерий,
некоторых
пищевых
белков)
стимулируе
т синтез IgA.
An update on the pathogenesis and treatment of IgA
nephropathy Joanna K. Boyd
44.
Болезнь Берже, или IgA-нефропатияклинические варианты
1.Рецидивирующая макрогематурия
60-80% (данное течение характерно для детей)
Один или несколько эпизодов перемежающейся макрогематурии
спустя 1-2 дня после начала инфекции (синфанрингиальный гн!),
возможны эпизоды микрогематурии в ремиссии.
Редко сочетается с болью в пояснице, небольшой АГ.
2.Единственный эпизод макрогематурией с последующей
персистенцией микрогематурии
3.Бессимптомная микрогематурия + протеинурия
(<2,5 г/сут.)
4.Возможно развитие НС – плохой прогностический признак
Различные комбинации:
Макрогематурия
Микрогематурия (часто
выявляется случайно)
Протеинурия
Изолированный мочевой синдром
АГ
Острый нефритический синдром
Нефротический синдром
КР. Гломерулярные болезни: иммуноглобулин-А нефропатия, 2021, Ассоциация нефрологов
45.
Болезнь Берже, или IgA-нефропатиядиагностика
1.
2.
3.
4.
5.
Клинически – дифференциальный диагноз с МКБ,
геморрагическими циститами, онкопатологией мочевого
пузыря, исключение вторичного характера заболевания
Иммунофлюоресцентное изучение биоптата
При отсутствии биопсии почки – биопсия кожи
Определение IgA в сыворотке крови (не достоверно) и в
слюне (повышение)
Снижение комплементарной активности сыворотки
крови
70
КР. Гломерулярные болезни: иммуноглобулин-А нефропатия, 2021, Ассоциация нефрологов
46.
Болезнь Берже, или IgA-нефропатиялечение – строго индивидуально
ЦЕЛЬ - Замедлить прогрессирование заболевания и отсрочить
заместительную почечную терапию
• Иногда эффективны антибиотикотерапия или изменение диеты (согласно
ХБП: С ограничением соли до 3-5мг/сут, Ограничение потребления белка до
0,6 г/кг/сут, но при массивной протеинурии не менее 1 г/кг/сут.
Низкоаллергенная (ограничение глютена, мяса, молока – вне сочетания с
целиакией имеет спорную эффективность). Применение полиненасыщенных
ЖК (рыбий жир),
• Санация хронических очагов инфекции (тонзилэктомия)
• Больным с изолированной гематурией назначают ингибиторы АПФ или
блокаторы кальциевых каналов недигидропиридинового ряда,
дипиридамол
• При протеинурии более 1 г/сут, нарушении функций почек, артериальной
гипертензии, отёках или морфологических признаках активности
дополнительно назначают ГК: преднизолон в дозе 60 мг/сут через день в
течение 3 мес с постепенным снижением дозы
• При протеинурии более 3 г/сут или нефротическом синдроме — ГК,
цитостатики, в т.ч. пульс - терапия циклоспорином. Лечение ХПН.
• Трансплантация почки (30-50% в новой почке так же будет отложение
депозитов)
Клинические рекомендации по диагностике и лечению IgA-нефропатии 2014 год, 2021 год
47.
Стратификация групп рискаНизкий риск
Средний риск
Высокий риск
Протеинури
я
до 0,5 г/сут
до 1 г/сут
> 3 г/сут
АД
нормальное
повышено
повышено
СКФ
не снижена
> 50 мл/мин/1,73 < 30 мл/мин/1,73 м²
м²
Быстропрогрессирую
щий ГН
Не
требует
лечения
Под
наблюдением
нефролога,
оценка функций
почек
амбулаторно
каждые 6 мес.
Нефропротектив
ная терапия
Иммуносупрессив
ная терапия
иАПФ (Фозиноприл 0,1-0,3 мг/кг,
Эналаприл)
Или БРА (Лозартан, Ирбесартан,
Кандесартан)
*около 6 мес
*СКФ≥30 мл/мин/1,73 м²
Клинические рекомендации по диагностике и лечению IgA-
Преднизолон 1-2
мг/кг/сут
*около 6 мес
Или (и) Цитостатики
(Циклофосфамид)
*2-3 нед
Клинические рекомендации «гематурия у детей» 2
48.
Болезнь Берже, или IgA-нефропатиятечение, прогноз
• Течение рецидивирующее
• Исход в ХПН – через 10-15 лет (25%
больных)
• Возможна спонтанная ремиссия.
• У детей прогноз лучше, чем у взрослых
49.
Болезнь минимальных изменений(липоидный нефроз, болезнь Нила)
Болезнь минимальных изменений (БМИ) – это непролиферативная
гломерулопатия, не имеющая каких-либо морфологических критериев при
световой микроскопии, обусловленная повреждением (иммунным или
неиммунным) подоцитов (подоцитопатия), которое диагностируется
исключительно при ультраструктурном анализе в виде диффузного
слияния ножковых отростков подоцитов
Повреждение подоцита определяет формирование в клинике
заболевания нефротического синдрома (НС)
Эпидемиология
• БМИ составляет 76,6 % всех морфологических вариантов первичного ГН у
детей. В 80–90% случаев нефротического синдрома у детей младшей
возрастной группы . В 50% от всех вариантов НС— у подростков
• Наибольшая встречаемость у детей раннего возраста.
• БМИ чаще отмечается у мальчиков в соотношении 2:1
• Возможны семейные формы, обусловленные мутациями генов структурных
белков подоцита.
• Рецидивов в трансплантате нет. Петросян Э.К., Длин В.В. Клинические рекомендации по диагностике и
лечению болезни минимальных изменений у детей. 2014
50.
Болезнь минимальных измененийСостояния, ассоциированные с БМИ
Аллергия:
Пыльца
Злокачественные заболевания:
Грибы
Болезнь Ходжкина
Коровье молоко
Неходжкинская лимфома
Домашняя пыль
Рак толстой кишки
Укусы пчел, медуз
Карцинома легких
Шерсть кошки
Другие:
Лекарственные препараты:
Вирусная инфекция
Нестероидные
противовоспалительные препараты Болезнь Кимуры
Ампициллин
Сахарный диабет
Препараты золота
Миастения Грависа
Препараты лития
Вакцинация
Ртуть-содержащие препараты
Триметадион
Петросян Э.К., Длин В.В. Клинические рекомендации по диагностике и
лечению болезни минимальных изменений у детей. 2014
51.
Болезнь минимальных изменений:клиническая картина
Клиническим синдромом БМИ является внезапно развившийся
НС.
Отягощенный аллергологический анамнез и аллергические
проявления у детей с БМИ наблюдаются в 30-70% случаев в
отличие от других форм гломерулонефрита
Триггерными факторами могут быть ОРВИ, детские инфекции,
атопические реакции.
Артериальная гипертензия наблюдается крайне редко и
характеризуется кратковременностью.
При резкой гиповолемии возможно развитие нефротического криза
с болями в животе, кожной эритемой и сердечно-сосудистым
шоком с циркуляторной недостаточностью.
Течение БМИ делится на острое с исходом в стойкую ремиссию (2030%), рецидивирующее и часто рецидивирующее течение.
По отношению к стероидной терапии выделяют следующие
формы: стероидчувствительная, стероидзависимая и
стероидрезистентная.
Петросян Э.К., Длин В.В. Клинические рекомендации по диагностике и
лечению болезни минимальных изменений у детей. 2014
52.
Болезнь минимальных изменений: диагностика• Диагноз БМИ устанавливается на основании клиниколабораторной картины НС и быстрому
положительному ответу на стероидную терапию.
• Морфологическая диагностика является резервным
методом при атипичном клиническом ответе на
терапию.
Световая микроскопия:клубочек выглядит не поврежденным,
иногда может присутствовать минимальная мезангиальная
пролиферация (до 3-х клеток) Клетки канальцев инфильтрированы
белками и липидами
Иммуногостохимия:отсутствие отложения иммуноглобулионов и
компонентов комплемента
Электронная микроскопия: Диффузное «сглаживание» ножек
подоцитов
Петросян Э.К., Длин В.В. Клинические рекомендации по диагностике и
лечению болезни минимальных изменений у детей. 2014
53.
Болезнь минимальных изменений: лечение• Рекомендовано не ограничивать
двигательную активность
• В диете рекомендовано поддерживать
физиологический уровень потребления
белка. Ограничение соли - при наличии
отеков и артериальной гипертензии
Петросян Э.К., Длин В.В. Клинические рекомендации по диагностике и
лечению болезни минимальных изменений у детей. 2014
54.
• Основные осложнения терапии преднизолоном:экзогенный гиперкортицизм (Синдром Кушинга),
остеопения, остеопороз, катаракта, язвенная болезнь
желудка и двенадцатиперстной кишки, задержка роста,
артериальная гипертензия, гипокалиемия, стероидный
диабет, психотические реакции
• Основные осложнения терапии циклоспорином А:
нефротоксичность, гепатотоксичность, гиперурикемия,
гипертрихоз, гиперкалиемия, гипомагнезиемия,
гиперплазия десен. При длительности терапии более 2,5-3 лет
рекомендуется проведение нефробиопсии для выявления возможных
морфологических признаков циклоспориновой токсичности (повреждение
эпителия канальцев, склероз интерстиция и стенок артериол).
100
55.
ЛечениеСимптоматическая терапия
• Петлевые диуретики:-Фуросемид в возрастной дозировке.
Многим больным с активным нефротическим синдромом,
гипоальбуминемией и рефрактерными отеками для получения
адекватного диуреза, помимо петлевых диуретиков, необходимо
внутривенное введение 20% раствора альбумина под контролем
уровня АД, ЧСС и ЭхоКГ-показателей сосудистого объема.
-При рефрактерных отеках используются также сочетание петлевых
диуретиков с тиазидами: Гидрохлоротиазид или Спиронолактон в
возрастных дозировках.
• Рекомендовано проведение гипотензивной и
нефропротекторной терапии (иАПФ и БРА)
• Лечение остеопении и остеопороза (Колекальциферол в дозе
1000-3000 МЕ в сутки в сочетании с препаратами кальция).
• При гипоальбуминемии ниже 20 г/л рекомендуется
профилактика тромботических осложнений
низкомолекулярными гепаринами (Далтепарин натрия в дозе
100 МЕ/кг в сутки).
56.
Профилактика• Первичная профилактика не проводится.
• Рекомендуется профилактическая терапия
преднизолоном в дозе 0,5–1мг/кг/сут на период
интеркуррентного заболевания с последующей
постепенной отменой, так как у 60–70%
стероидчувствительных больных развивается рецидив,
и у большинства из них (у 85%) отмечаются повторные
рецидивы.
• Профилактическая терапия преднизолоном на период
интеркуррентного заболевания значительно снижает
риск рецидива нефротического синдрома
57.
Показания к госпитализации• Все дети в активную стадию нефротического синдрома
должны быть госпитализированы в специализированное
отделение
• Дети в стадии ремиссии могут наблюдаться в
амбулаторных условиях с регулярным (1-2 раза в год)
стационарным специализированным обследованием в
условиях круглосуточного или дневного пребывания
• Длительность пребывания в стационаре составляет в
среднем 14-21 день при дебюте и рецидивах
нефротического синдрома
• Показана плановая госпитализация с целью контрольного
обследования и коррекции терапии – 1 раз в 6 месяцев.
58.
Диспансерное наблюдениеАмбулаторно проводится контроль лабораторных показателей:
уровень протеинурии, клиническим и биохимическим
анализом крови, коагулограммой (частота обследования
определяется индивидуально, в зависимости от состояния
ребенка).
Иммунизация у детей с СЧНС:
противопневмококковая вакцинация
против гриппа ежегодно детям, и всем, кто проживает с ними
отложить вакцинацию живыми вакцинами до тех пор, пока доза преднизолона не
будет снижена до 1 мг/кг/24ч (<20 мг/»4ч) или до 2 мг/кг через день (<40 мг через
день).
живые вакцины противопоказаны детям, получающим кортикостероид-сберегающие
иммуносупрессивные препараты.
для уменьшения риска инфицирования детей с подавленными иммунитетом иммунизировать
здоровых лиц, проживающих совместно с детьми живыми вакцинами, но обеспечить отсутствие
контакта детей с выделениями мочевой, пищеварительной и дыхательной систем
вакцинированных лиц в течение 3-6 недель после вакцинации.
при контакте с ветряной оспой – не привитым детям, получающим
иммуносупрессанты, при возможности назначать противозостерный иммуноглобулин.
59.
Исходы и прогноз• Стероидчувствительный нефротический
синдром - достижение ремиссии без
снижения функций почек - 95%
• Стероидрезистентный нефротический
синдром - при сохранении активности
болезни прогрессирование до терминальной
стадии хронической почечной
недостаточности. Сроки достижения
терминальной ХПН в среднем 5-10 лет
60.
Хроническая болезнь почек у детей• Определение:
ХБП - стойкие нарушения функции почек,
продолжающиеся в течение 3-х месяцев и более,
определяемые как структурные и/или
функциональные изменения с различной
степенью снижения клиренсной функции
• Рекомендации по определению и классификации ХБП
✓ в 2002 году введены Национальным фондом почек (NKF) и инициативной
группой по качеству исходов заболеваний почек (KDOQI)
✓ в 2012 году приняты с небольшими изменениями международной группой
рекомендаций по улучшению глобальных исходов почечных заболеваний
(KDIGO)
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
61.
Хроническая болезнь почек у детей1. Белково-энергетическая недостаточность» (БЭН) (malnutrition) –
недостаток энергии и нутриентов питания для обеспечения потребностей физического развития
ребенка , диагностируется на основании антропометрических измерений
2. Задержка развития (failure to thrive) (undernutrition) определяется
как дисбаланс между потребностями в питательных веществах и их потреблением или
доставкой → дефицит энергии, белка или питательных микроэлементов, → ↓ рост и развитие
35% детей с ХБП 2-4 ст.
3. Анемия при ХБП: дисрегуляции системы гипоксия-индуцибельного фактора – пролил4-гидроксилаза (HIF-PHD), ↓ эритропоэтина (ЭПО), ↓(Fe) , ↓(Hb) (чаще при при снижении СКФ
до 40-60 мл/мин/1,73м2) 3% детей с ХБП 3 ст., 87% – 4 ст., и 93% – 5 ст.
4. Минеральные и костные нарушения при ХБП (МКН-ХБП) нарушение метаболизма кальция, фосфора, паратиреоидного гормона (ПТГ), фактора роста
фибробластов 23 (FGF23), витамина D с клиническими проявлениями патологии костной ткани
(низкий рост, снижение минерализации костей и нарушение целостности кости) и
экстраскелетной кальцификацией.
Хронический метаболический ацидоз → изменениям ионного состава, резорбции и отложению
костной ткани, замедлению эффектов гормона роста, ↓ синтез 1,25 (OH)2D в почках, что в
сочетании с остаточным фосфатом и гипокальциемией → вторичному гиперпаратиреозу
5. Кардиоваскулярная болезнь (КВБ) при ХБП. Кардиоваскулярные
осложнения являются причиной смерти детей и подростков с ХБП 5 ст в 25-32% случаев.
АГ - 40-80%, гипертрофия миокарда ЛЖ (до 92%), утолщение интимы-медии внутренней сонной
артерии (до 89%), кальцификация коронарных артерий (до 20%)
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
62.
Эпидемиология ХБП• Истинная частота ХБП в детском возрасте не известна, может
достигать 1% в детской популяции
• Неонатальная ХБП 1 из 10 000 живорожденных, частота
терминальной стадии 7,1 на миллион
• В различных странах мира ХБП варьирует от 2 до 16 на 1 млн.
детского населения/год
• Частота детей, нуждающихся в ЗПТ от 9-10 новых случаев на
млн. детского населения в год (Великобритания, Австралия и
Новая Зеландия) до 15 – в США
• Распространенность и заболеваемость ХБП 1-4 ст. у детей РФ
не установлена.
• Распространенность ХБП 5Д составляет 20,2:1000 000
населения(РФ) . На 31.12.2015г в РФ было зарегистрировано 626 детей,
получающих ЗПТ (перитонеальный диализ (ПД), гемодиализ (ГД),
трансплантация почки (ТП)): на ГД – 6,06 пациентов/млн. детского населения,
для ПД – 5,0 пациентов/млн., для трансплантации почки – 9,13 пациента/млн.
• Заболеваемость и распространенность ХБП у детей выше у лиц
мужского пола
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
63.
Этиология и патогенез заболевания или состояния(группы заболеваний или состояний)
• Неонатальная ХБП: гипоплазия / дисплазия почек, клапан
задней уретры и другие врожденные аномалии почек и
мочевыводящих путей.
• Врожденные аномалии почек и урологического тракта (CAKUT)
(60% случаев ХБП у детей)
• Гломерулярные причины (10-20% детей с ХБП )
• Другие заболевания: генетически детерминированная
патология (цистиноз, оксалоз, наследственный нефрит),
интерстициальный нефрит (20-30% всех случаев ХБП у детей)
• Ожирение, низкая масса тела при рождении у детей
• Описать патогенез данного состояния не представляется
возможным, поскольку ХБП является исходом любого почечного
и внепочечного заболевания, а формирование ХБП происходит в
рамках патогенеза предшествующего заболевания.
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
64.
ХБП: МКБ-10• N18.1 – Хроническая болезнь почек, стадия 1
• N18.2 – Хроническая болезнь почек, стадия 2
• N18.3 – Хроническая болезнь почек, стадия 3 (3а и
3б стадии).
• N18.4 – Хроническая болезнь почек, стадия 4
• N18.5 – Хроническая болезнь почек, стадия 5
• N18.9 – Хроническая болезнь почек с неуточненной
стадией
• Для кодирования этиологического фактора (болезни,
приведшей к развитию ХБП) должны быть использованы
соответствующие коды МКБ-10 в дополнение к основному коду
ХБП.
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
65.
ХБП: МКБ-10• В случаях подготовки к заместительной почечной
терапии (ЗПТ), код ХБП С5 стадии (N18.5) необходимо
дополнить кодами Z49.0-Z49.2.
• Z49.0 – Подготовительные процедуры для проведения
диализа (сосудистый доступ
• для гемодиализа, перитонеальный катетер) (при
состояниях при
• ХБП N18 (N18.4; 18.5))
• Z49.1 – Экстракорпоральный диализ (гемодиализ,
гемодиафильтрация))
• Z49.2 – Другой вид диализа (перитонеальный диализ)
120
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
66.
ХБП: МКБ-10В дополнение к коду ХБП должны быть использованы соответствующие коды МКБ-10 для
кодирования осложнений ХБП и ассоциированных состояний:
D63.8 – Анемия при других хронических болезнях, классифицированных в других рубриках
Е21.1 – Вторичный гиперпаратиреоз, не классифицированный в других рубриках
Е43 – Тяжелая белково-энергетическая недостаточность
Е44.0 – Умеренная белково-энергетическая недостаточность
Е44.1 – Легкая белково-энергетическая недостаточность
Е45 – Задержка развития, обусловленная белково-энергетической недостаточностью
✓
✓
Алиментарная: низкорослость (карликовость), задержка роста
Задержка физического развития вследствие недостаточности питания
E46 – Белково-энергетическая недостаточность неуточненная
Е83.3 – Нарушение обмена фосфора
Е83.5 – Нарушение обмена кальция
Е83.8 – Другие нарушения минерального обмена
Е87.2 – Ацидоз
Е87.5 – Гиперкалиемия
Е89.2 – Гипопаратиреоз, возникший после медицинских процедур
I15.1 – Гипертензия при других заболеваниях почек
I43.8 – Кардиомиопатия при других болезнях, классифицированных в других рубриках
N25.0 – Почечная остеодистрофия
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
67.
Критерии определения ХБП(если оба сохраняются более 3-х месцев)
1. Маркеры повреждения почек (1 и более)
Альбуминурия (скорость экскреции альбумина с мочой ≥30 мг/сут; отношение Ал/Кр мочи
≥30 мг/г [≥3 мг/ммоль])
Изменения осадка мочи (изолированная микрогематурияс нарушением морфологии эритроцитов
(анизоцитоз) при повреждение базальной мембраны клубочков; эритроцитарные цилиндры при
пролиферативных формах гломерулонефритов, лейкоцитарные цилиндры при пиелонефрите или
интерстициальном нефрите; овальные жировые тельца или жировые цилиндры при протеинурии;
гранулярные цилиндры и клетки почечного канальцевого эпителия при многих паренхиматозных
заболеваниях (неспецифические признаки))
Электролитные и другие нарушение вследствие канальцевой дисфункции (почечный
канальцевый ацидоз, нефрогенный почечный несахарный диабет, синдром Фанкони,
цистиноз,и др.)
Гистологические изменения
Структурные нарушения при визуализацирующих методах исследования (УЗИ, КТ и МРТ
с контрастным усилением или без, изотопные методы, ангиография)
Трансплантация почки в анамнезе
2. Снижение СКФ
СКФ <60 мл/мин/1,73 м2 (категории СКФ С3а-С5). СКФ <15 мл/мин/1,73
м2 (С5) расценивают как почечная недостаточность
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
68.
Критерии определения ХБП.Возрастные особенности:
• критерий «продолжительность >3 месяцев» не
применим к новорожденным или младенцам в
возрасте ≤3 месяцев,
• критерий «СКФ <60 мл/мин/1,73 м2» не
применим к детям в возрасте <2 лет, у которых
следует применять значения, соответствующие
возрасту.
• Общий белок в моче / экскреция альбумина с
мочой выше пределов нормальных значений
для соответствующего возраста - альбуминурия
≥30 мг/24ч.
• Все электролитные нарушения у детей должны
рассматриваться с точки зрения возрастных норм.
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
69.
Категории (стадии) СКФ при ХБП (KDIGO 2012)KDIGO 2012 Clinical Practice Guideline for the Evaluation and Management of Chronic Kidney Disease // Kidney Disease: Improving Global Outcomes (KDIGO) CKD Work
Group. KDIGO 2012 Clinical Practice Guideline for the Evaluation and Management of Chronic Kidney Disease. Kidney inter., Suppl. 2013; 3: 1–150
Данное разделение по стадиям ХБП применимо у пациентов старше 2 лет
Категория СКФ мл/мин/1,73м2
СКФ
Определение
С1
≥90
Нормальная или повышенная
С2
60-89
Незначительно сниженная
С3а
45-59
Умеренно сниженная
С3в
30-44
Существенно сниженная
С4
15-29
Резко сниженная
С5
<15
Терминальная почечная
недостаточность
Пример формулирования диагноза: «IgA-нефропатия.
Изолированный мочевой синдром. ХБП С3в А3».
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
70.
Категории (стадии) альбуминурии при ХБП (KDIGO 2012)KDIGO 2012 Clinical Practice Guideline for the Evaluation and Management of Chronic Kidney Disease // Kidney Disease: Improving Global Outcomes (KDIGO)
CKD Work Group. KDIGO 2012 Clinical Practice Guideline for the Evaluation and Management of Chronic Kidney Disease. Kidney inter., Suppl. 2013; 3: 1–150
Категория
Экскреция
альбумина
(мг/сут)
Отношение Ал/Кр
(примерный
эквивалент)
мг/ммоль
мг/г
Определение
А1
<30
<3
<30
Нормальная или
незначительно повышенная
А2
30-300
3-30
30-300
Умеренно повышенная
А3
>300
>30
>300
Значительно повышенная
Включая нефротический
синдром (экскреция
альбумина обычно >2200
мг/сут [отношение Ал/Кр
>2220 мг/г; >220 мг/ммоль])
71.
Прогрессирование ХБП определяется на основании хотя бы одного изследующих признаков (KDIGO 2012 г.):
1. Определенное снижение СКФ определяется как
уменьшение СКФ на ≥ 25 % от базовой.
2. Быстрое прогрессирование заболевания
определяется как устойчивое снижение СКФ более
чем на 5 мл/мин/1,73 м2 в год.
3. Увеличение уровня сывороточного креатинина при
неоднократных исследованиях.
Гипертензия, протеинурия, анемия — важные
факторы риска прогрессирования
• На скорость прогрессирования ХБП влияют
различные факторы риска. Некоторые из них
(ожирение, гипертензия и протеинурия) поддаются
коррекции, тогда как другие (генетическая
предрасположенность, раса, возраст, пол) — нет
Kidney Disease: Improving Global Outcomes (KDIGO) CKD work group. KDIGO 2012 clinical practice guideline
for the evaluation and management of chronic kidney disease. Kidney Int Suppl. 2013;3(1):1-150.
72.
Клиническая картина ХБПХБП должна быть заподозрена у любого ребенка с:
• ХБП в семейном анамнезе
• перенесенным раннее ОПП
• анемией неясного происхождения
• креатинином плазмы выше возрастной нормы
• полиурией и никтурией
• низким удельным весом мочи
• перисистирующей протеинурией
• двусторонней патологией почек при антенатальном УЗИ /при ИМС
• артериальной гипертензией
• деформациями костной системы
• отставанием в росте
Клинические проявления ХБП зависят от характера заболевания (без
поражения клубочков или на фоне гломерулярного заболевания) и
тяжести почечной недостаточности, наличия сопутствующих состояний и
осложнений.
Пациенты могут иметь дисморфические особенности или физические
проявления, представляющие особенности генетических нарушений,
которые связаны с аномалиями почек и ХБП (например, наследственный
нефрит и цистиноз).
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
73.
Клиническая картина ХБПНегломерулярные причины ХБП влияют на
тубулоинтерстициальное пространство и в
основном состоят из CAKUT и кистозных
заболеваний почек.
• Методы визуализации (CAKUT )
• Полиурия - может быть ранней находкой
• Нарушение концентрирующей способности
почек обычно предшествует значительному
снижению СКФ
• Повышение концентрации креатинина в
сыворотке с возрастом.
• Плохой рост при ХБП связан с недостаточным питанием,
электролитными нарушениями, тубулярным ацидозом и ХБП-МКН
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
74.
Клиническая картина ХБПДети с гломерулярным заболеванием, являющимся
причиной ХБП, часто имеют более выраженные
признаки и симптомы заболевания почек:
• моча цвета чая (гематурия)
• протеинурия (≥3 месяцев)
• отечный синдром
• повышение концентрации креатинина в сыворотке
крови с течением времени
• повышенное АД
• симптомокомплексы специфических проявлений
вторичного гломерулонефрита (при СКВ и др)
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
75.
Клиническая картина ХБПНеврологические нарушения - от судорог и
тяжелой умственной отсталости до более
тонких нарушений, приводящих к плохой
успеваемости в школе.
Уремия: анорексия, тошнота, рвота и другие
симптомы, исходами которых могут быть
судороги, кома и смертельные исходы. На
фоне уремии может возникнуть дисфункция
тромбоцитов, перикардит и уремическое
кровотечение.
130
76.
Клиническая картина ХБП• На ранних стадиях ХБП (С1 и С2) заболевание часто
протекает бессимптомно признаки анемии и дефицита
витамина D
• ХБП легкой и средней степени тяжести (С3a и С3b)осложнения, связанные с ХБП. К ним относятся:
появление отеков, электролитные нарушения, анемия,
АГ, дислипидемия, эндокринные нарушения,
нарушение роста, минеральные и костные нарушения и
снижение клиренса веществ, обычно выводимых из
организма почками (уремия)
• Тяжелая ХБП и терминальная стадия почечной
недостаточности (С4 и С5)
• Развитие жизнеугрожающих осложнений
(гипергидратация, нарушения сердечного ритма )
Подготовка к ЗПТ обычно начинается с ХБП 4 ст., когда
СКФ падает ниже 30 мл / мин на 1,73 м2.
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
77.
Три периода течения ХБП у детей:• 1-й период — инициальный (длительностью примерно 3
года, сопровождающийся медленным улучшением
функции почек);
• 2-й период — стабильная функция почек (у 50% детей
продолжительность этого периода составляет 8 лет);
• 3-й период — прогрессивное снижение функции почек с
исходом в тХПН.
Epidemiology of chronic kidney disease in children / 6. J. Harambat, K.J van
Stralen, J.J. Kim, E.J. Tizard // Pediatr. Nephrol. — 2012. — Vol. 27. — P.363—373.
• В целом для врожденных аномалий характерно более
медленное прогрессирование до тХПН по сравнению с
приобретенными гломерулопатиями.
• Особенностью течения ХБП у детей является нелинейное
снижение функции почек, при этом критической точкой
прогрессирования считается препубертат
Игнатова, М.С.4. Актуальные проблемы нефрологии детского возраста в
начале XXI века / М.С. Игнатова // Педиатрия. — 2007. — Т. 86, № 6. — С.6—14.
78.
Лабораторные диагностические исследования• уровни буферных веществ в крови, водородных ионов (рН) с целью
диагностики нарушений кислотно-основного состояния крови, контроля
в динамике - контроль ацидоза (→остеопения, нарушается темп
роста, ↑риск вторичного гиперпаратиреоза и прогрессирования ХБП;
гиперкалиемия, инсулинорезистентность). KDOQI и KDIGO
рекомендуют поддерживать уровень бикарбоната в сыворотке у
пациентов с ХБП на уровне 22 мэкв / л или выше (20 мэкв / л для детей
младше 2 лет)
• Клинический анализ крови. Анемия при ХБП нормохромная,
нормоцитарная с низким количеством ретикулоцитов.
• Исследование ферритина крови, Определение коэффициента
насыщения трансферрина железом (TSAT), Исследование уровня
витамина В12 в крови, Исследование фолиевой кислоты в крови) с
целью диагностики и лечения др причин анемии
• Биохимический анализ крови для оценки степени выраженности
азотемии, выявления электролитных нарушений, нарушений
белкового обмена, обмена железа, кальций-фосфорного обмена,
гиперлипидемии с целью диагностики прогрессирования почечного
процесса, осложнений ХБП, контроля в динамике и процессе лечения
• Оценка СКФ на основе сывороточного креатинина и переменной роста
по «прикроватной» («bedside») формуле Шварца (2009) и формуле
Шварца-Лиона (2012)
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
79.
Лабораторные диагностическиеисследования
• ОАМ, альбумин и креатинин мочи,
• установить категорию альбуминурии (но ортостатическая
протеинурия м.б. у 2-5% подростков)
• Рекомендуется всех пациентов с ХБП рассматривать как пациентов
с повышенным риском развития ОПП
• сывороточные уровни кальция, фосфора, щелочной фосфатазы,
ПТГ у всех детей с ХБП, начиная со 2 стадии, для диагностики МКНХБП, оценки в динамике и контроля лечения
• пациентам с ХБП С3a – С5D ст. определять уровень 25 (OH) D
• уровни гормонов щитовидной железы, включая сывороточный
ТТГ и свободный Т3, а также сывороточный уровень ИФР-1
(инсулиноподобный фактор роста 1) до начала терапии
рекомбинантным гормоном роста (ГР)
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
80.
Инструментальные диагностические исследованияУЗИ почек с дуплексной допплерографией, мочевого пузыря всем пациентам с
подозрением или диагностированной ХБП с
Не рекомендуется проведение обзорной рентгенографии почек, экскреторной урографии, магнитнорезонансной томографии (МРТ), компьютерной томографии (КТ) или изотопных методов исследования с
целью первичной диагностики или скрининга ХБП [KDIGO 2012
Рекомендуется измерение АД у всех детей с ХБП при каждом визите к врачупедиатру/врачу общей практики или к врачу-нефрологу
СМАД (с 5 лет)
ЭКГ
холтеровское мониторирование ЭКГ в течение суток детям с ХБП 3-5 ст. с
признаками нарушения ритма по данным физикального обследования и/или
рутинной ЭКГ
Эхо-КГ
R-графия органов грудной клетки у пациентов с ХБП при ухудшении состояния
ребенка, появлении одышки
R-графия конечностей у пациентов с ХБП при признаках костно-минеральных
нарушений
БИМ пациентам старше 2-х лет с ХБП 4-5 ст. при подозрении на скрытые отеки, для
определения «сухого веса» у пациентов на диализе
КТ, и\или МРТ головного мозга при кризовом течении АГ, возникновении судорог
или очаговых неврологических симптомов
фундоскопии для выявления гипертонической ретинопатии и оценки ее
выраженности
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
81.
Лечение ХБПОсновные направления в терапевтической
тактике при наблюдении ребенка с ХБП:
• контроль нарушений нутритивного статуса
• анемии
• кардиоваскулярной болезни при ХБП (АГ, ХСН)
• минерально-костных нарушений
• протеинурии
• задержки роста
ЗПТ, трансплантация почки
82.
Лечение ХБП: питаниеЦЕЛЬ - контроль симптомов и предупреждение осложнений, особенно
уремии (водно-электролитный и кислотно-щелочной баланс) и
минеральных и костных нарушений (таким образом откладывая
необходимость ЗПТ); обеспечение оптимального роста ребенка;
сохранение резидуальной функции почек.
Пациентам грудного возраста с ХБП - естественное вскармливание, при
невозможности - адаптированные молочные смеси с преобладанием
сывороточного белка; концентрацию смеси можно увеличивать на 1-3% в день,
вплоть до 20%; фортификаторы
Рекомендуется пероральное питание, по показаниям - через гастростому
Энергия: у детей с ХБП 2-5Д соответственно здоровым детям того же
хронологического возраста; более высокое потребление энергии - у детей с
субоптимальным набором веса и линейным ростом; у детей с избыточным весом и
ожирением, снизить потребление энергии до достижения соответствующей
прибавки веса
Белок: целевое потребление белка у детей с ХБП 2-5Д по верхней границе SDI
(Suggested Dietary Intake) для обеспечения оптимального роста; увеличения
потребления белка детьми на диализе ;
при постоянно высоком уровне мочевины, коррекция потребления белка в сторону
более низкого SDI после исключения других причин высокого уровня мочевины
Целевой уровень мочевины должен составлять <20 ммоль/л для младенцев и
детей до 10 лет и <30 ммоль/л для детей старше 10 лет с нормальным
альбумином сыворотки крови
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
83.
Лечение ХБП: питаниеКалий. Ограничить потребление калия до 40-120 мг/кг/день для младенцев и
детей младшего возраста и 30-40 мг/кг/день для детей старшего возраста
. При уровне калия >7,5 ммоль/л показано проведение диализа . Снижает
калий - кальция полистиролсульфонат , резониум А/кеоксалат
(ионнообменные смолы)
Кальций и фосфор. Рекомендуется пациентам с ХБП скорректировать
потребление Ca и P для поддержания их уровня в пределах нормы,
соответствующей возрасту, без ущерба для питания
Натрий и бикарбонат. Детям с дисплазией и CАCUT обычно необходима
дотация Na, бикарбоната и воды (тубулярные нарушения). При ХБП 4-5 ст.,
как правило, необходимо ограничение соли. Дети с ХБП вследствие
гломерулопатий, как правило, задерживают Na и воду, что способствует
развитию АГ. Таким детям следует соблюдать диету без добавления соли ограничить потребление натрия до 1500-2400 мг/сут
коррекция метаболического ацидоза у пациентов с ХБП (до уровня
бикарбоната в сыворотке ≥22 мЭкв/л) с назначением бикарбоната натрия и /
или применением диализных растворов на основе HCO3 или лактата у детей,
находящихся на диализе
Витамины. пациентам с ХБП 2-5 и 5Д стадии прием прием тиамина** в дозе
0,2-2 мг/сут. в зависимости от возраста, пиридоксина** в дозе 10 мг/сут.,
фолиевой кислоты** в дозе 2,5-5 мг/сут , диетическая коррекция
жирорастворимых витаминов A, D, E и K пациентам с ХБП 2-5 стадий с целью
коррекции возможного дефицита
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
84.
Лечение ХБП• Лечение анемии: сахарозные комплексы железа + ЭСС (эритропоэтин ,
дарбэпоэтин); Гемотрансфузии - при наличии симптомов, вызванных
анемией, неэффективности терапии ЭСС
• Лечение кардиоваскулярной болезни при ХБП : Коррекция
артериальной гипертензии и гиперволемии
• Адекватная коррекция нарушений фосфорно-кальциевого обмена.
Избегать гиперкальциемии, гиперфосфатемии, длительного
применения высоких доз активных форм витамина Д!
• Достижение целевого уровня Hb
• Достаточное питание
• Адекватный диализ
• Как можно более ранняя трансплантация почки
• Лечение АГ: алгоритм «ABCD»: А – средства, воздействующие на ренинангиотензин-альдостероновую систему (иАПФ/БРА); B – бета-блокаторы;
С – блокаторы кальциевых каналов; D – диуретики
• Не рекомендуется у пациентов с ХБП назначение иАПФ/БРА при СКФ <30
мл/мин
• При ХБП 4 ст. препаратами первого выбора являются бетаблокаторы, при необходимости в сочетании с блокаторами
кальциевых каналов, диуретиками, вазодилататорами.
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
85.
Лечение сердечной недостаточности у детей с ХБП• низконатриевая диета
• иАПФ/БРА противопоказаны при ХБП 4 ст., но могут
применяться на диализной стадии ХБП.
• Диуретики: Тиазидные диуретики (гидрохлортиазид**) ХБП 1-3 ст, НК IIA, с умеренной гипергидратацией ;
Петлевые диуретики (фуросемид**) - НК IIБ-III, с
задержкой жидкости, отеками на любой стадии ХБП
• Дигоксин** - HK IIБ-III ст, при значительном снижении
сократительной способности миокарда (фракция выброса
ЛЖ по данным Эхо-КГ <40%)
• допамин**, добутамин**- при острой декомпенсации
кровообращения с резким снижением сердечного
выброса, падением АД.
140
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
86.
Лечение минерально-костных нарушений при ХБП• Целью терапии МКН-ХБП является профилактика и
лечение вторичного гиперпаратиреоза (ВГПТ)
ХБП 3-5Д стадии + гиперфосфатемия(>1,48 ммоль/л) - диетическое
ограничение фосфора и использование фосфат-связывающих веществ
(фосфат-биндеров: карбонат кальция и ацетат кальция)
витамин D (эргокальциферол или колекальциферол**) при ХБП 2–5D ст.,
когда уровни 25(OH)D в сыворотке крови ниже 30 нг/мл; активные формы
витамина D (альфакальцидол**, кальцитриол**), парикальцитол** с целью
снижения интактного ПТГ.
У отдельных пациентов со стойким гиперпаратиреозом, следует
рассмотреть возможность применения кальцимиметиков
(Цинакальцет**
пациентам с ХБП 5Д консервативные методы лечения сочетать с
повышением элиминации P за счет увеличения длительности и/или
частоты процедур заместительной почечной терапии (гемодиализ,
перитонеальный диализа) с целью достижения целевого уровня P и
минимизации количества препаратов для лечения гиперфосфатемии
целевые значения циркулирующего интактного паратиреоидного гормона в пределах до 50%-го превышения верхней границы нормы (норма 10-65
пг/мл) .
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
87.
Лечение минерально-костных нарушений при ХБП• Целью терапии МКН-ХБП является профилактика и
лечение вторичного гиперпаратиреоза (ВГПТ)
• у пациентов с ХБП 5Д ст. с гиперкальциемией и гипокальциемии
(с клинич проявлениями ) проводить лечение, направленное на
достижение нормального уровня общего Ca в крови
• пациентам с ХБП после трансплантации почки рассмотреть
возможность лечения витамином D (кальцитриолом**или
альфакальцидолом**) и, возможно, антирезорбтивными
средствами (#бифосфонаты и #деносумаб**) даже при
рассчетной СКФ более 30 мл /мин/1,73 м2 и низкой МПК
• Длительно сохраняющиеся нарушения костной плотности у
ребенка с функционирующим трансплантатом и
некомпенсированными биохимическими показателями МКН-ХБП
приводят к неуспешному результату оперативного
вмешательства.
• Рекомендуется посильная физическая активность пациентам с
ХБП в связи с ее положительным эффектом на костную ткань
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
88.
Терапия при задержке роста у детей с ХБП• Терапия задержки роста у пациентов с ХБП
складывается из коррекции нарушений питания,
метаболического ацидоза, анемии, минералокостных нарушений, обеспечения адекватной дозы
диализа и лечения рекомбинантным гормоном
роста (ГР).
Не рекомендуется терапия рекомбинантным ГР у пациентов с ХБП,
обусловленной системными заболеваниями, генетическими синдромами
(синдром Шимке, синдром Барде-Бидла и синдром Галлоуэя-Моуата),
неконтролируемым сахарным диабетом и в случае известной
гиперчувствительности к препарату , при закрытых эпифизах, тяжелом
вторичном гиперпаратиреозе (ПТГ>500 пг/мл), пролиферативной или
тяжелой непролиферативной диабетической ретинопатией , в течение
первого года после трансплантации почки и у пациентов с оcтрым
критическим заболеванием и активным злокачественным
новообразованием
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
89.
Заместительная почечная терапия• При снижении расчетной СКФ менее 30 мл / мин на 1,73 м2
(4-я стадия ХБП), необходима подготовка к заместительной
почечной терапии (ЗПТ)
• 5-я стадия ХБП ЗПТ:
Методы:
✓ гемодиализ
✓ гемодиафильтрация
✓ перитонеальный диализ (наиболее распространен у детей,
особенно младше 5 лет)
• Начало – индивидуально
Хирургическое лечение : Трансплантация почки
• Рекомендовано рассмотреть превентивную
трансплантацию почки у пациентов с высокой степенью
ХБП с целью обеспечения почечной функции
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
90.
ПрофилактикаВакцинация детей с ХБП
согласно национальному календарю профилактических прививок, при этом
живые аттенуированные вакцины не следует вводить детям с
иммунодефицитным состоянием
Не рекомендуется введение живой аттенуированной вакцины против гриппа,
либо ветряной оспы детям с нефротическим синдромом или тем, кто получает
иммуносупрессивную терапию после трансплантации почки. После введения
живой аттенуированной вакцины необходим обязательный минимальный период
ожидания в четыре недели до использования иммуносупрессии для
трансплантации почки
Рекомендуется проведение вакцинации против пневмококка всем детям с
нефротическим синдромом и детям с ХБП
Рекомендуется в обязательном порядке проведение вакцинации против гепатита B
всем детям с ХБП или находящимся на диализе
Рекомендовано рассмотреть предпочтительное проведение вакцинации против
вируса папилломы человека (ВПЧ) до трансплантации почки
Рекомендовано проведение вакцинации против против ветряной оспы всем детям
с ХБПза исключением пациентов с тяжелым иммунодефицитом, включая детей,
получающих высокие дозы кортикостероидов системного действия
Рекомендовано проведение вакцинации против туберкулезной инфекции, если не
была проведена в соответствии с национальным календарем профилактических
прививок детям с ХБП до трансплантации почки
91.
Способы предотвращения или снижения прогрессированияХБП
• терапия основного заболевания, лежащего в основе ХБП
(например, коррекция обструктивных уропатий,
иммуносупрессивная терапия при нефротическом синдроме и
т.д.)
• поддержание адекватного нутритивного статуса, проведение,
своевременной диагностики и коррекции дефицита железа,
минерально-костных нарушений, своевременное начало
диализа
• избегать факторы риска последующего повреждения почек,
острых эпизодов гипоперфузии почек
• избегать приема препаратов, обладающих нефротоксическим
действием с целью предупреждения прогрессирования ХБП
(нестероидные противовоспалительные и
противоревматические препараты, диагностические
средства (например, рентгеноконтрастные средства),
аминогликозиды, амфотерицин B**, циклоспорин** и
такролимус**. )
• поддерживать уровень АД в пределах целевых значений
92.
Показания для госпитализации в медицинскую организацию детей сХБП 3-5 ст.
• 1. Анорексия, тошнота, рвота (не связанные с интеркуррентной
инфекцией)
• 2. Анемия (Нв менее 80 г/л)
• 3. Наличие симптомов и признаков анемической гипоксии даже при
более высоких показателях концентрации Hb.
• 4. Кризовое течение АГ
• 5. Аритмии, боли в области сердца
• 6. Снижение толерантности к физическим нагрузкам, утомляемость,
одышка (при отсутствии симптомов бронхообструктивного синдрома)
• 7. Избыточная прибавка веса, нарастающие отеки
• 8. Боли в конечностях, позвоночнике (спонтанные и при физической
нагрузке)
Показания к выписке пациента из медицинской
организации
• 1) Стабильное состояние, хорошее самочувствие. Отсутствие
гипергидратации. Удовлетворительный контроль АД (<90-го
перцентиля). Компенсация анемии, минерально-костных нарушений.
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
93.
Диспансерное наблюдение пожизненноеРебенок наблюдается врачом-педиатром/врачом общей практики
(семейным врачом), врачом-урологом/врачом-детским урологом, с
участием, при необходимости, врача-нефролога, врача-генетика,
врача-гематолога/врача-детского гематолога, врачаоториноларинголога, врача-стоматолога, врача-диетолога и врачей
других специальностей при необходимости.
Осмотр специалистов:
• Врач-педиатр/врач общей практики (семейный врач) 1 раз в месяц
• Врач-нефролог 1 раз в 2-3 месяца
• Врач-стоматолог 1 раз в 6 месяцев
• Врач-окулист 1 раз в год
• Врач-оториноларинголог 1 раз в год
• Врач-генетик при необходимости (при тубулопатиях и
гломерулонефритах в составе генетического синдрома).
Клинические рекомендации «Хроническая болезнь почек» проект, 2022
94.
Диспансерное наблюдение - пожизненноеЛабораторные исследования:
общий (клинический) анализ мочи (1 раз в месяц и по показаниям);
анализ крови биохимический общетерапевтический (1 раз в 3 месяца и
по показаниям);
кислотно-щелочное состояние и газы крови (1 раз в 3 месяца и по
показаниям)
паратиреоидный гормон в сыворотке крови (1 раз в 3 месяца и по
показаниям)
витамин Д (1 раз в 3-6 месяцев)
гормоны щитовидной железы (1 раз в 3-6 месяцев и по показаниям)
инсулиноподобный фактор роста-1 (при задержке роста и терапией
рекомбинантным гормоном роста)
• ультразвуковое исследование органов мочевой системы
(Ультразвуковое исследование почек, Ультразвуковое исследование
мочеточников, Ультразвуковое исследование мочевого пузыря) (1 раз
в 6 мес. и по показаниям);
• СМАД, ЭКГ, ЭхоКГ – 1 раз в 6-12 мес или чаще, по показаниям
150
Клинические рекомендации «Хроническая болезнь почек» проект, 2022









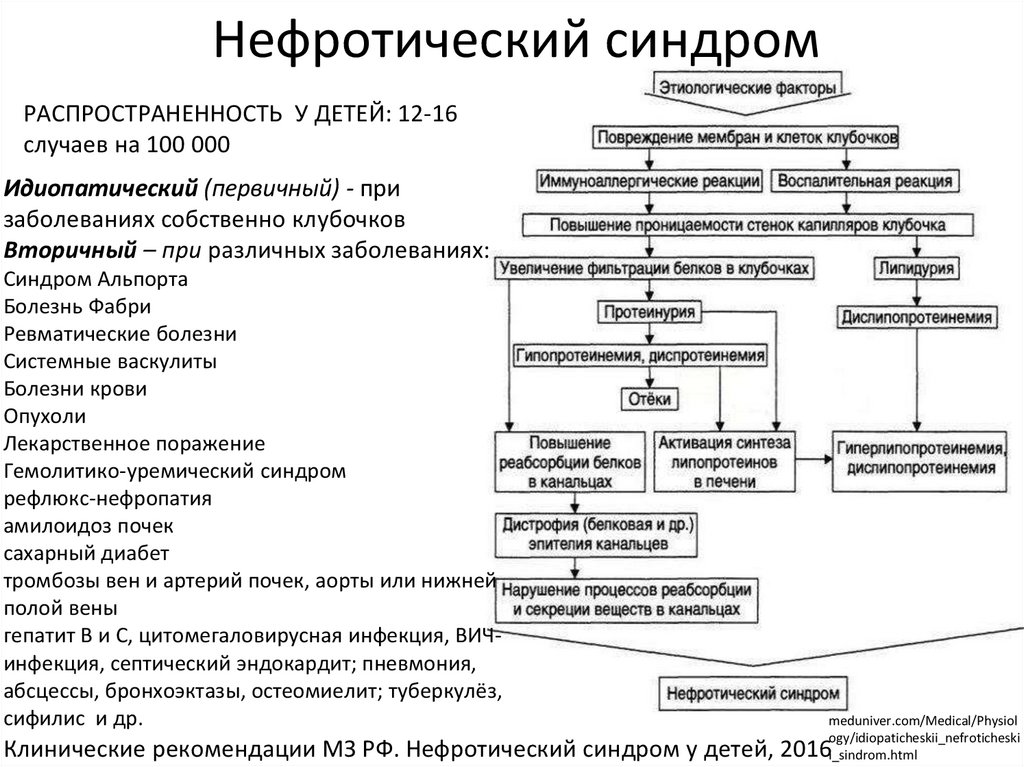
































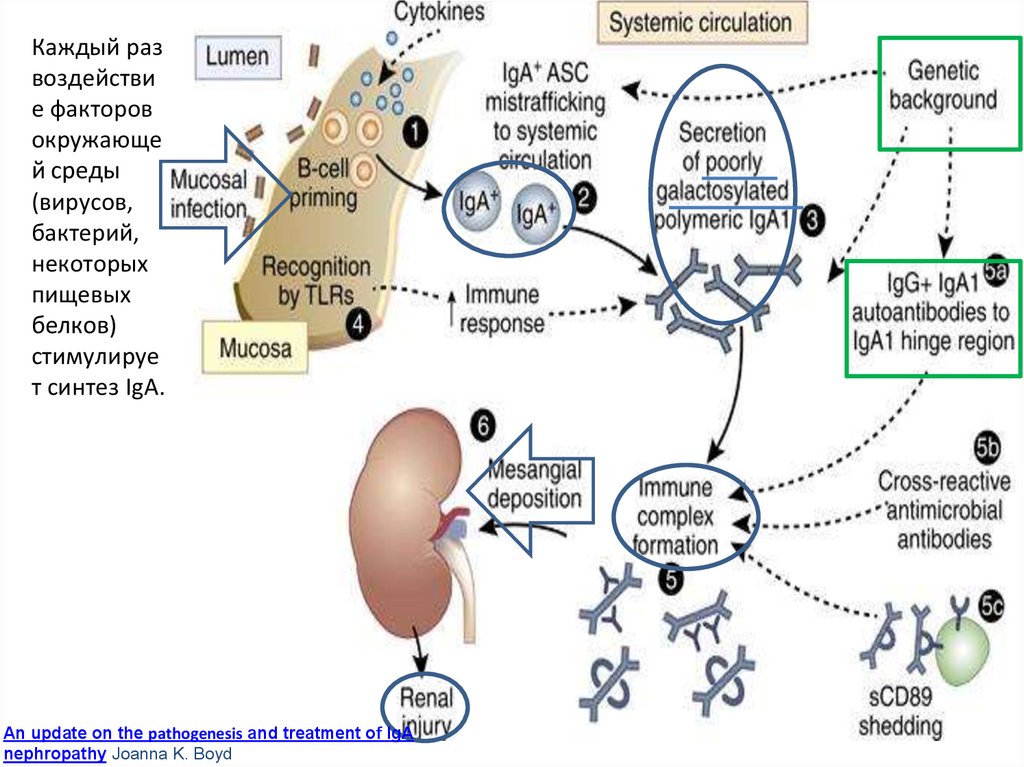



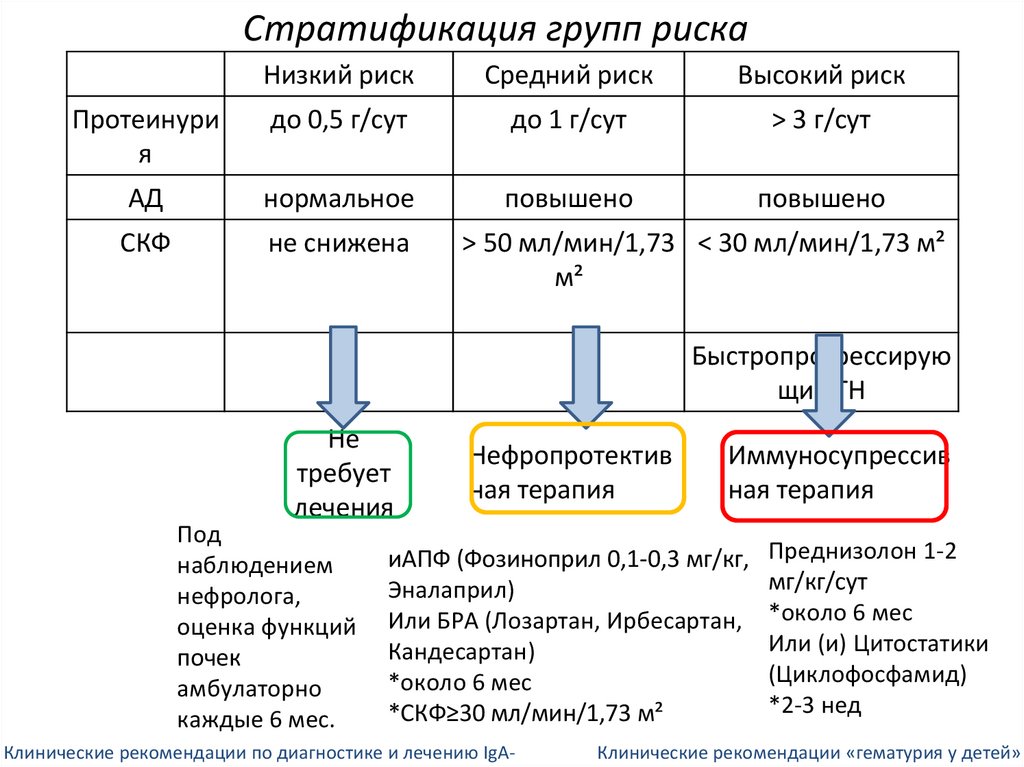














































 Медицина
Медицина