Похожие презентации:
Дисбиозы влагалища. Инфекционно-воспалительные заболевания влагалища и вульвы
1.
Дисбиозы влагалища.Инфекционновоспалительные
заболевания влагалища и
вульвы.
Профессор Новиков Евгений Иванович
Санкт-Петербург
2013
2.
Особенности дисбиозов инфекционновоспалительных заболеваний влагалищаи шейки матки:
• Высокая частота встречаемости у женщин
(более 50%);
• Преобладание хронического
рецидивирующего течения;
• Частые осложнения, приводящие к нарушению
репродуктивного здоровья (невынашивание,
бесплодие и др.);
• Трудности диагностики и лечения, особенно у
беременных.
Общая характеристика
3.
Топографическая анатомия органовмалого таза женщины
Влагалище располагается
между мочеиспускательным
каналом, мочевым пузырем и
прямой кишкой
4.
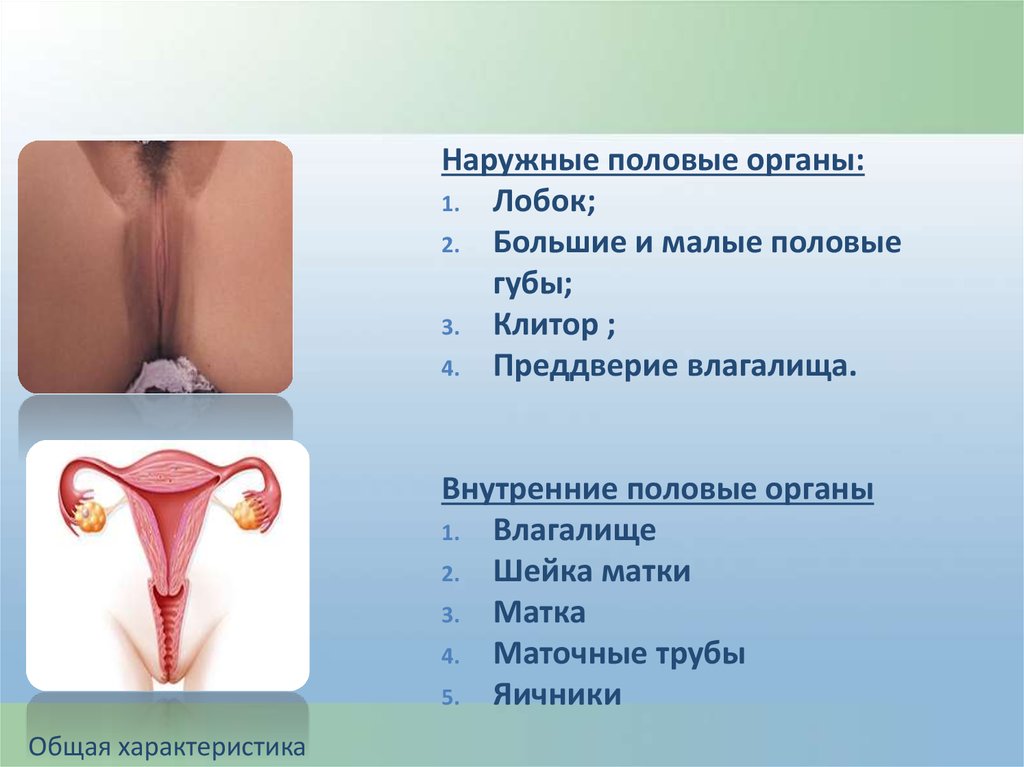
Наружные половые органы:1. Лобок;
2. Большие и малые половые
губы;
3. Клитор ;
4. Преддверие влагалища.
Внутренние половые органы
1. Влагалище
2. Шейка матки
3. Матка
4. Маточные трубы
5. Яичники
Общая характеристика
5.
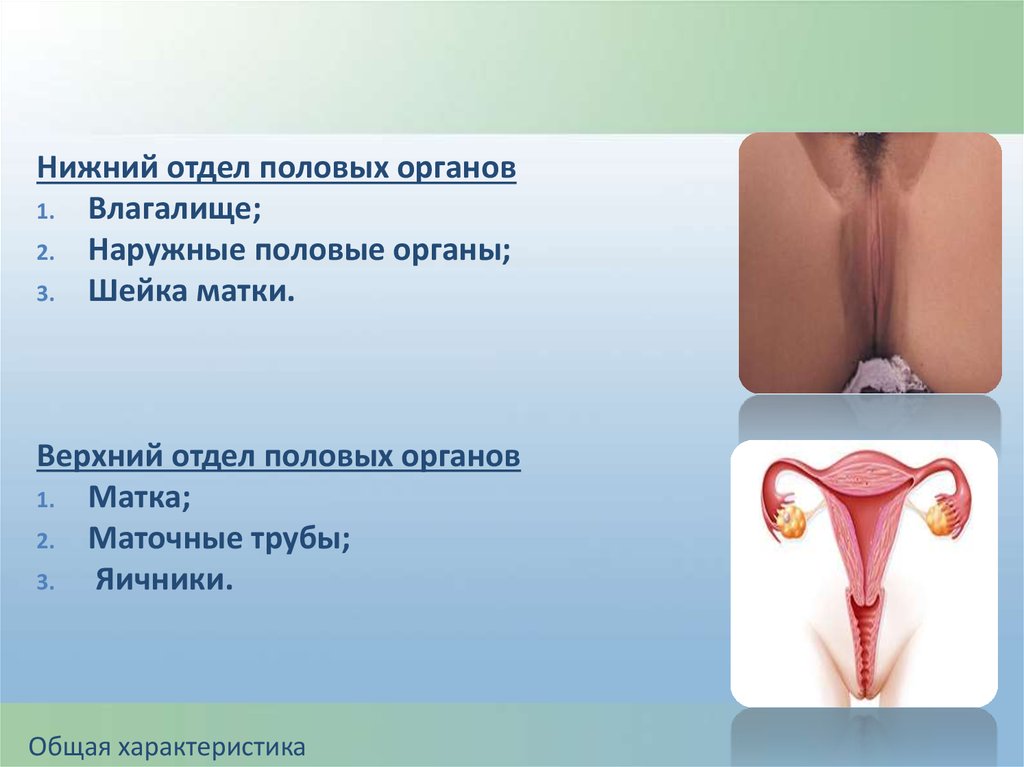
Нижний отдел половых органов1. Влагалище;
2. Наружные половые органы;
3. Шейка матки.
Верхний отдел половых органов
1. Матка;
2. Маточные трубы;
3.
Яичники.
Общая характеристика
6.
Строение слизистой оболочкивлагалища
Эпителий влагалища -
плоский многослойный
неороговевающий ;
Богат гликогеном.
Строение
влагалищного
эпителия
7.
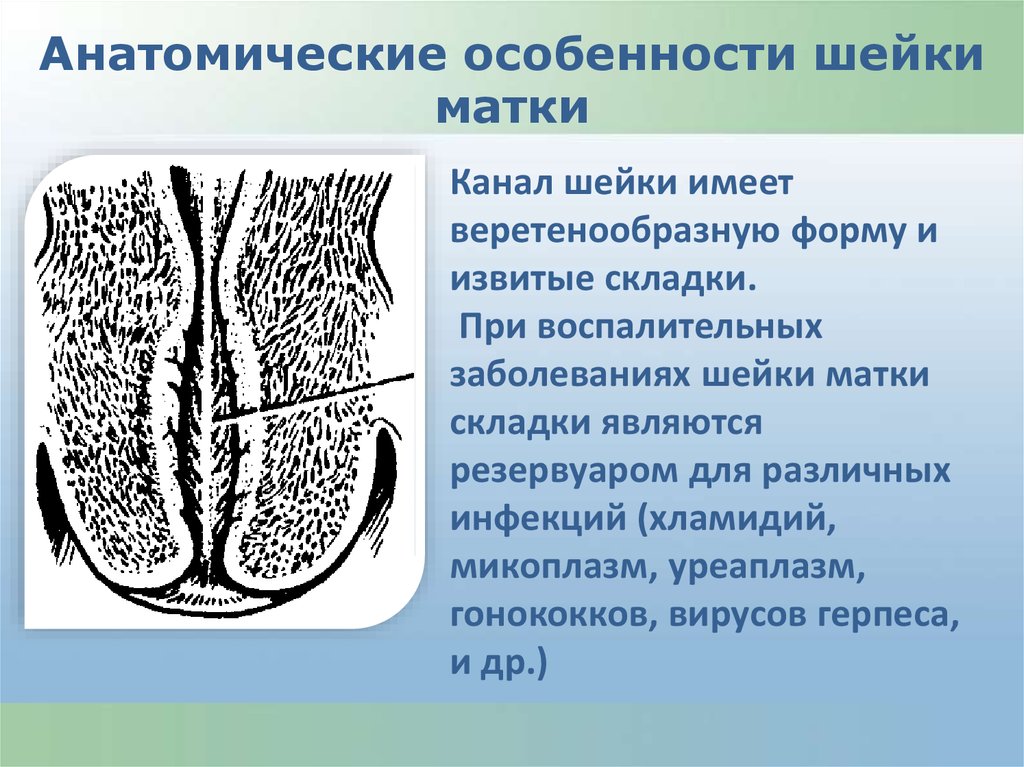
Анатомические особенности шейкиматки
Канал шейки имеет
веретенообразную форму и
извитые складки.
При воспалительных
заболеваниях шейки матки
складки являются
резервуаром для различных
инфекций (хламидий,
микоплазм, уреаплазм,
гонококков, вирусов герпеса,
и др.)
8.
Нормальная вагинальная экосистема1) 109-11 Lactobacillus sp. /мл влагалищной жидкости;
2) Анаэробы: аэробы = 3:1 - 10:1;
3) Gardnerella vaginalis 5% - 60%;
4) Mobiluncus sp. < 5%;
5) Mycoplasma hominis у 15% - 65% сексуально
активных женщин.
9.
Факторы сохранения экосистемы1) Иммунные ;
2) Обменные;
3) Эндокринные;
4) Экзогенные.
10.
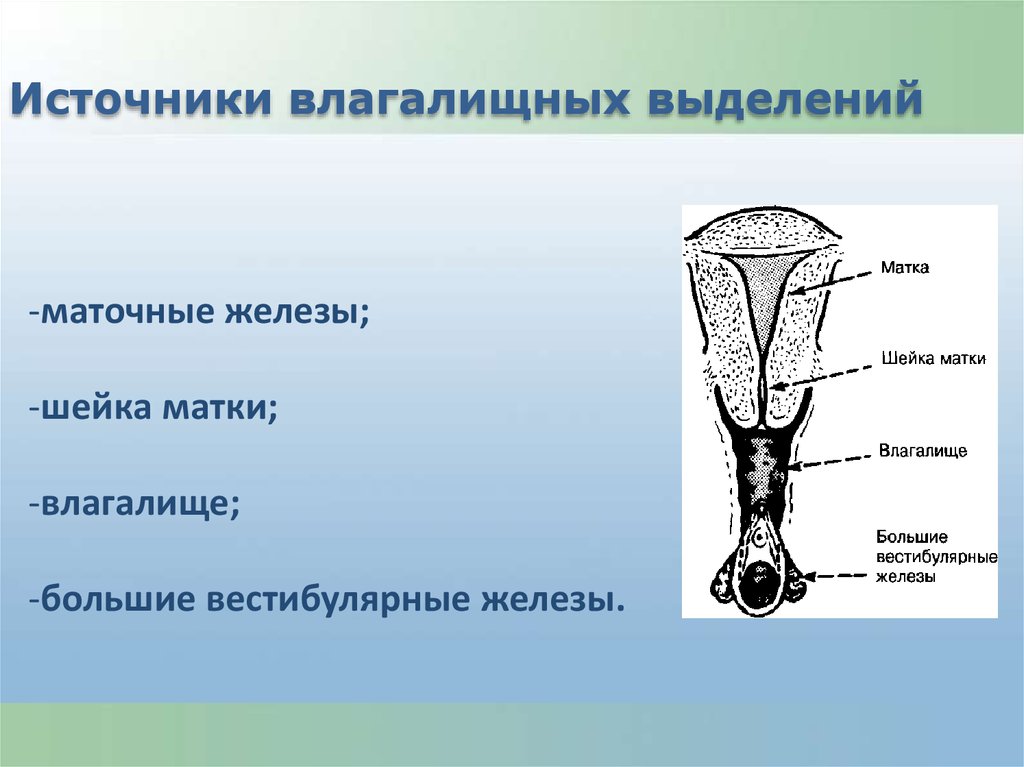
Источники влагалищных выделений-маточные железы;
-шейка матки;
-влагалище;
-большие вестибулярные железы.
11.
Нормальные вагинальные выделения- гомогенные;
- без запаха;
- светлые или белые;
- рН = 3,7 - 4,5.
12.
Классификация биоценозов влагалища1) нормоценоз;
2) промежуточный тип;
3) дисбиоз влагалища;
4) вагинит.
13.
НормоценозНормоценоз характеризуется:
доминированием лактобактерий,
отсутствием грамотрицательной микрофлоры,
спор, мицелия, псевдогифов,
наличием единичных лейкоцитов и «чистых»
эпителиальных клеток соответственно фазе
менструального цикла.
14.
Промежуточный типПромежуточный тип характеризуется:
умеренным или сниженным количеством
лактобактерий, наличием единичных
грамположительных кокков,
грамотрицательных палочек. В небольшом
количестве обнаруживаются лейкоциты (до
10-15 в поле зрения);
часто наблюдается у здоровых женщин.
15.
Дисбиоз влагалищаДисбиоз влагалища характеризуется:
незначительным количеством или полным
отсутствием лактобактерий;
обильной полиморфной грамотрицательной
палочковой и кокковой микрофлорой;
наличием «ключевых клеток»;
количество лейкоцитов вариабельно,
отсутствие или незавершенность фагоцитоза;
бактериальный вагиноз.
16.
ВагинитВагинит характеризуется:
большое количество лейкоцитов, макрофагов,
эпителиальных клеток;
выраженный фагоцитоз - неспецифический
вагинит.
При обнаружении:
гонококов – гонорея,
трихомонад – трихомониаз,
мицелия, псевдогифов, спор –
микотический вагинит
17.
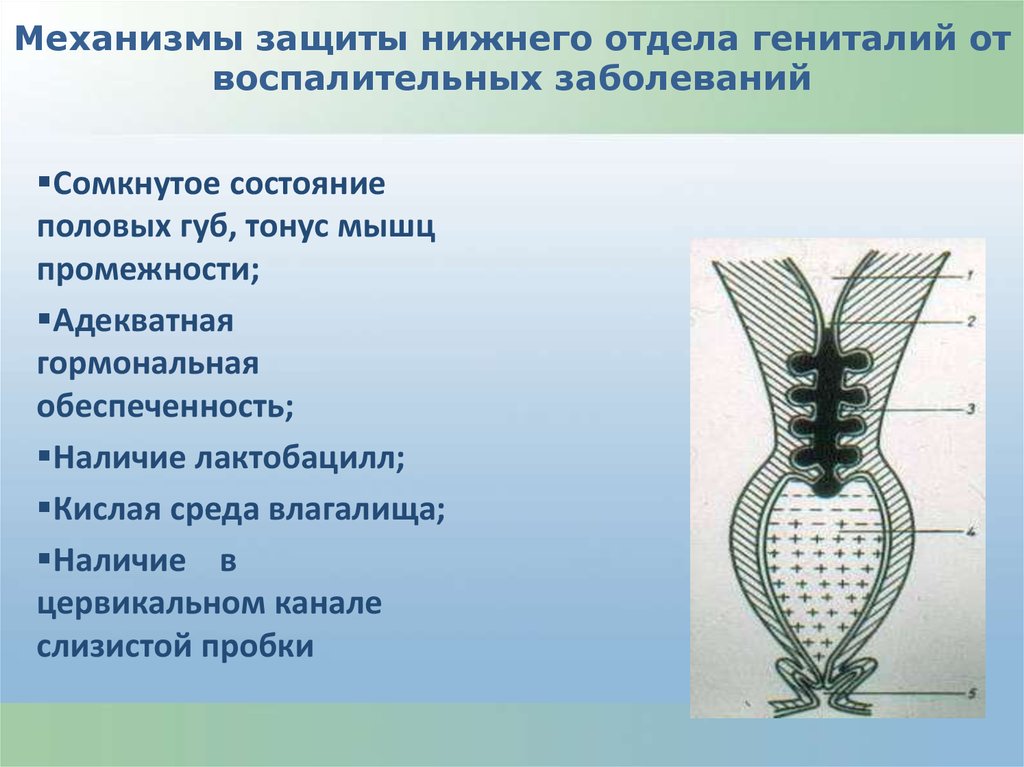
Механизмы защиты нижнего отдела гениталий отвоспалительных заболеваний
Сомкнутое состояние
половых губ, тонус мышц
промежности;
Адекватная
гормональная
обеспеченность;
Наличие лактобацилл;
Кислая среда влагалища;
Наличие в
цервикальном канале
слизистой пробки
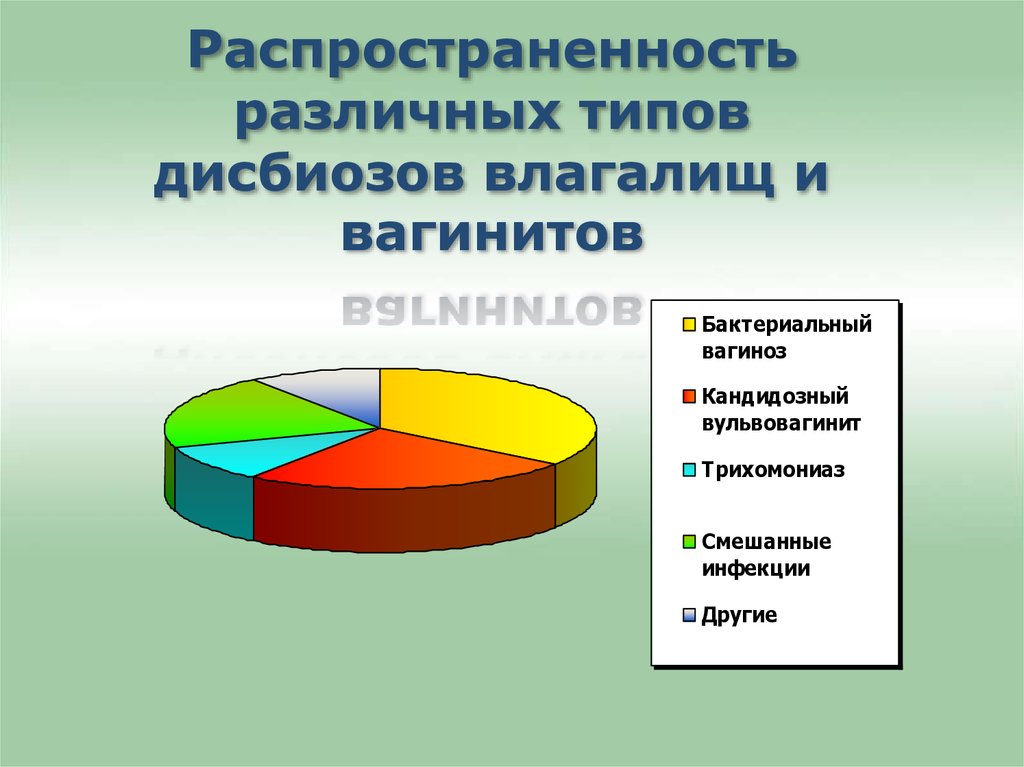
18.
Распространенностьразличных типов
дисбиозов влагалищ и
вагинитов
Бактериальный
вагиноз
Кандидозный
вульвовагинит
Трихомониаз
Смешанные
инфекции
Другие
19.
Дисбиозы влагалища.20.
Факторы развития дисбиозовЭндогенные
• Возрастные гормональные
изменения;
• Нарушение в системе
местного иммунитета;
• Снижение количества H2O2продуцирующих
лактобацилл в содержимом
влагалища;
• Нарушение системы ЖКТ.
Экзогенные
• Антибиотикотерапия;
• Спермициды.
• Лучевая терапия;
• Нарушение личной
гигиены;
• Инородные тела во
влагалище, в матке;
• Спермициды.
21.
Бактериальныйвагиноз
(БВ)
22.
Бактериальный вагиноз- невоспалительный синдром,
который характеризуется
количественным снижением
или полным исчезновением
лактобактерий и резким
увеличением условнопатогенных микрооганизмов.
Бактериальный вагиноз
23.
Клиническая картина1. Обильные беловато-серые
выделения из половых
путей;
2. По консистенции
выделения липкие и
тягучие.
3. Наличие пузырьков газа;
4. Неприятный «рыбный»
запах;
5. Диспареуния
( болезненность во время
половых контактов).
Бактериальный вагиноз
24.
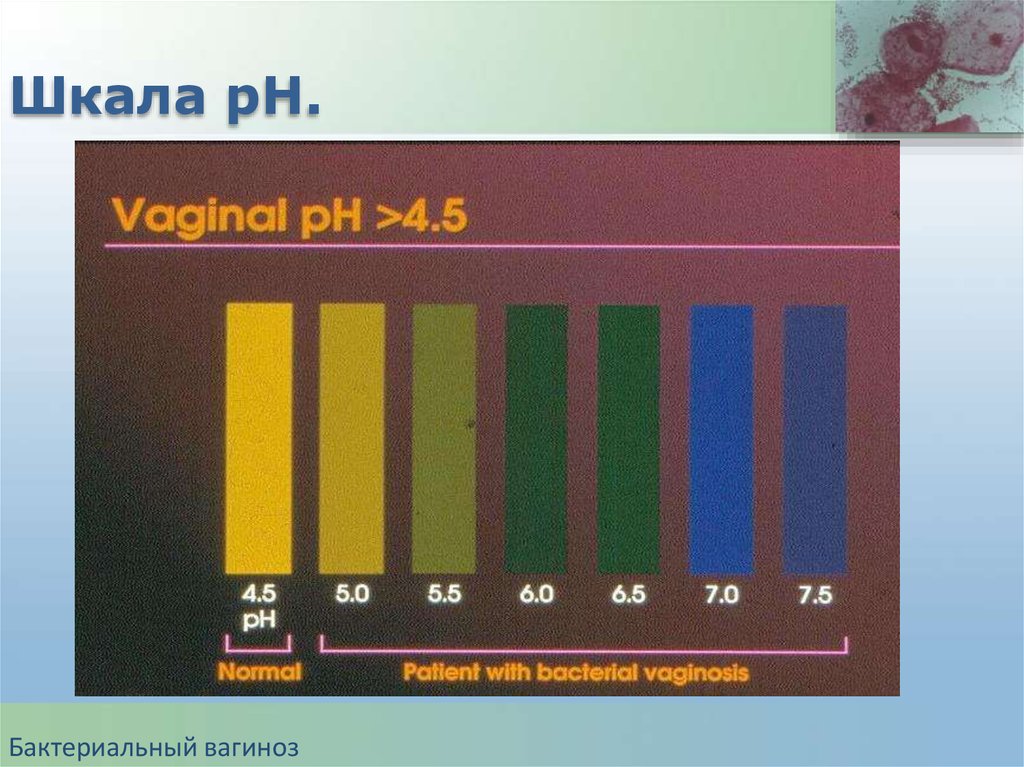
Диагностические критерии БВ( критерии Amsel).
1) Специфические вагинальные выделения;
2) Обнаружение «ключевых» клеток;
3) pH влагалищного содержимого > 4,5;
4) Положительный аминовый тест
( появление «рыбного» запаха при
добавлении 10% KOH к влагалищным
выделениям).
Бактериальный вагиноз
25.
Шкала рН.Бактериальный вагиноз
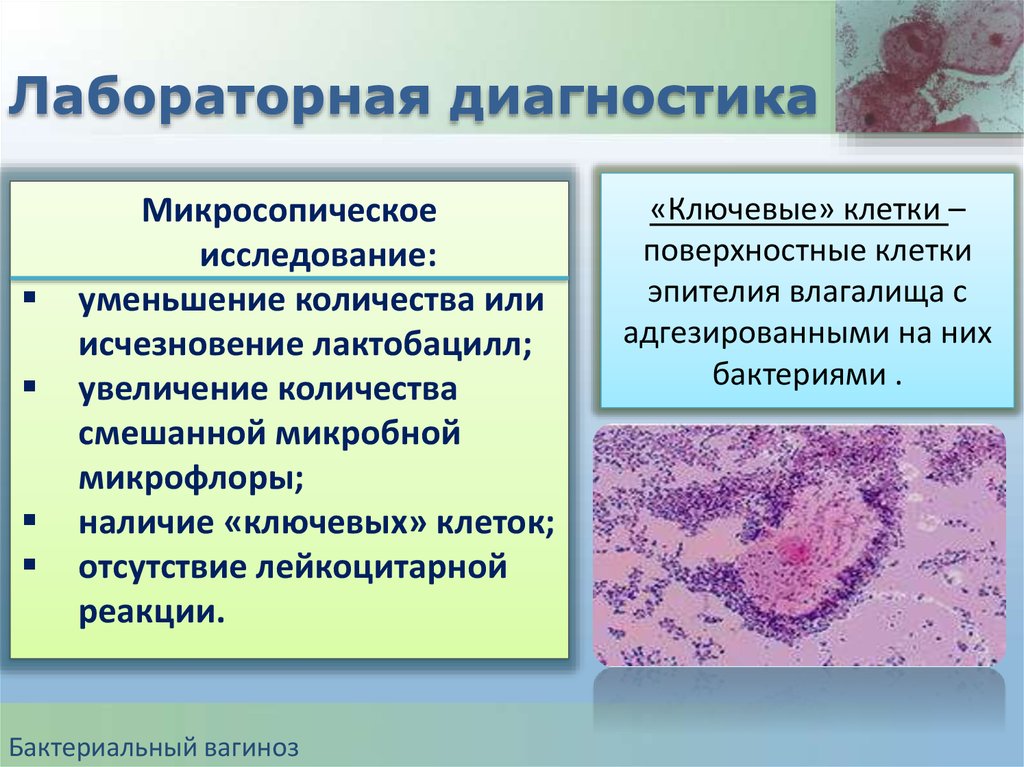
26.
Лабораторная диагностикаМикросопическое
исследование:
уменьшение количества или
исчезновение лактобацилл;
увеличение количества
смешанной микробной
микрофлоры;
наличие «ключевых» клеток;
отсутствие лейкоцитарной
реакции.
Бактериальный вагиноз
«Ключевые» клетки –
поверхностные клетки
эпителия влагалища с
адгезированными на них
бактериями .
27.
ЛечениеСистемное
Местное
Орнидазол 500 мг внутрь 2 Метронидазол гель 0,75 %
5,0 г (разовая доза)
раза в сутки в течение 7
интравагинально 1 раз в сутки
дней.
(на ночь) в течение 5 дней;
Клиндамицин крем 2% 5,0
интравагинально 1 раз в сутки
в течение 7 дней;
Вагинальные свечи
лактобактерин 1 раз в сутки в
течение 10 дней.
Бактериальный вагиноз
28.
Вагинальныйкандидоз
(ВК)
29.
Вагинальный кандидоз- инфекционное
поражение нижнего
отдела гениталий,
вызванное
дрожжеподобными
грибами рода
Candida.
Вагинальный кандидоз
30.
Классификация1. Острый - длительность заболевания
до 2 месяцев;
2. Хронический (рецидивирующий) длительность заболевания более 2
месяцев;
3. Кондидоносительство.
Вагинальный кандидоз
31.
Клиническая картина1. Творожистые
выделения
из половых
путей;
2. Зуд;
3. Жжение.
Вагинальный кандидоз
32.
Диагностика1. Осмотр влагалища
и шейки матки в
зеркалах;
2. Микроскопическое
исследование;
3. Кольпоскопия.
Вагинальный кандидоз
33.
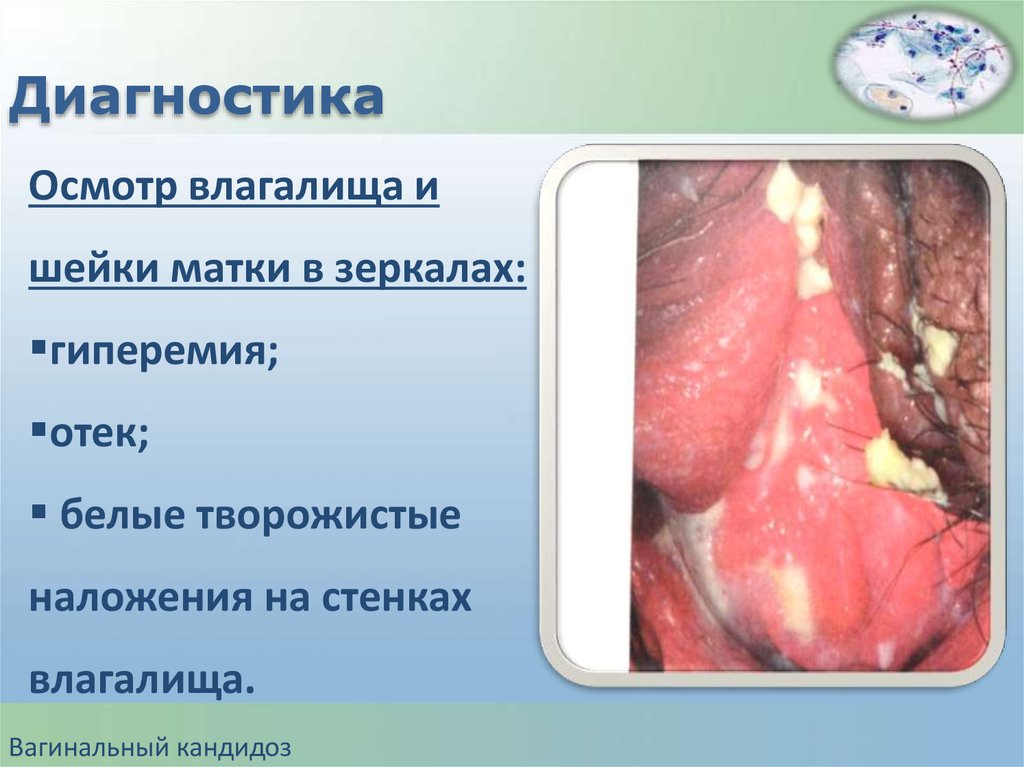
ДиагностикаОсмотр влагалища и
шейки матки в зеркалах:
гиперемия;
отек;
белые творожистые
наложения на стенках
влагалища.
Вагинальный кандидоз
34.
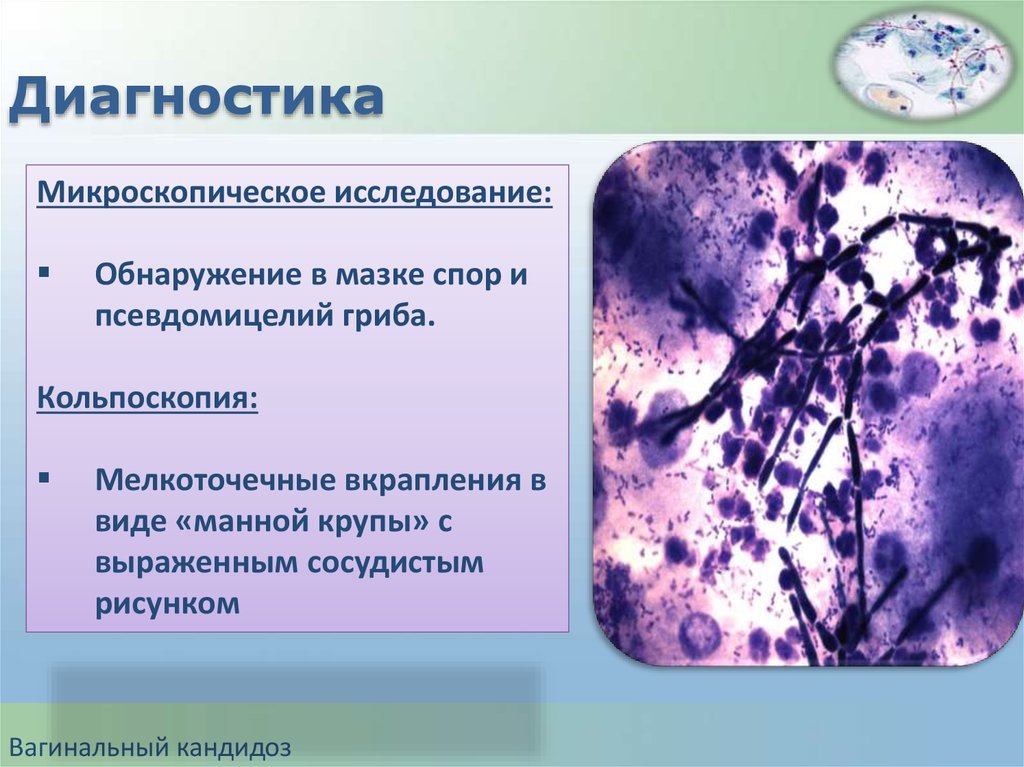
ДиагностикаМикроскопическое исследование:
Обнаружение в мазке спор и
псевдомицелий гриба.
Кольпоскопия:
Мелкоточечные вкрапления в
виде «манной крупы» с
выраженным сосудистым
рисунком
Вагинальный кандидоз
35.
Лечениеобщее
Флуконазол 150 мг
Еженедельно курсами 1
раз в неделю
Вагинальный кандидоз
местное
Мази:
Нистатиновая;
Клотримазол;
Миконазол.
Свечи вагинальные:
Тержинан;
Ливарол.
Способ применения интравагинально в
течение 14 дней.
36.
Классификация вагинитовЧасто встречающиеся:
•неспецифический вагинит;
•трихомониаз.
•гоноккоковый вагинит
Реже встречающиеся:
•аллергический/гиперчувствительный
вульвовагинит;
•вульвовагинальные симптомы
генитального герпеса;
•атрофический вагинит;
•цитолитический вагинит.
37.
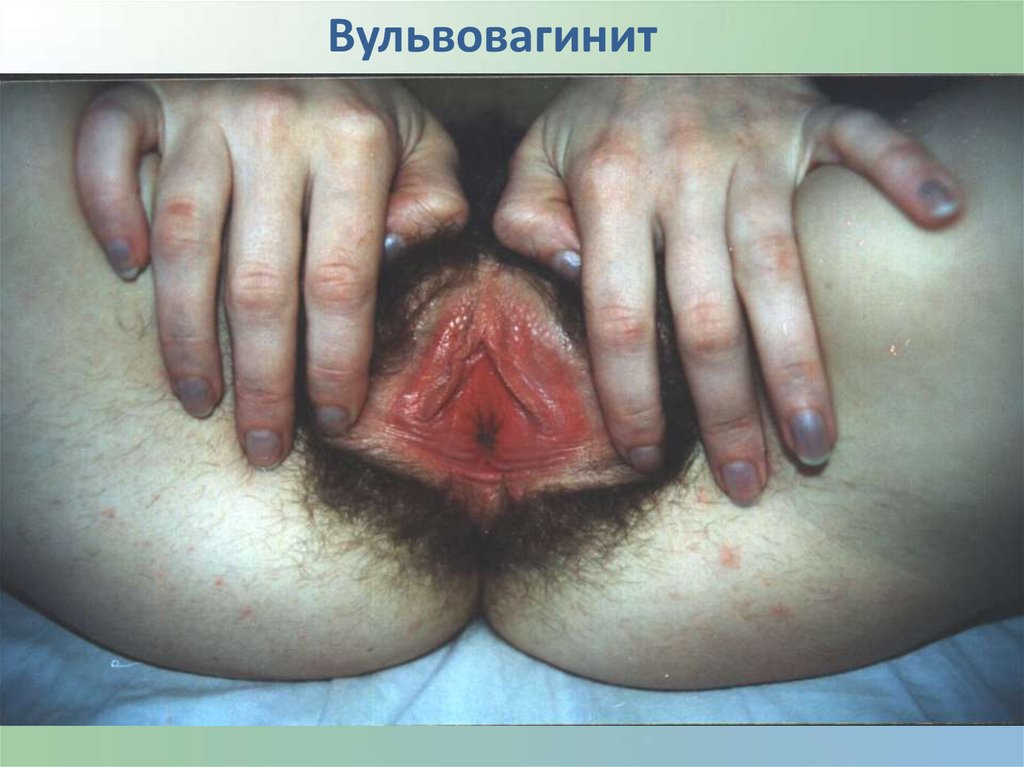
Вульвовагинит38.
Клиническая картина вагинитов1. Патологические бели;
2. Зуд во влагалище и наружных
половых органов;
3. Жжение вовремя
мочеиспускания;
4. Диспареуния
( болезненность во время
полового акта).
5. Гиперемия и отек стенки
влагалища.
Общая характеристика
39.
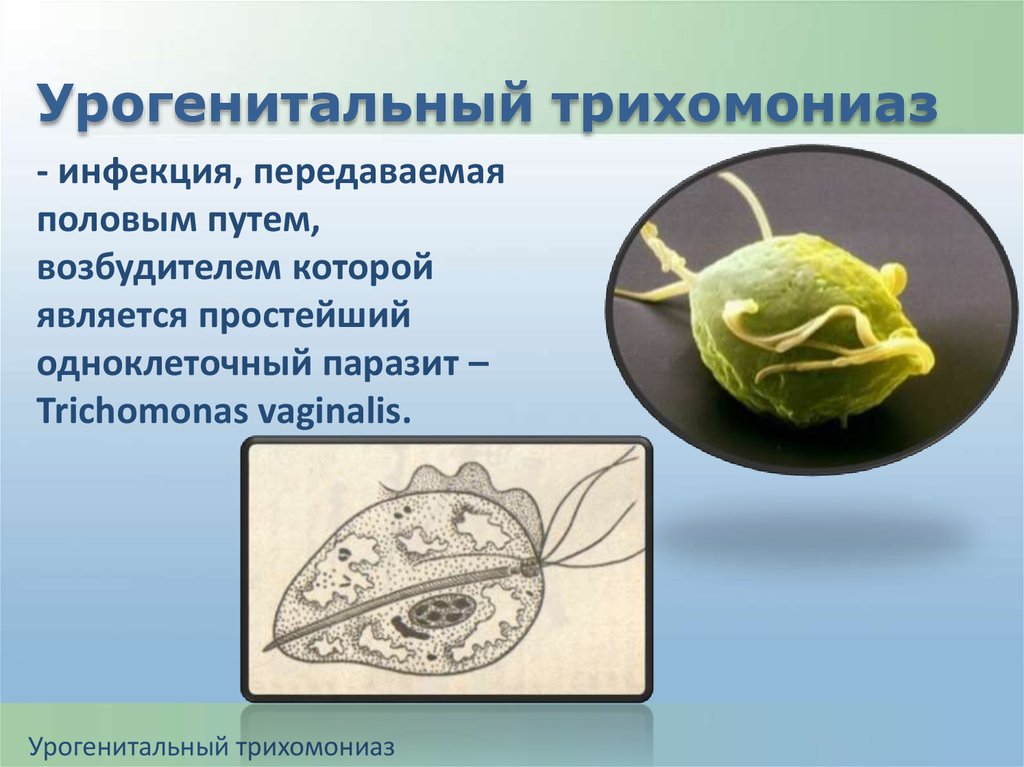
Урогенитальный трихомониаз- инфекция, передаваемая
половым путем,
возбудителем которой
является простейший
одноклеточный паразит –
Trichomonas vaginalis.
Урогенитальный трихомониаз
40.
Трихомонады.Урогенитальный трихомониаз
41.
Классификация1. Острый – давность
заболевания до 2
месяцев;
2. Хронический (торпидное
течение) – свыше 2
месяцев;
3. Трихомонадоносительство
– отсутствие симптомов
заболевания при наличии
трихомонад в мазке.
Урогенитальный трихомониаз
42.
ЛечениеСистемное
1. Метронидазол 500 мг
внутрь 2 раза в сутки в
течение 7 дней
2. Лечение всех форм
заболевания, включая
трихомонадоносительство
Урогенитальный трихомониаз
Местное
Метронидазол гель
0,75% 5 г интравагинально
на ночь в течение 5 дней;
Крем канестен 2%
интравагинально в
течение 7 дней.
43.
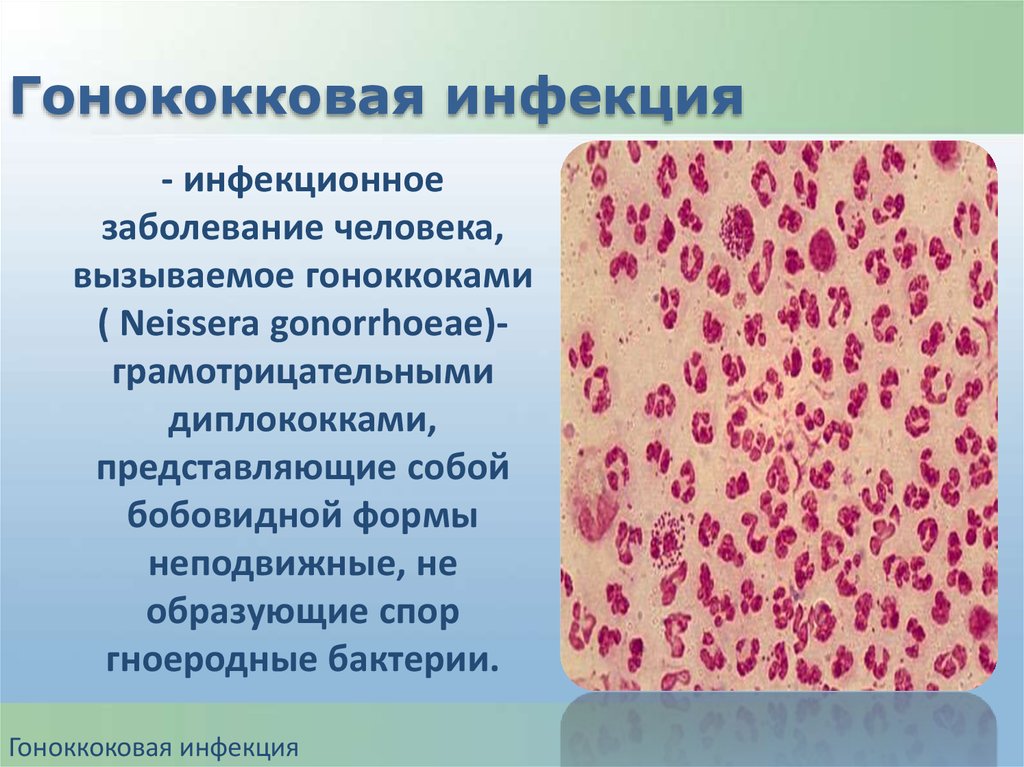
Гонококковая инфекция- инфекционное
заболевание человека,
вызываемое гоноккоками
( Neissera gonorrhoeae)грамотрицательными
диплококками,
представляющие собой
бобовидной формы
неподвижные, не
образующие спор
гноеродные бактерии.
Гоноккоковая инфекция
44.
КлассификацияПо фазам течения
По клиническим формам
1. Острая – не более 1. Бартолинит, вагинит;
2 недель;
2. Цервицит;
2. Подострая – 2-8
недель;
3. Сальпингоофорит;
3. Хроническая –
более 2 месяцев.
Гонококковая инфекция
4. Пельвиоперитонит.
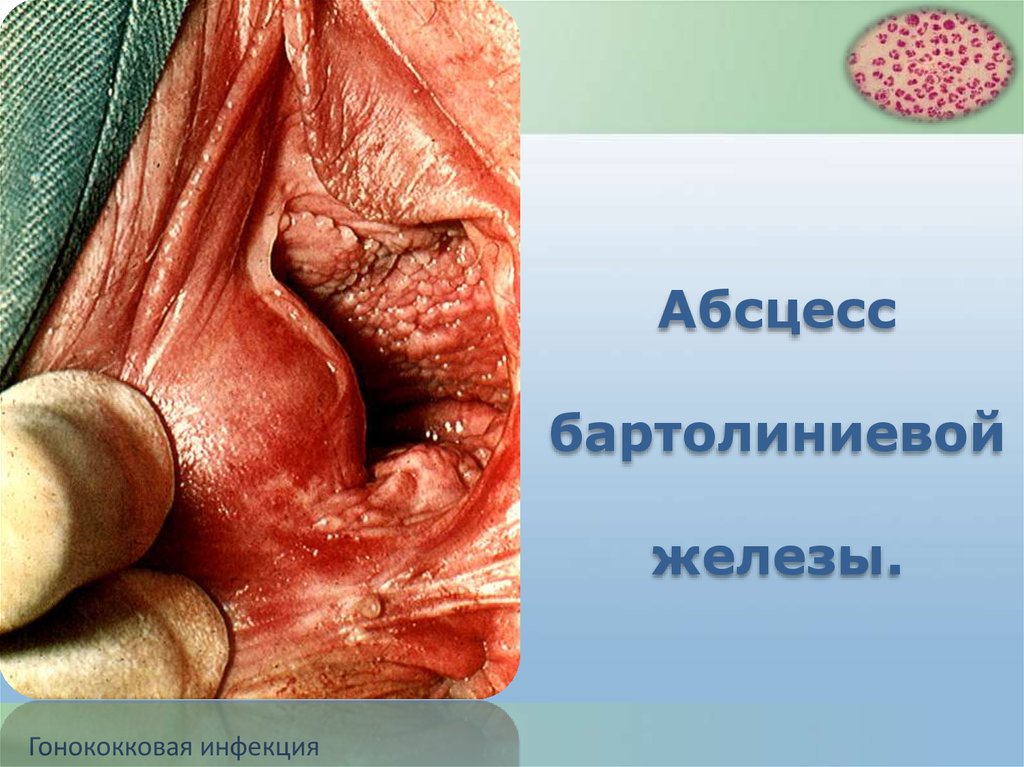
45.
Абсцессбартолиниевой
железы.
Гонококковая инфекция
46.
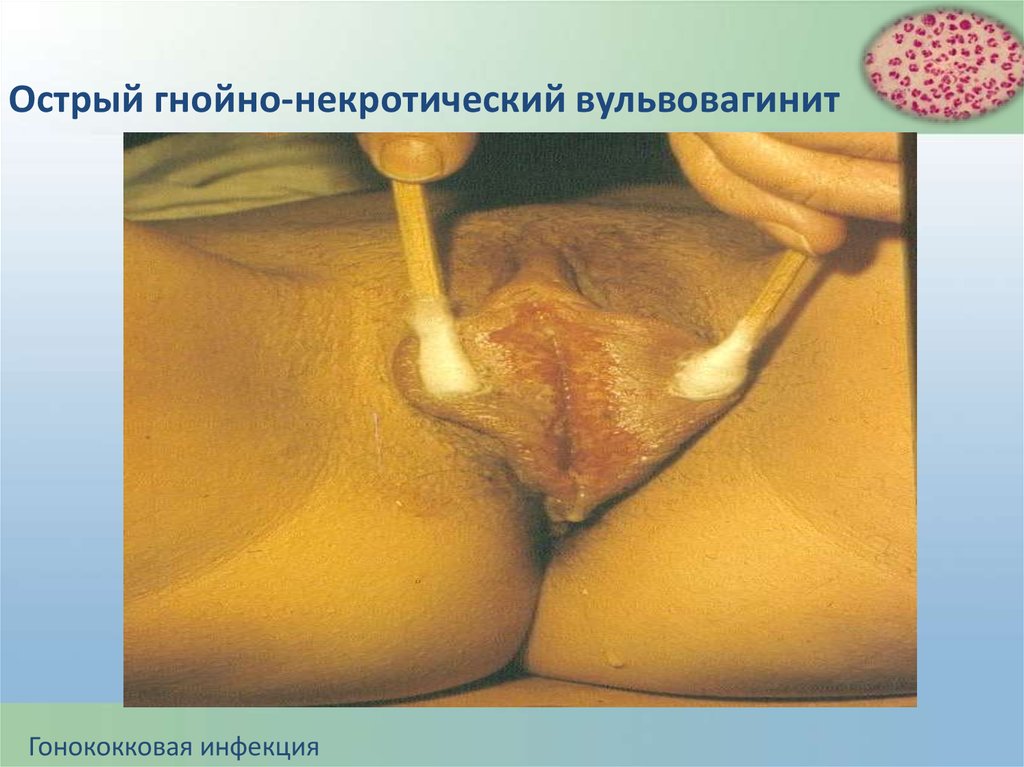
Острый гнойно-некротический вульвовагинитГонококковая инфекция
47.
ЛечениеЦефтриаксон 250 мг 2 р/д
внутримышечно
цефиксим 400 мг внутрь 2 р/д в
течении недели.
Гонококковая инфекция
48.
Цервицит — воспаление шейки матки, включающее воспалениеслизистой оболочки влагалищной части шейки матки
(экзоцервицит) и воспаление слизистой цервикального канала
шейки матки (эндоцервицит).
Общая характеристика
49.
Классификацияпо этиологии
по
клиническому
течению
Общая характеристика
50.
По этиологииВирусная инфекция:
цитомегаловирус;
вирус папилломы человека;
герпес( I и II типа);
Бактериальная инфекция:
уреаплазма
гонококк
микоплазма
Промежуточные микроорганизмы:
хламидии.
Общая характеристика
51.
По клиническому течению• острая форма;
• подострая форма;
• хроническая форма;
Общая характеристика
52.
ДиагностикаКлиническая
Лабораторная
1) жалобы;
2) анамнез заболевания.
1) микробиологический
метод:
бактериоскопия;
культуральный метод;
2) ПЦР .
Инструментальная 1) кольпоскопия;
2) УЗИ.
Общая характеристика
53.
Лабораторная диагностика1.Микробиологический
метод:
Бактериоскопия
- исследование бактерий
при помощи микроскопа.
Культуральный метод
- посев микроорганизмов
на питательные среды
2.ПЦР
-определение фрагментов
генома бактерий, вирусов,
простейших.
Общая характеристика
54.
Инструментальная диагностикаКольпоскопия метод
исследования
слизистой
оболочки
влагалищной части
шейки матки с
помощью
оптического
прибора —
кольпоскопа.
Общая характеристика ИППП
55.
Общие принципы лечения ИППП:1. Этиологическая общая и местная
терапия;
2. При ИППП лечение обоих половых
партнеров;
3. Соблюдение критериев излеченности.
Общая характеристика
56.
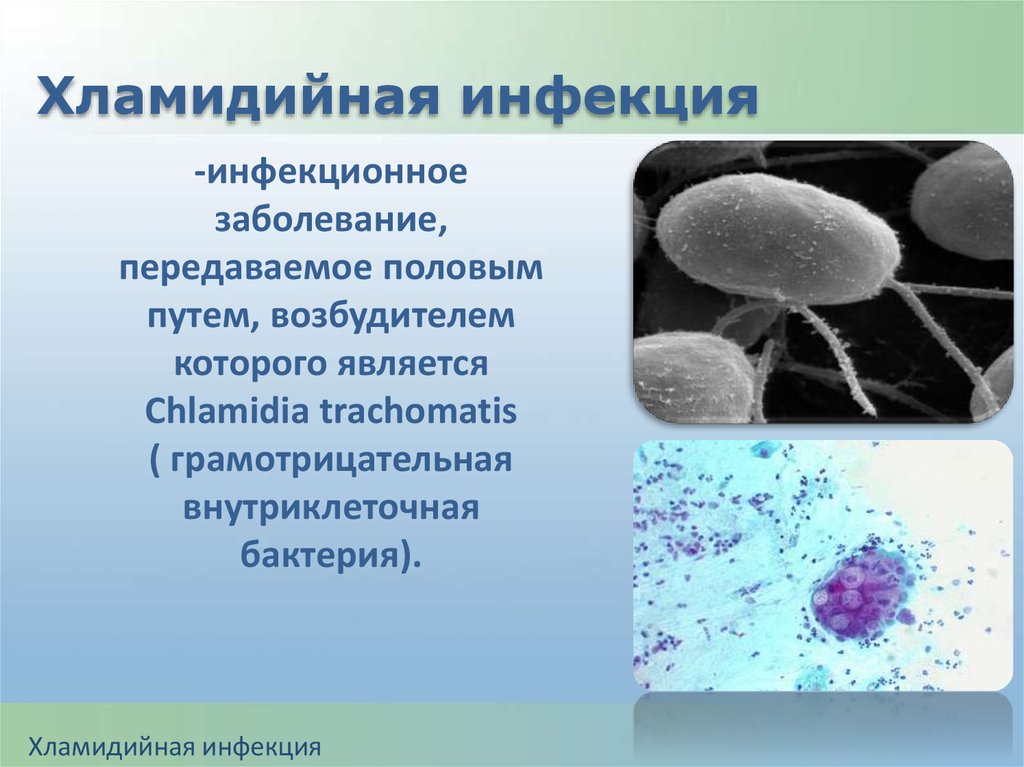
Хламидийная инфекция-инфекционное
заболевание,
передаваемое половым
путем, возбудителем
которого является
Chlamidia trachomatis
( грамотрицательная
внутриклеточная
бактерия).
Хламидийная инфекция
57.
Классификация1. Острый (неосложненный)
нижнего отдела женских
половых органов
2. Хронический
(осложненный) – верхнего
отдела женских половых
органов
3. Системный (синдром
Рейтера) – поражение
суставов, конъюнктивы,
уретры и т.д.
Хламидийная инфекция
58.
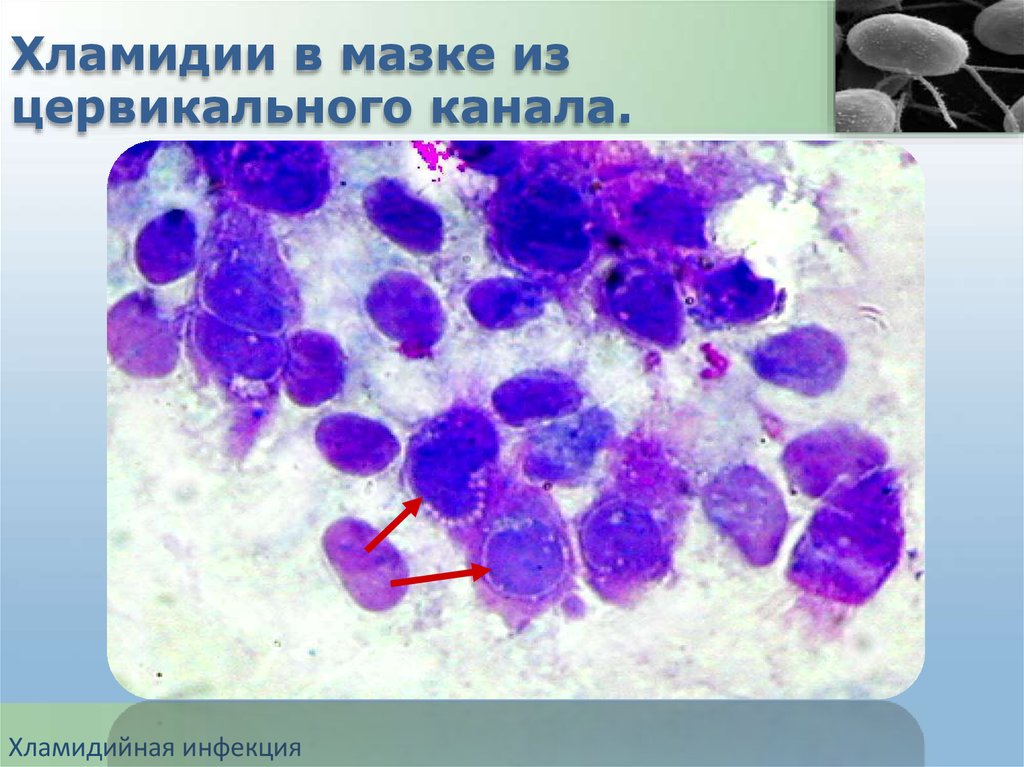
Хламидии в мазке изцервикального канала.
Хламидийная инфекция
59.
ЛечениеСистемное
Джозамицин 500 мг
внутрь 3 раза в сутки в
течение 14-20 дней
Доксициклин в комплексе
с эубиотиками и энзимами
Хламидийная инфекция
60.
Клинические формывульвитов.
61.
Этиология вульвитов1. Несоблюдение правил личной гигиены;
2. Механическое травмирование слизистой вульвы;
3. Раздражение и мацерация слизистой
выделениями из влагалища, цервикального канала
при имеющейся инфекции гениталий;
4. Гормональные и обменные нарушения в
организме;
5. Беспорядочные половые связи.
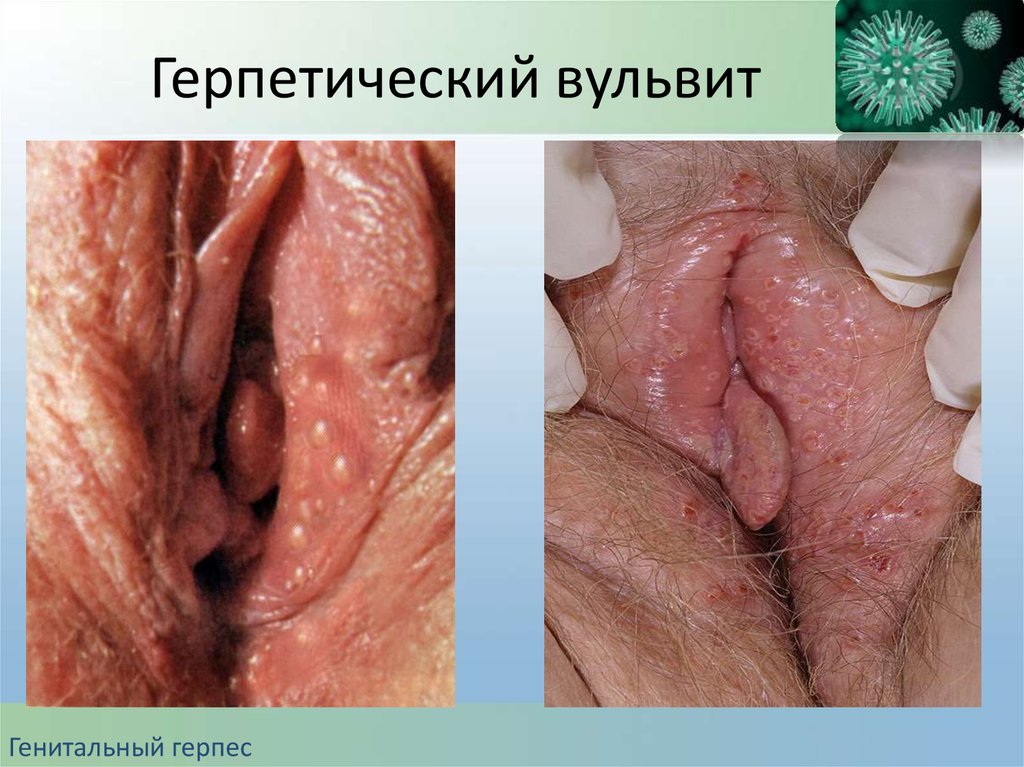
62. Герпетический вульвит
Генитальный герпес63.
Лечение1. Лечение необходимо
начинать как можно
раньше после
появления первых
симптомов
заболевания.
2. Ацикловир 200 мг
внутрь 5 раз в сутки в
течение 5-10 дней.
Генитальный герпес
64.
Аногенитальные бородавки- вирусное заболевание,
обусловленное вирусами
папилломы человека (ВПЧ)
и характеризующееся
появлением экзофитных
разрастаий на коже и
слизистых оболочках
наружных половых органов,
уретры, влагалища, шейки
матки , перианальной
области.
Аногенитальные (венерические ) бородавки
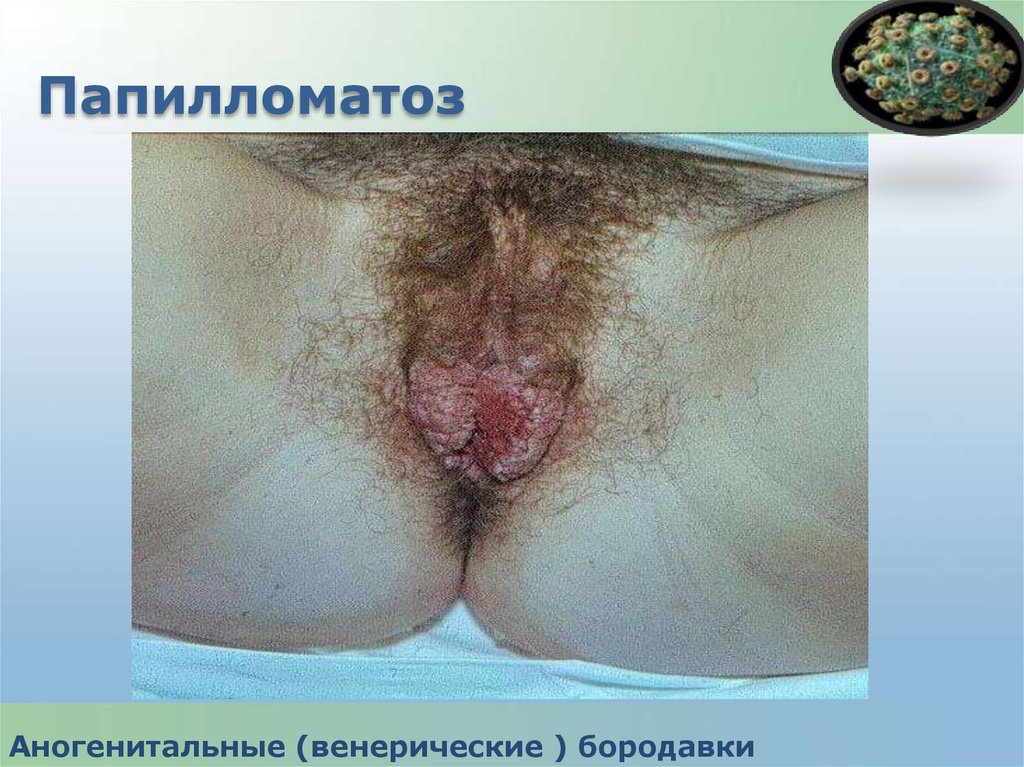
65.
ПапилломатозАногенитальные (венерические ) бородавки
66.
Папилломы.Аногенитальные (венерические ) бородавки
67.
КондилломатозАногенитальные (венерические ) бородавки
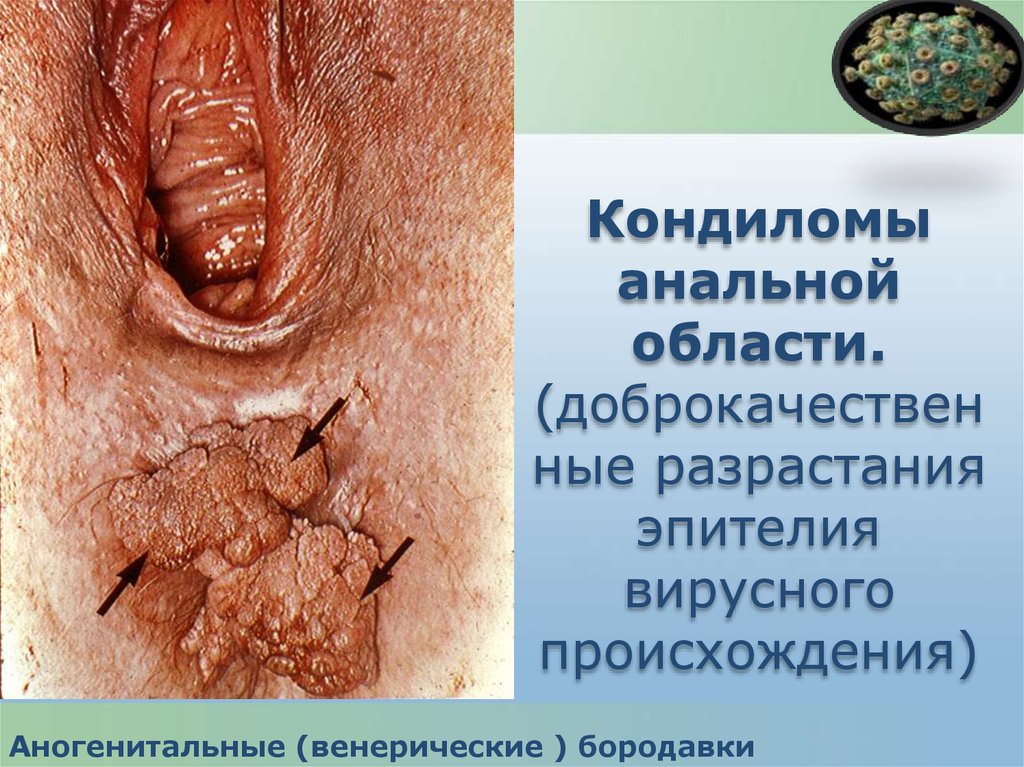
68.
Кондиломыанальной
области.
(доброкачествен
ные разрастания
эпителия
вирусного
происхождения)
Аногенитальные (венерические ) бородавки
69.
Критерии излеченности1. Гонорея - культуральное и микроскопическое
исследование после окраски по Граму через 14
дней после лечения и в дальнейшем в течении 2
месяцев ежемесячно.
2. Хламидийной и трихомонадной инфекции отсутствие
возбудителя
в
мазках
(ПЦР,
культуральный метод ) через 1 и 2 месяца после
лечения.
3. Отсутствие
клинических
и
лабораторных
проявлений в течение 2-3 месяцев.
70.
Спасибоза
внимание!















































 Медицина
Медицина








