Похожие презентации:
Диффузные болезни соединительной ткани: системная красная волчанка, узелковой периартериит, склеродермия,дерматомиозит
1. «АО» Медицинский Университет Астана
Диффузные болезни соединительной ткани:системная красная волчанка, узелковой
периартериит, склеродермия,дерматомиозит.
Этиология, патогенез, клиника, диагностика,
основные принципы лечения. Диспансерное
наблюдение и реабилитация.
ВЫПОЛНИЛА : Қойшыбаева А.С.
ПРОВЕРИЛА: Кусепова Д.А.
Астана 2016
Астана 2016
2. Диффузные болезни соединительной ткани:
Диффузные заболевания соединительной ткани (ДЗСТ), или коллагенозы (терминменее предпочтительный), — группа заболеваний, характеризующихся системным
иммуно воспалительным поражением соединительной ткани и ее производных.
Данное понятие является групповым, а не нозологическим, в связи с чем этим
термином не следует обозначать отдельные нозологические формы. ДЗСТ
объединяют достаточно большое число заболеваний, из которых основными
являются системная красная волчанка (СКВ), системная склеродермия (ССД),
дерматомиозит (ДМ); к этой группе заболеваний относят также ревматизм
(традиционно описываемый в разделе заболеваний сердечно-сосудистой системы). В
настоящее время доказано, что при ДЗСТ происходят глубокие нарушения
иммунного гомеостаза, выражающиеся в развитии аутоиммунных процессов, т.е.
реакции иммунной системы, сопровождающиеся появлением антител или
сенсибилизированных лимфоцитов, направленных против антигенов собственного
организма (аутоантигенов).
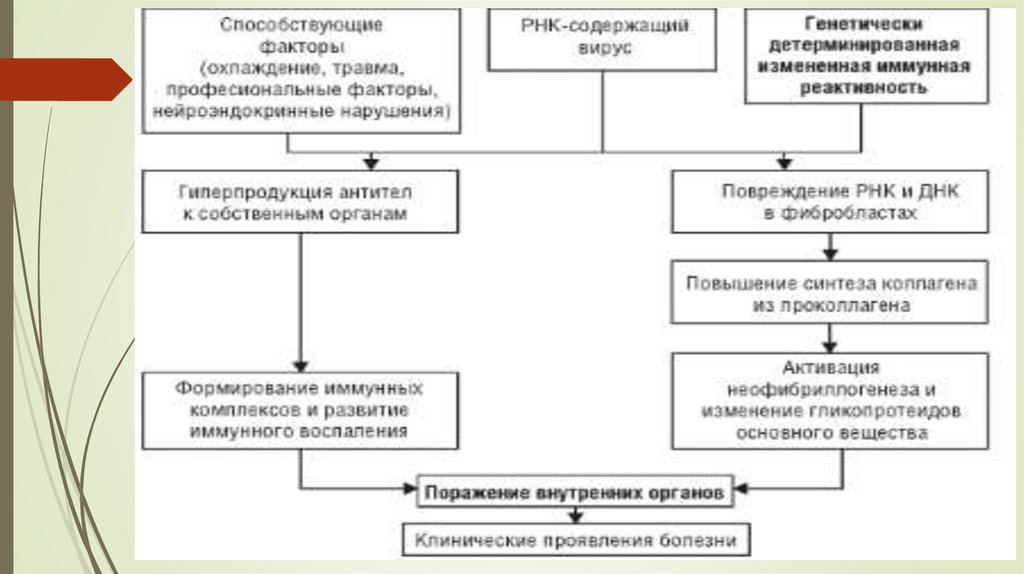
Основой аутоиммунной патологии является иммунорегуляторный дисбаланс,
выражающийся в угнетении супрессорной и увеличении «хелперной» активности Тлимфоцитов с последующей активацией В-лимфоцитов и гиперпродукцией
аутоантител самой различной специфичности.
3. Имеется ряд общих черт, объединяющих ДЗСТ:
• общность патогенеза — нарушение иммунного гомеостаза в виденеконтролируемой выработки аутоантител и образования иммунных комплексов
антиген — антитело, циркулирующих в крови и фиксирующихся в тканях с
последующим развитием тяжелой воспалительной реакции (особенно в
микроциркуляторном русле, почках, суставах и пр.);
сходство морфологических изменений (фибриноидное изменениеосновного
вещества соединительной ткани, васкулиты, лимфоидныеи плазмоклеточные
инфильтраты и пр.);
хроническое течение с периодами обострений и ремиссий;
обострение под влиянием неспецифических воздействий (инфекция, инсоляция,
вакцинация и др.);
многосистемность поражения (кожа, суставы, серозные оболочки,почки, сердце,
легкие);
лечебный эффект иммуносупрессорных средств (кортикостероиды,цитостатики).
4.
5. Системная красная волчанка
Системная красная волчанка - это хроническоевоспалительное аутоиммунное заболевание
неизвестной этиологии, с разнообразием
проявлений, течений и прогноза. Заболевание
характеризуется периодами относительной
ремиссии и обострения, которые могут вовлекать
любой орган или систему в различных комбинациях
При системной красной волчанке возможно
поражение практически всех органов и систем.
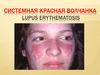
Диагностическое значение имеют эритема на лице в
форме «бабочки», типичные лабораторные
изменения, обнаружение антинуклеарных антител и
LЕ-клеток.
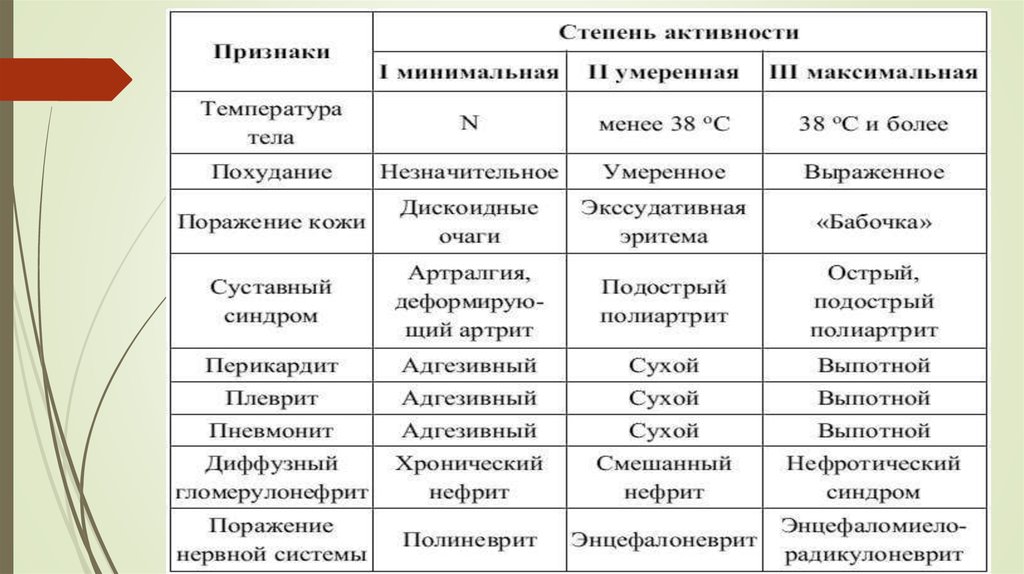
6. РАБОЧАЯ КЛАССИФИКАЦИЯ СКВ
Основной диагноз• Лекарственная системная красная волчанка (M32.0);
• Системная красная волчанка с поражением органов или систем (M32.1);
• Другие формы системной красной волчанки (M32.8);
• Системная красная волчанка неуточненная (M32.9).
Характер течения : • Острое течение; • Подострое течение; • Первичнохроническое течение.
Степень активности : • очень высокая активность – IV (20 баллов и выше);
высокая активность – III (11-19 баллов); • умеренная активность – II (6-10
баллов); • минимальная активность – I (1-5 баллов); • отсутствие активности –
0 баллов.
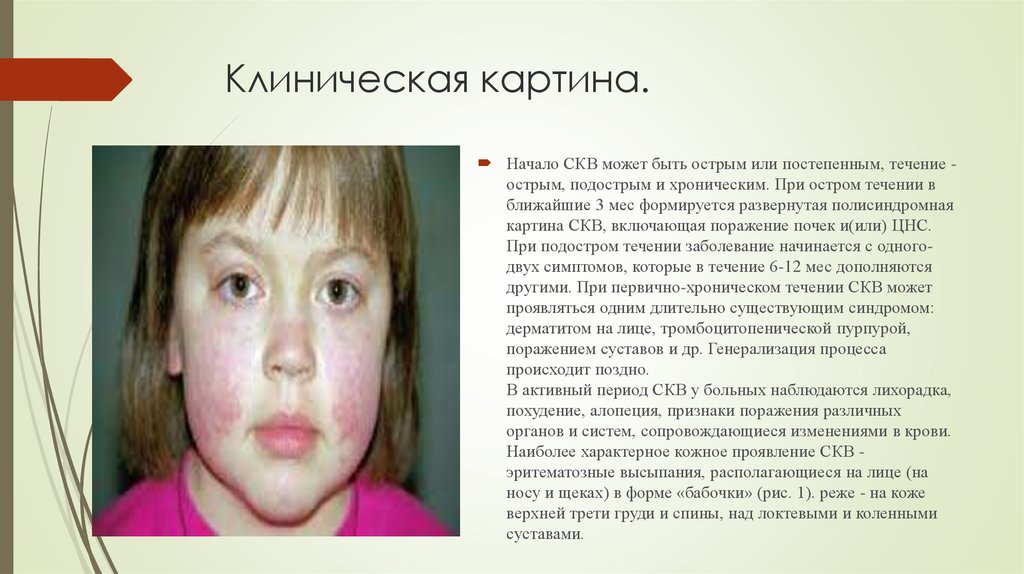
7. Клиническая картина.
Начало СКВ может быть острым или постепенным, течение острым, подострым и хроническим. При остром течении вближайшие 3 мес формируется развернутая полисиндромная
картина СКВ, включающая поражение почек и(или) ЦНС.
При подостром течении заболевание начинается с одногодвух симптомов, которые в течение 6-12 мес дополняются
другими. При первично-хроническом течении СКВ может
проявляться одним длительно существующим синдромом:
дерматитом на лице, тромбоцитопенической пурпурой,
поражением суставов и др. Генерализация процесса
происходит поздно.
В активный период СКВ у больных наблюдаются лихорадка,
похудение, алопеция, признаки поражения различных
органов и систем, сопровождающиеся изменениями в крови.
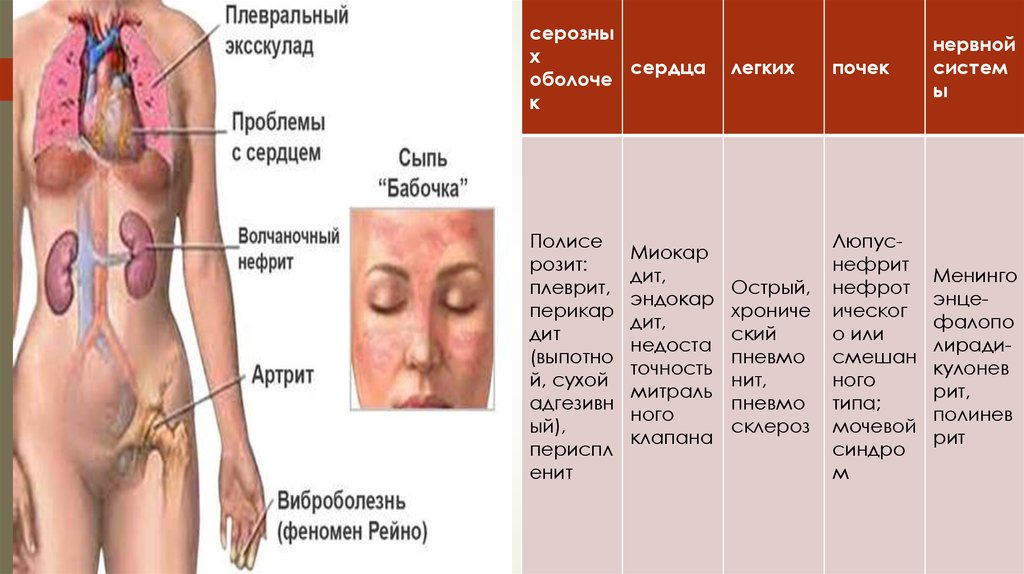
Наиболее характерное кожное проявление СКВ эритематозные высыпания, располагающиеся на лице (на
носу и щеках) в форме «бабочки» (рис. 1). реже - на коже
верхней трети груди и спины, над локтевыми и коленными
суставами.
8.
9. Диагностика.
Лабораторные показатели,активный период обнаруживают повышение СОЭ,
лейкопению,
реже тромбоцитопению и гемолитическую анемию,
появление антинуклеарных антител,
антител к ДНК, LE-клеток.
При наличии антифосфолипидного синдрома определяют антикардиолининовые
антитела,
волчаночный антикоагулянт.
В клинической практике используют диагностические критерии. Учитывают
основные признаки: эритематозные высыпания на лице («бабочка»); дискоидные
высыпания на коже; фотосенсибилизация; язвы в полости рта или носоглоточной
области; неэрозивный артрит; серозит; поражение почек; судороги и/или психозы:
гемолитическая анемия и/ или лейкопения, и/или тромбоцитопения; LE-клетки
и/или антитела к ДНК, и/или ложноположительная реакция Вассермана;
антинуклеарные антитела. При наличии у больного четырех или более признаков
диагноз СКВ считается достоверным.
10.
серозных
сердца
оболоче
к
Полисе
розит:
плеврит,
перикар
дит
(выпотно
й, сухой
адгезивн
ый),
периспл
енит
Миокар
дит,
эндокар
дит,
недоста
точность
митраль
ного
клапана
легких
почек
нервной
систем
ы
Острый,
хрониче
ский
пневмо
нит,
пневмо
склероз
Люпуснефрит
нефрот
ическог
о или
смешан
ного
типа;
мочевой
синдро
м
Менинго
энцефалопо
лирадикулонев
рит,
полинев
рит
11. Лечение
Лечение системной красной волчанки у детей проводится стационарно ипредполагает применение следующей терапии:
диета, максимально приближённая к противоязвенной: ограничение углеводов и
клетчатки, полное исключение сокогонных блюд; основа — белки и соли калия;
кортикостероиды: преднизолон, триамцинолон, дексаметазон, урбазон и др.;
циостатики; азатиоприн, циклофосфамид, хлорбутин;
иммунодепрессанты;
стероидно-хинолиновая терапия;
витаминотерапия (упор делается на аскорбиновую кислоту и витамины из подгруппы
В);
на завершающих стадиях заболевания — массаж и лечебная физкультура;
пульсотерапия.
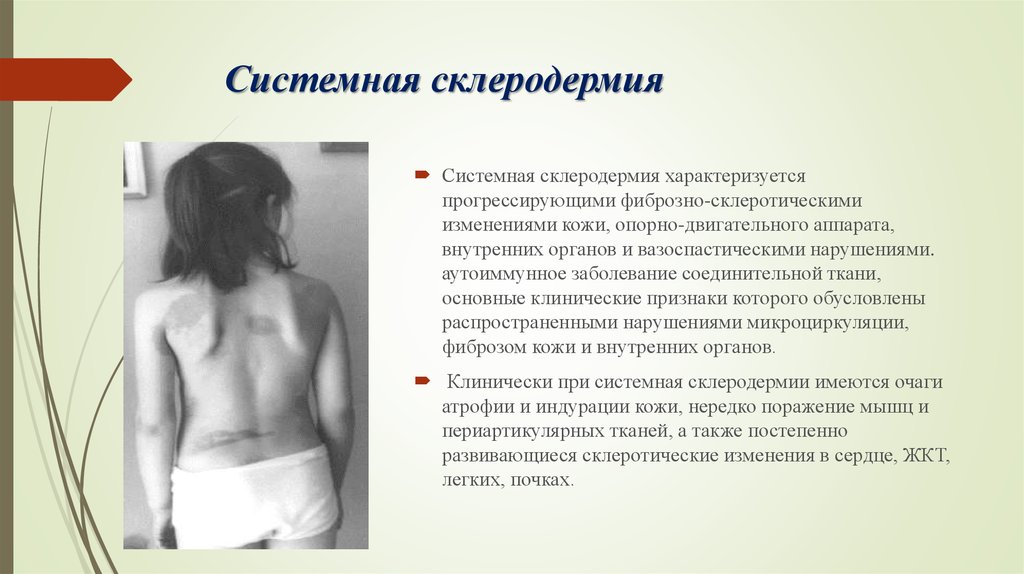
12. Системная склеродермия
Системная склеродермия характеризуетсяпрогрессирующими фиброзно-склеротическими
изменениями кожи, опорно-двигательного аппарата,
внутренних органов и вазоспастическими нарушениями.
аутоиммунное заболевание соединительной ткани,
основные клинические признаки которого обусловлены
распространенными нарушениями микроциркуляции,
фиброзом кожи и внутренних органов.
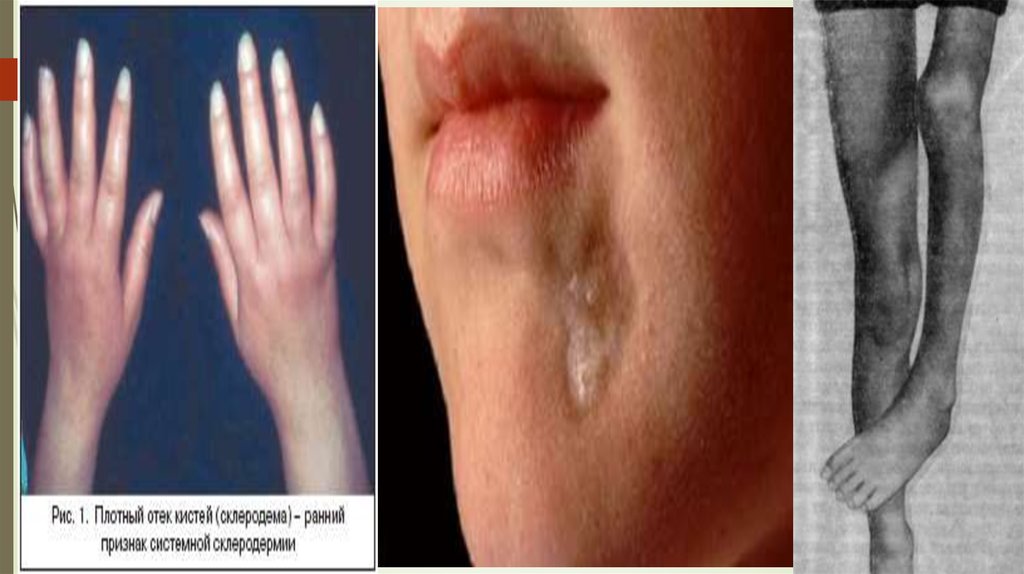
Клинически при системная склеродермии имеются очаги
атрофии и индурации кожи, нередко поражение мышц и
периартикулярных тканей, а также постепенно
развивающиеся склеротические изменения в сердце, ЖКТ,
легких, почках.
13. Классификация
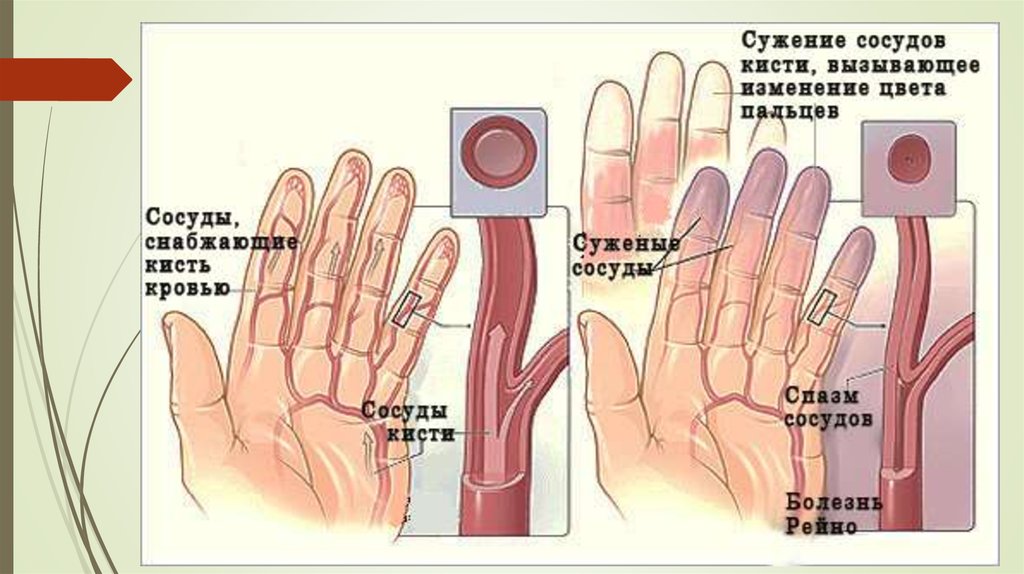
Клинические формы- Диффузная форма. Генерализованное поражение кожи конечностей, лица и туловища в
течение года; синдром Рейно появляется одновременно или после поражения кожи. Ранее
развитие висцеральной патологии.
- Лимитированная форма. Длительный период изолированного феномена Рейно. Поражение
кожи ограничено областью лица и кистей/стоп. Позднее развитие легочной гипертензии,
поражение ЖКТ, телангиэктазии, кальциноз( CREST-синдром).
- Склеродермия без склеродермы. Нет уплотнения кожи, феномен Рейно, признаки легочного
фиброза, острой склеродермической почки, поражения сердца и ЖКТ, выявление
антинуклеарных АТ (Scl-70,ACA,нуклеолярных).
- Перекрестные формы. Для перекрестных форм (overlap-syndromes) характерно сочетание
клинических признаков ССД и одного или нескольких системных заболеваний соединительной
ткани.
- Ювенильная склеродермия. Начало болезни до 16 лет. Поражение кожи нередко по типу
очаговой или линейной (гемиформа) склеродермии. Склонность к образованию контрактур.
Возможны аномалии развития конечностей. Умеренная висцеральная патология (выявляется
главным образом при инструментальном исследовании).
- Пресклеродермия. Выделяют также так называемуюпресклеродермию, к ней относят больных
с изолированным феноменом Рейно в сочетании с капилляроскопическими изменениями или
иммунологическими нарушениями, характерными для ССД.
14.
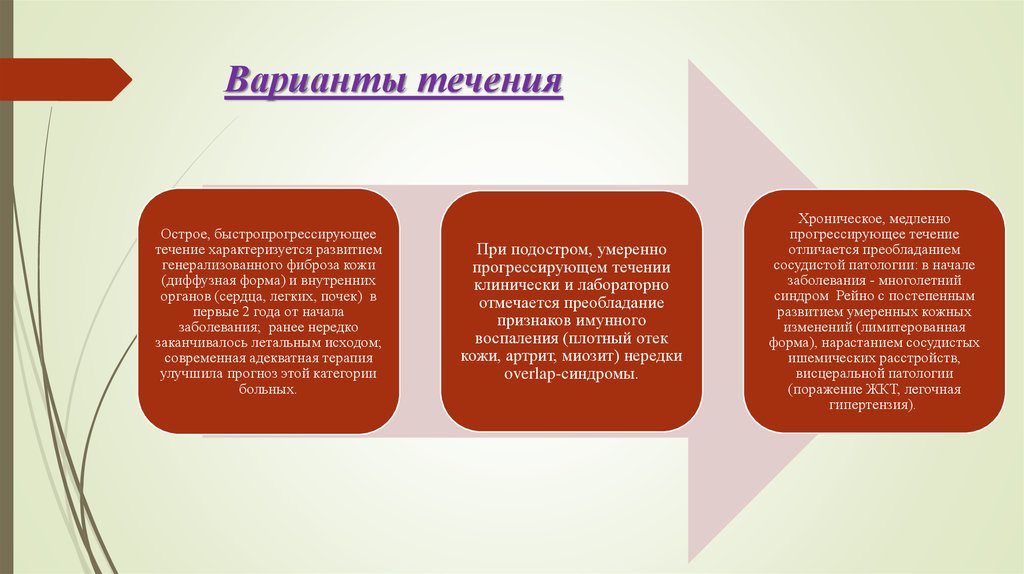
15. Варианты течения
Острое, быстропрогрессирующеетечение характеризуется развитием
генерализованного фиброза кожи
(диффузная форма) и внутренних
органов (сердца, легких, почек) в
первые 2 года от начала
заболевания; ранее нередко
заканчивалось летальным исходом;
современная адекватная терапия
улучшила прогноз этой категории
больных.
При подостром, умеренно
прогрессирующем течении
клинически и лабораторно
отмечается преобладание
признаков имунного
воспаления (плотный отек
кожи, артрит, миозит) нередки
overlap-синдромы.
Хроническое, медленно
прогрессирующее течение
отличается преобладанием
сосудистой патологии: в начале
заболевания - многолетний
синдром Рейно с постепенным
развитием умеренных кожных
изменений (лимитерованная
форма), нарастанием сосудистых
ишемических расстройств,
висцеральной патологии
(поражение ЖКТ, легочная
гипертензия).
16.
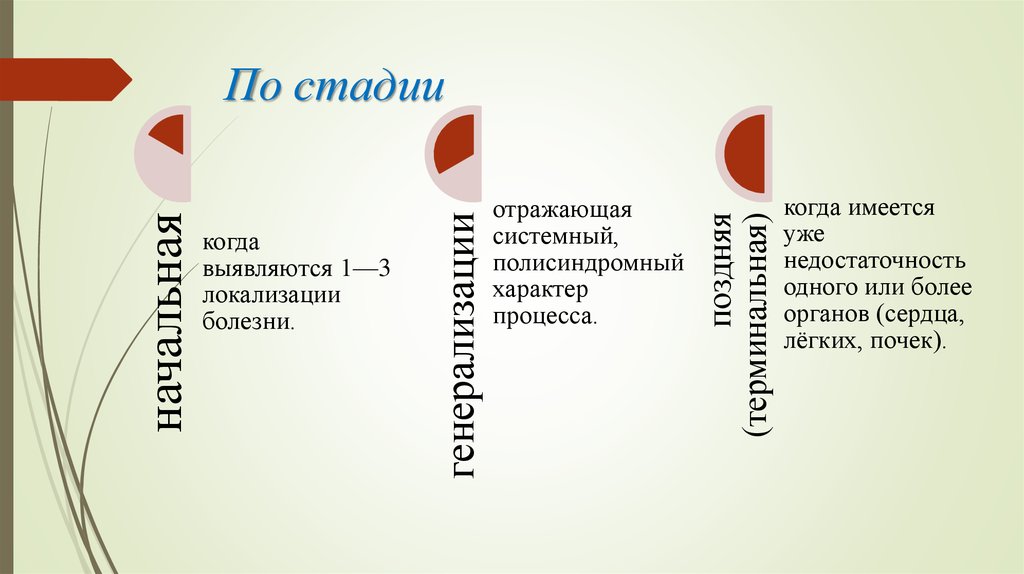
17. По стадии
отражающаясистемный,
полисиндромный
характер
процесса.
поздняя
(терминальная)
когда
выявляются 1—3
локализации
болезни.
генерализации
начальная
По стадии
когда имеется
уже
недостаточность
одного или более
органов (сердца,
лёгких, почек).
18. Диагностические критерии:
«Большой» критерий.Проксимальная склеродермия:
симметричное утолщение,
уплотнение и индурация кожи
пальцев и проксимально от
пястно- фаланговых и
плюснефаланговых суставов.
Изменения могут затрагивать
лицо, шею, туловище (грудная
клетка и живот).
«Малые» критерии.
1. Склеродактилия: перечисленные выше
кожные изменения, ограниченные
пальцами.
2. Дигитальные рубчики - участки
западения кожи на кончиках пальцев или
потеря вещества подушек пальцев.
3. Двухсторонний базальный лѐгочный
фиброз: двухсторонние сетчатые или
линейно-нодулярные тени, наиболее
выраженные в базальных участках лѐгких
при стандартном рентгенологическом
исследовании; могут быть проявления по
типу «сотового лѐгкого».
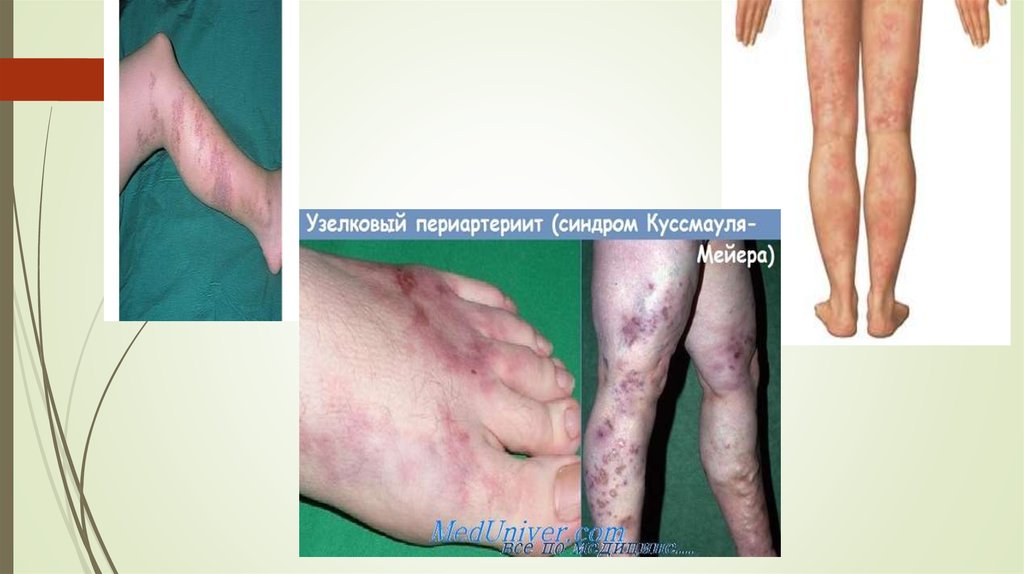
19. Узелковый периартериит
Узелковый периартериит(periarteritis nodosa) - это острое,
подострое или хроническое
иммунокомплексное заболевание,
в основе которого лежит
поражение периферических и
висцеральных артерий,
преимущественно мелкого и
среднего калибра.
20. СИМПТОМЫ УЗЕЛКОВОГО ПЕРИАРТЕРИИТА У ДЕТЕЙ
Клинически это заболевание характеризуется такими симптомами: повышением температуры,болями в суставах, мышцах и различным сочетанием типичных клинических синдромов кожного, тромбангиитического, неврологического, кардиального, абдоминального, почечного,
легочного. В детском возрасте узелковый периартериит отличается выраженным
гиперергическим компонентом и быстрой генерализацией сосудистых повреждений с частым
формированием кожных некрозов, гангрены дистальных отделов конечностей и инфарктов
внутренних органов. Заболевание встречается во всех периодах детства; в отличие от взрослых
чаще болеют девочки. Кожный и тромбангиитический синдромы при узелковом
периартериите у детей встречаются значительно чаще, чем у взрослых больных. Типичными
кожными изменениями считаются древовидное или сетчатое ливедо (стойкие цианотичные
пятна в виде ветвей дерева или выраженной мраморности), подкожные или внутрикожные
узелки и локальные отеки. Ливедо встречается у большинства больных, располагается чаще на
дистальных отделах конечностей, но иногда распространяется на лицо, грудную клетку,
ягодицы.
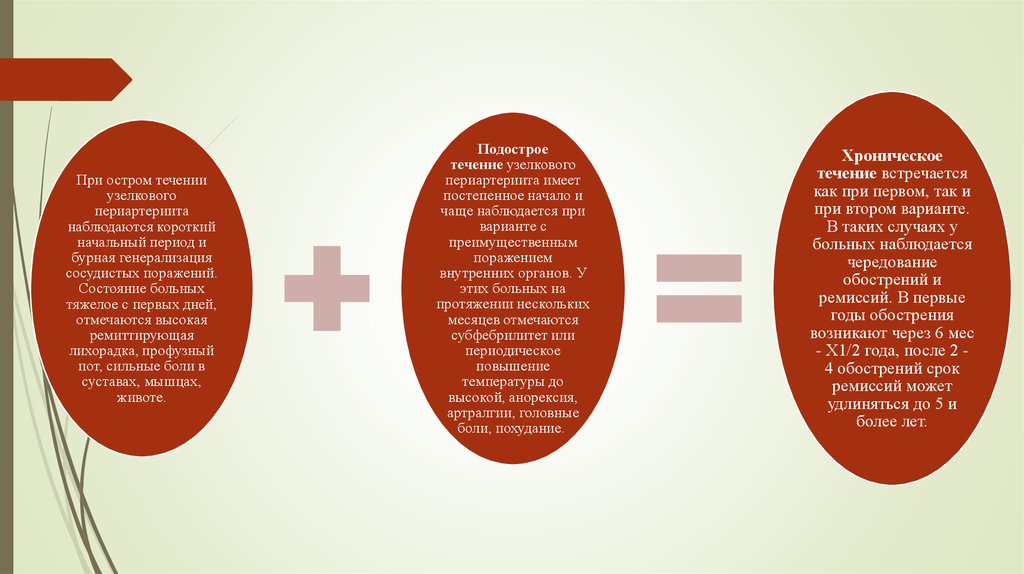
21. Течение узелкового периартериита у детей
с преимущественным поражениемпериферических сосудов (ведущие
синдромы - кожный и
тромбангиитический);
с преимущественным
поражением внутренних органов
(ведущие синдромы абдоминальный, почечный,
кардиальный, легочный).
Различают также острое,
подострое и хроническое (рецид
22.
При остром теченииузелкового
периартериита
наблюдаются короткий
начальный период и
бурная генерализация
сосудистых поражений.
Состояние больных
тяжелое с первых дней,
отмечаются высокая
ремиттирующая
лихорадка, профузный
пот, сильные боли в
суставах, мышцах,
животе.
Подострое
течение узелкового
периартериита имеет
постепенное начало и
чаще наблюдается при
варианте с
преимущественным
поражением
внутренних органов. У
этих больных на
протяжении нескольких
месяцев отмечаются
субфебрилитет или
периодическое
повышение
температуры до
высокой, анорексия,
артралгии, головные
боли, похудание.
Хроническое
течение встречается
как при первом, так и
при втором варианте.
В таких случаях у
больных наблюдается
чередование
обострений и
ремиссий. В первые
годы обострения
возникают через 6 мес
- Х1/2 года, после 2 4 обострений срок
ремиссий может
удлиняться до 5 и
более лет.
23.
24. ДИАГНОСТИКА УЗЕЛКОВОГО ПЕРИАРТЕРИИТА У ДЕТЕЙ
Для ранней диагностики имеют значение повышение температуры тела, мышечные боли, подкожныеили внутрикожные узелки, древовидное ливедо, острая сухая гангрена пальцев, некрозы кожи и
слизистых оболочек; церебральные сосудистые кризы, асимметричный полиневрит, коронарит,
инфаркт миокарда, синдром гиперэо-зинофильной бронхиальной астмы, острая перфоративная язва
кишечника, множественные инфаркты кишечника, остро развившаяся артериальная гипертония.
Вспомогательное значение имеют нейтрофильный гиперлейкоцитоз, эозинофилия, значительное
увеличение СОЭ, обнаружение в крови HBs-антигена.
В сомнительных случаях прибегают к биопсии кожи и мышц. Морфологическим признаком,
подтверждающим диагноз узелкового периартериита, является деструктивно-продуктивный
васкулит. Однако в биоптатах, взятых у больных без кожного синдрома, характерные изменения
отсутствуют. Поэтому в диагностике узелкового периартериита с преимущественным поражением
внутренних органов используют не биопсию, а аортографию. На ангиограммах постоянно
выявляются аневризмы средних и мелких сосудов почек, печени, селезенки и дефекты
контрастирования паренхимы пораженных органов.
25. Лечение
Преднизолон из расчета 1,5 - 2 мг, 2 - 3 приема с постепеннымуменьшением дозы. Длительность курса лечения назначается
индивидуально (в среднем 1 - 2 месяца). При тяжелом течении доза
преднизолона может быть увеличена до 2 - 3 мг/кг. В последние годы в
комплекс лечения при узелковом периартериите стали с успехом включать
производные аминохинолина - делагил, плаквенил, хлорохин - в течение 5 6 месяцев с перерывом в зависимости от индивидуальной переносимости
препарата. В периоды недомоганий, сопровождающихся субфебрильной
лихорадкой, можно назначать производные пиразолона и антигистаминные
средства, комплекс витаминов (тиамин, аскорбиновая кислота). При формах
с неуклонным прогрессированием заболевания можно прибегнуть к
назначению цитостатических препаратов в сочетании с кортикостероидами,
антибиотиками - под строгим контролем состояния костномозгового
кроветворения.
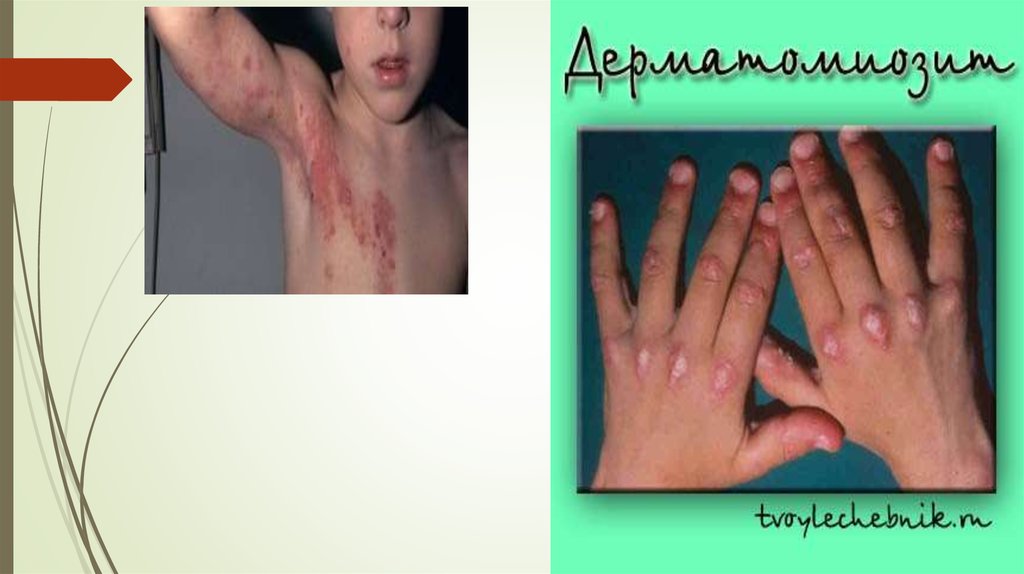
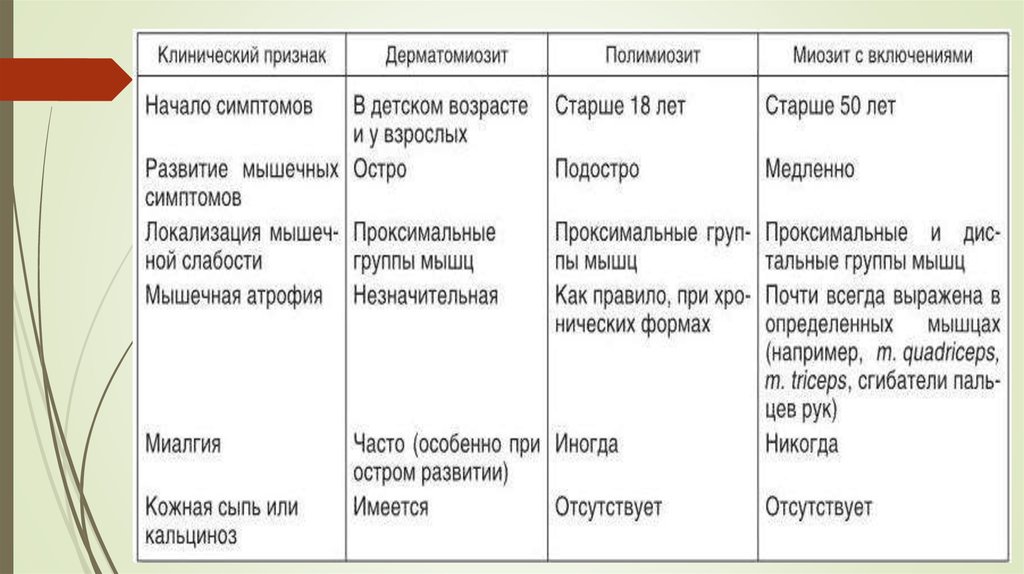
26. Дерматомиозит
Ювенильный дерматомиозит - заболевание из группы диффузных болезнейсоединительной ткани с преимущественным поражением проксимальных
скелетных мышц, развитием мышечной слабости, а также лиловой эритемы на
коже. Поскольку этиология заболевания неясна, ювенильный дерматомиозит
включают в состав гетерогенной группы идиопатических воспалительных
миопатий с ведущим клиническим проявлением - поражением скелетной
мускулатуры воспалительного генеза. Наиболее часто заболевание встречается у
детей старше 3 лет и среди девочек. Примерно у 1/3 больных дерматомиозит имеет
острое, бурное начало с высокой лихорадки, быстро нарастающей мышечной
слабости, резко или умеренно выраженных миалгий, кожных изменений и
поражения слизистых оболочек. В подобных случаях в числе первых симптомов
дерматомиозита могут быть отек кожи, подкожной клетчатки, мышц, а также
суставной синдром, висцеральные проявления болезни.
27.
28.
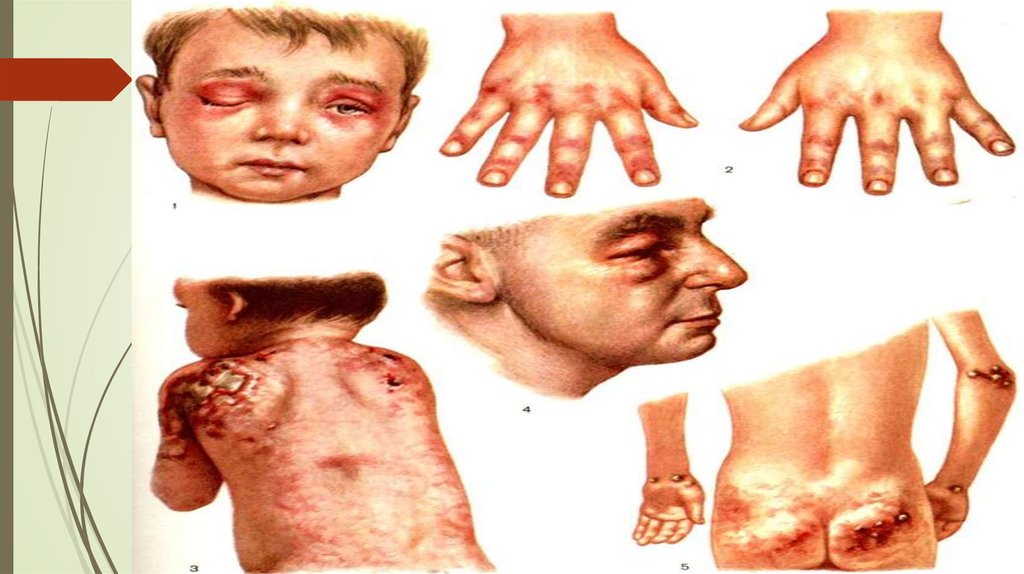
29. Клиника
Поражение кожи в типичных случаях характеризуется лиловой эритемой и отеками,обычно локализующимися в параорбитальной области. Они создают
патогномоничный признак заболевания, известный как "дерматомиозитные очки",
или "полумаска". Почти у всех больных отмечаются симметричные
эритематознолшювые участки кожи и атрофические рубчики над разгибательными
поверхностями суставов. очти у всех больных отмечается поражение слизистых
оболочек полости рта, верхних дыхательных путей, конъюнктивы,
влагалища. Поражение мышц является главной особенностью дерматомиозита. В
процесс вовлекаются преимущественно скелетные мышцы, симметрично и почти
диффузно, с акцентом на проксимальную группу. Поражаются также мимические,
окулярные, глоточные и жевательные мышцы. Частым клиническим симптомом
дерматомиозита у детей является поражение респираторной системы. Выявляется
дыхательная недостаточность в связи с поражением дыхательных мышц, включая
диафрагму, а также легких и плевры. При поражении сердца у больных
дерматомиозитом следует иметь в виду диффузный или очаговый миокардит, а также
миокардиодистрофию. Поражение нервной системы при дерматомиозите у детей
обусловлено диффузным васкулитом.
30. Диагностика ювенильного дерматомиозита
Поражение кожи.Гелиотропная сыпь - красно-фиолетовые эритематозные
высыпания на веках.
Признак Готтрона - красно-фиолетовые шелушащиеся
атрофическая эритема или пятна на разгибательной
поверхности кистей над пястно-фаланговыми и
проксимальными межфаланговыми суставами.
Эритема на разгибательной поверхности конечностей, над
локтевыми и коленными суставами.
31.
* Увеличение содержания КФК в сыворотке крови;•Альдолаза сыворотки крови повышена;
•Повышение концентрации креатинина (менее чем у 50 %
пациентов) в сыворотке крови;
•Наличие миоглобина в моче;
•Увеличение СОЭ в общем анализе крови;
•Высокие титры ревматоидного фактора (менее чем у 50 %
пациентов) в сыворотке крови;
•Наличие АНАТ (более чем у 50 % пациентов);
•На ЭКГ –аритмии, нарушение проводимости
•Электромиография- мышечная возбудимость повышена
•Биопсия мышц (дельтовидной или четырехглавой мышцы
бедра) - признаки восполения
•Рентгенологические изменения суставов не характерны- у детей
возможно образование кальцинатов в мягких тканях.
32.
33.
34. Лечение
начальная доза преднизолона – 1 мг/кг/сут. При отсутствии улучшения втечение 4 недель следует увеличить дозу по 0,25 мг/кг/мес. до 2 мг/кг/сут.
Общая продолжительность лечения дерматомиозита – приблизительно 2–3
года;
Метотрексат. При приеме внутрь начальная доза 7,5 мг/нед. с повышением
на 0,25 мг/нед. до получения эффекта . При внутривенном введении
начальная доза 0,2 мг/кг/нед. с повышением на 0,2 мг/кг/нед. (не более 25
мг/нед.)
Азатиоприн - Менее эффективен, чем метотрексат. Доза 2–3 мг/кг/сут.
35. Диспансеризация
Диспансеризация больных диффузными болезнями соединительной ткани (системной краснойволчанкой, дерматомиозитом, системной склеродермией) проводится ревматологом, врачом общей
практики или участковым терапевтом. Если заболевание диагностировано впервые, больной
проходит обязательное стационарное обследование в условиях специализированного
ревматологического отделения, где устанавливается окончательный диагноз и назначается
медикаментозная терапия. Больные, страдающие диффузными болезнями соединительной ткани,
осматриваются ревматологом 2 раза в год (при минимальной активности заболевания) или 4 и
более раз при высокой активности процесса. Осмотр стоматолога, оториноларинголога,
невропатолога — 1 раз в год, других специалистов — по показаниям. Пациентам выполняется
клинический анализ крови, общий анализ мочи — 4—6 раз в год, при приеме цитостатических
препаратов — ежемесячный контроль показателей крови, мочи. Биохимическое исследование
крови («острофазовые» реакции, глюкоза, трансаминазы, креатинин, креатинкиназа,
электролиты), контроль иммунологических параметров (LE-клетки, АНФ, антитела к ДНК, ЦИК,
иммуноглобулины, комплемент), ЭКГ — не реже 2 раз в год. Рентгенография органов грудной
клетки выполняется 1 раз в год, эхокардиография, УЗИ органов брюшной полости и почек — по
показаниям. При длительном приеме НПВП и глюкокортикоидов 1 раз в 6 месяцев выполняется
контрольная фиброгастродуоденоскопия, по показаниям — чаще.




















 Медицина
Медицина