Похожие презентации:
Кардиомиопатии
1. Кардиомиопатии
Самарский государственный медицинский университетКардиомиопатии
Киселева
Галина Иванова
доцент кафедры внутренних болезней
2. Определение
Кардиомиопатии – заболевания миокада,приводящее к дисфункции сердца (ВОЗ,
1995).
Кардиомиопатии – гетерогенная группа
заболеваний миокарда, ассоциированных
с механической и//или электрической
дисфункций, которая обычно
сопровождается желудочковой
гипертрофией или дилатацией вследствие
различных этиологических, чаще
генетических, причин.
3. Историческая справка
• 1957 – W.Brigden определил КМП как группузаболеваний миокарда неопределенной
этиологии, не связанных с коронарной
болезнью сердца.
• 1970, 1982 – J.F.Goodwin создал первую
классификацию КМП.
• 1983 (Женева) – принята первая
классификация КМП, дано определение МКП
– заболевание неизвестной причины.
• 1995 – КМП – заболевание миокарда,
сопровождающееся сердечной дисфункцией.
4. Классификация кардиомиопатий ВОЗ (1995)
Дилатационная кардиомиопатия.
Гипертрофическая кардиомиопатия.
Рестриктивная кардиомиопатия.
Аритмогенная правожелудочковая кардиомиопатия.
Неклассифицированные кардиомиопатии:
– фиброэластоз;
– некомпактный (губчатый) миокард;
– систолическая дисфункция ЛЖ сердца без его дилатации или с
минимальной дилатацией;
– поражение миокарда на митохондриальном уровне.
Специфические кардиомиопатии:
– ишемическая;
– клапанная;
– гипертензивная;
– воспалительная;
– перипартальная;
– метаболическая;
– ассоциированные с системными заболеваниями соединительной
ткани, нейромышечной патологией, токсическими воздействиями.
5. Классификация кардиомиопатий (по Maron B.J. et al., 2006) в модификации
ФормПервичные
КМП
Типы
Варианты
Генетические
ГКМП
АПЖК/аритмогенная дисплазия правого желудочка
Некомпактный левый желудочек
КМП при гликогенозах
Болезни проводящей системы
Митохондриопатии
Дефициты ионных каналов (удлинение QT,
синдром Бругада, синдром SQT и т.д.)
Смешанные (преимущ.
негенетические)
ДКМП
Рестриктивная КМП
Приобретенные
Воспалительная (миокардиты)
Перипартальная
Аритмогенная
Стрессорная (ТАКО-TSUBO)
КМП у детей матерей с сахарным диабетом I типа.
6. Классификация кардиомиопатий (по Maron B.J. et al., 2006) в модификации
ПродолжениеФорм
Вторичные
КМП
Типы
Варианты
Инфильтративные
Амилоидоз, болезнь Гоше, болезнь Hurler, болезнь Hunter
Болезни накопления
Гемохроматоз, болезнь Фабри, гликогенозы, болезнь
Ниманна-Пика
Токсические
Лекарственные препараты, тяжелые металлы, химические
вещества
Поражения эндомиокарда
Эндомиокардиальный фиброз, гиперэозинофильный
синдром
Воспалительные
(гранулематозные)
Саркоидоз
Электролитные нарушения
Гипокалиемия, гипофосфатемия, уремия
Эндокринные
Сахарный диабет, гипертиреоз, гипотиреоз,
гиперпаратиреоз, феохромоцитома, акромегалия
Нейромышечные или
неврологические
Атаксия Фридрейха, мышечная дистрофия ДюшенаБекера, мышечная дистрофия Эми-Дрейфуса и др.
Дефицитные состояния
Бери-бери, пеллагра, дефицит карнитина, квашиоркор и др.
Последствия лечения
онкологических заболеваний
Доксорубицин, циклофосфан, лучевая терапия
Аутоиммунные заболевания
СКВ, дерматомиозит, ревматоидный артрит, системная
склеродермия, системные васкулиты
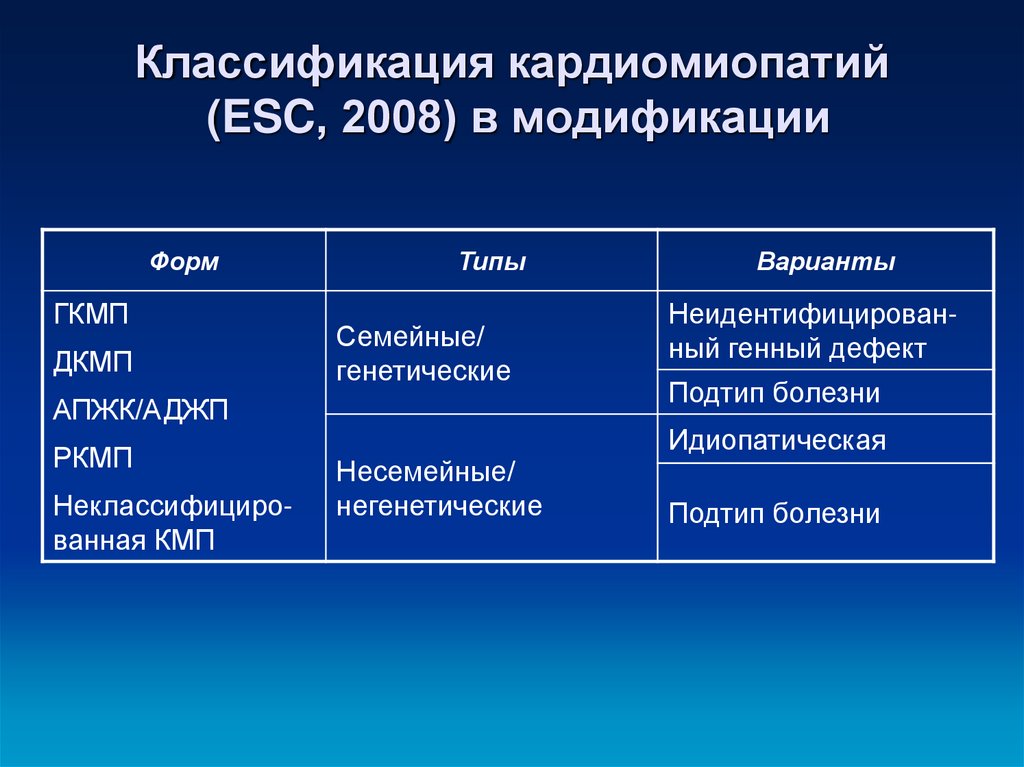
7. Классификация кардиомиопатий (ESC, 2008) в модификации
ФормГКМП
ДКМП
Типы
Семейные/
генетические
АПЖК/АДЖП
РКМП
Неклассифицированная КМП
Варианты
Неидентифицированный генный дефект
Подтип болезни
Идиопатическая
Несемейные/
негенетические
Подтип болезни
8. Определение
Гипертрофическая кардиомиопатия (ГКМП) –наследственно обусловленное заболевание,
характеризующееся асимметричной гипертрофией
миокарда левого желудочка, в результате которой
может возникать гемодинамическая обструкция его
выходного отдела, проявляющаяся
неспецифической клинической картиной и
возможным развитием синкопальных состояний,
гемодинамической стенокардии, жизнеугрожающих
нарушений ритма.
Код по МКБ-10
• 142.1. Обструктивная гипертрофическая
кардиомиопатия.
• 142.2. Другая гипертрофическая кардиомиопатия.
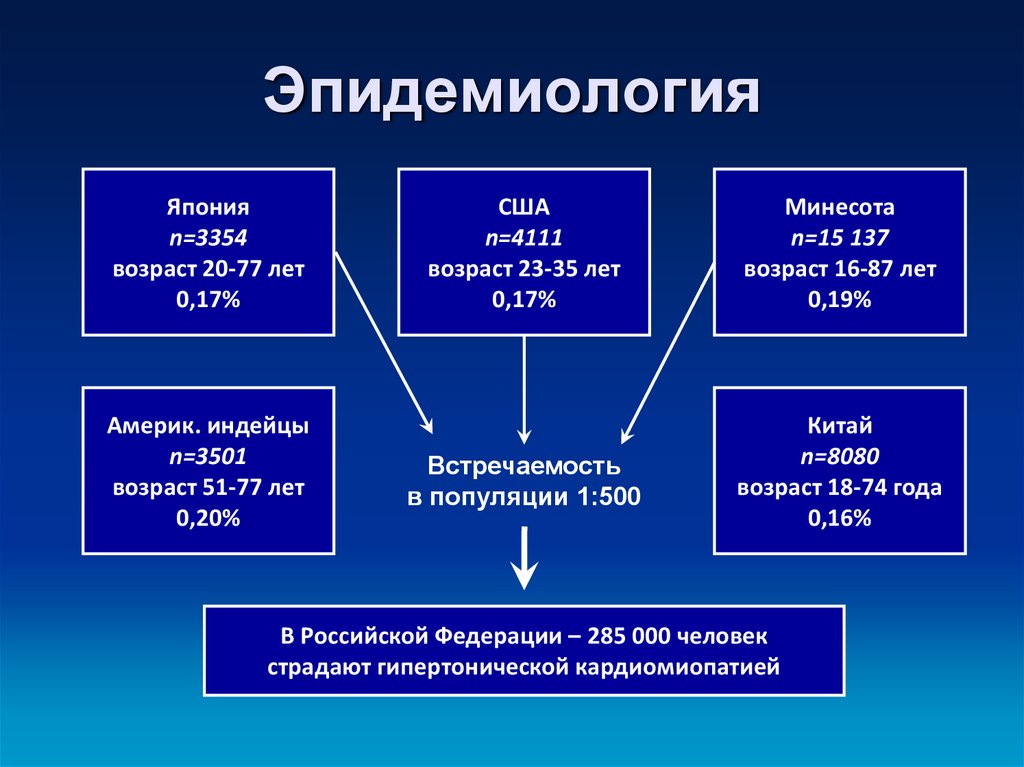
9. Эпидемиология
Японияn=3354
возраст 20-77 лет
0,17%
Америк. индейцы
n=3501
возраст 51-77 лет
0,20%
США
n=4111
возраст 23-35 лет
0,17%
Минесота
n=15 137
возраст 16-87 лет
0,19%
Встречаемость
в популяции 1:500
Китай
n=8080
возраст 18-74 года
0,16%
В Российской Федерации – 285 000 человек
страдают гипертонической кардиомиопатией
10. Гемодинамическая классификация гипертрофической кардиомиопатии
• Обструктивная – систолический градиентдавления в выходном отделе левого желудочка
в покое равен или превышает 30 мм рт. ст.
(2,7 м/с по данным допплер-ЭхоКГ).
• Латентная – градиент давления менее 30 мм
рт. ст. в покое; равен или превышает 30 мм рт.
ст. при провеждении нагрузочной пробы.
• Необструктивная – градиент давления менее
30 мм рт. ст. в покое и при проведении
нагрузочной пробы.
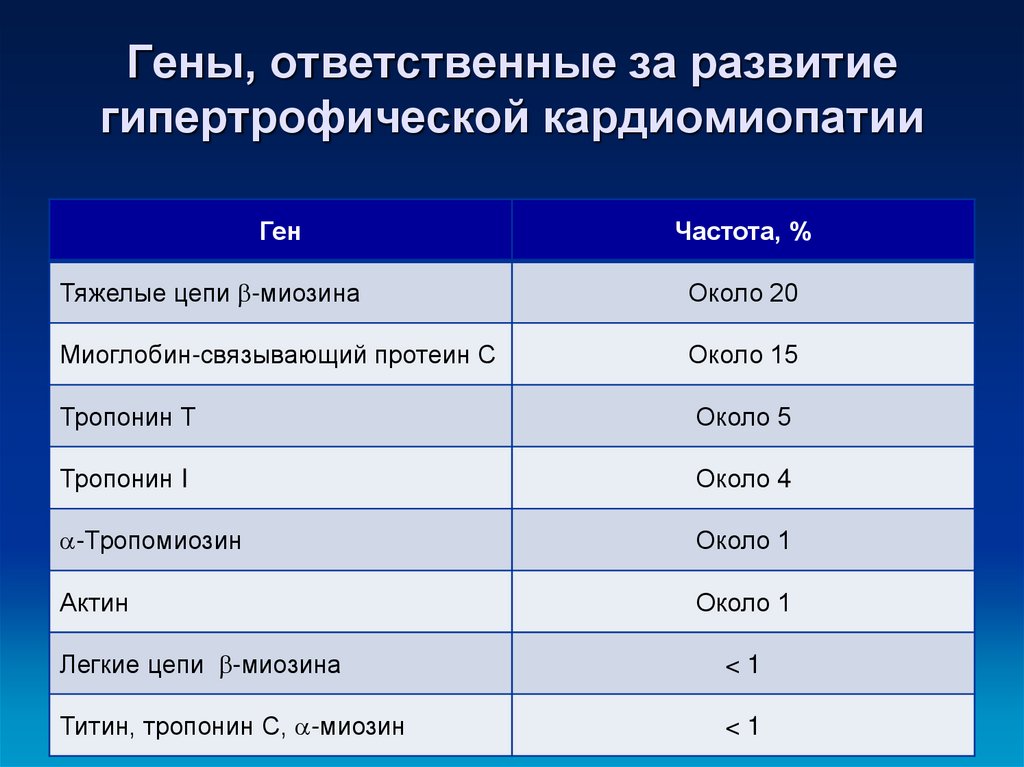
11. Гены, ответственные за развитие гипертрофической кардиомиопатии
ГенЧастота, %
Тяжелые цепи -миозина
Около 20
Миоглобин-связывающий протеин С
Около 15
Тропонин Т
Около 5
Тропонин I
Около 4
-Тропомиозин
Около 1
Актин
Около 1
Легкие цепи -миозина
<1
Титин, тропонин С, -миозин
<1
12. Патогенез
• Гипертрофия межжелудочковойперегородки.
• Обструкция выходного отдела левого
желудочка.
• Нарушение расслабления миокарда
левого желудочка.
• Ишемия миокарда.
• Формирование фиброза миокарда.
13. Морфология
• Гипертрофия мышечных волокон и нарушениеих взаимной ориентации, волокна хаотически
располагаются по углом друг к другу,
пересекаются или образуют завихрения
(дисориентация).
• Нарушения в распределении межклеточных
соединений в областях с нарушенной структурой
миофибрилл.
• Фиброзиты эндокарда межжелудочковой
перегородки.
• Патология мелких интрамиокардиальных
сосудов.
14. Гемодинамические нарушения
• Диастолическая дисфункция.• Динамическая обструкция путей оттока.
• Митральная регургитация.
15. Клиническая картина
• Одышка (14-60%)• Боль в грудной клетке (36-40%)
• Головокружение как пресинкопальное
состояние (14-29%).
• Синкопальные состояния (36-64%).
• Слабость (0,4-24%).
• Перебои в работе сердца,
сердцебиение (25-60%).
16. Физикальное обследование
Пальпация – высокий разлитой верхушечныйтолчок, располагающийся в V межреберье снаружи
от срединоклеточной линии.
Аускультация – систолический шум у верхушки и в
IV межреберье слева от грудины.
Причины усиления шума:
– физическая нагрузка;
– вертикальное положение, проба Вальсавы;
– прием нитроглицерина, диуретиков.
Причины ослабления шума:
– приседание на корточках;
– сжатие руки;
– подъем ног к верху.
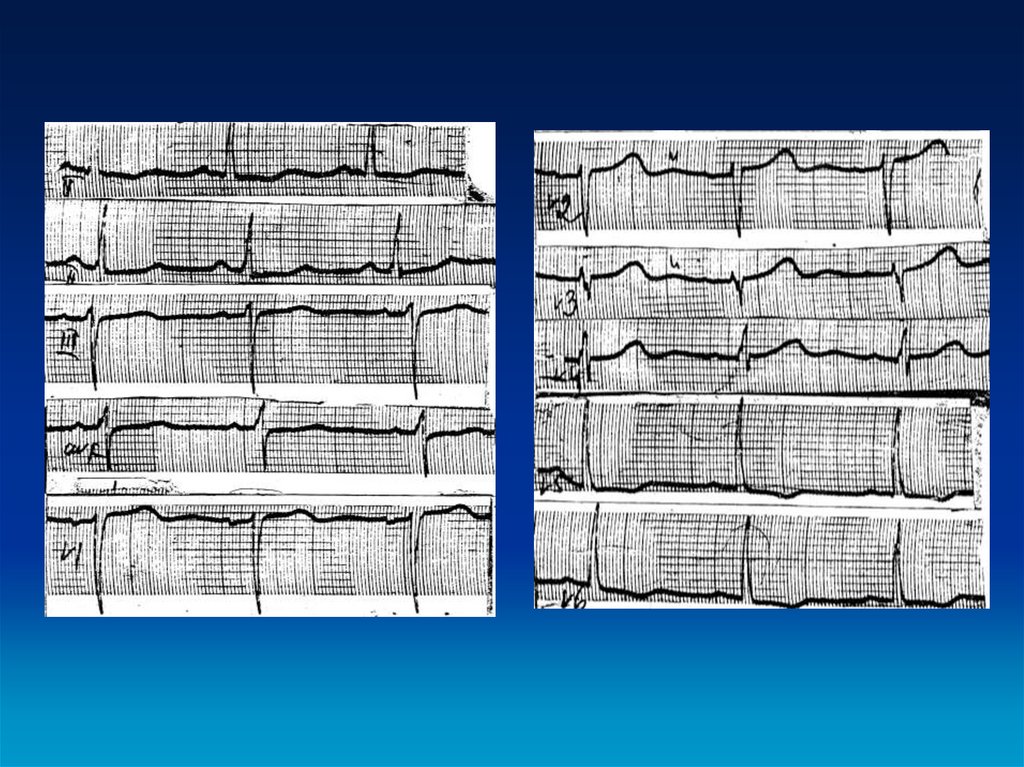
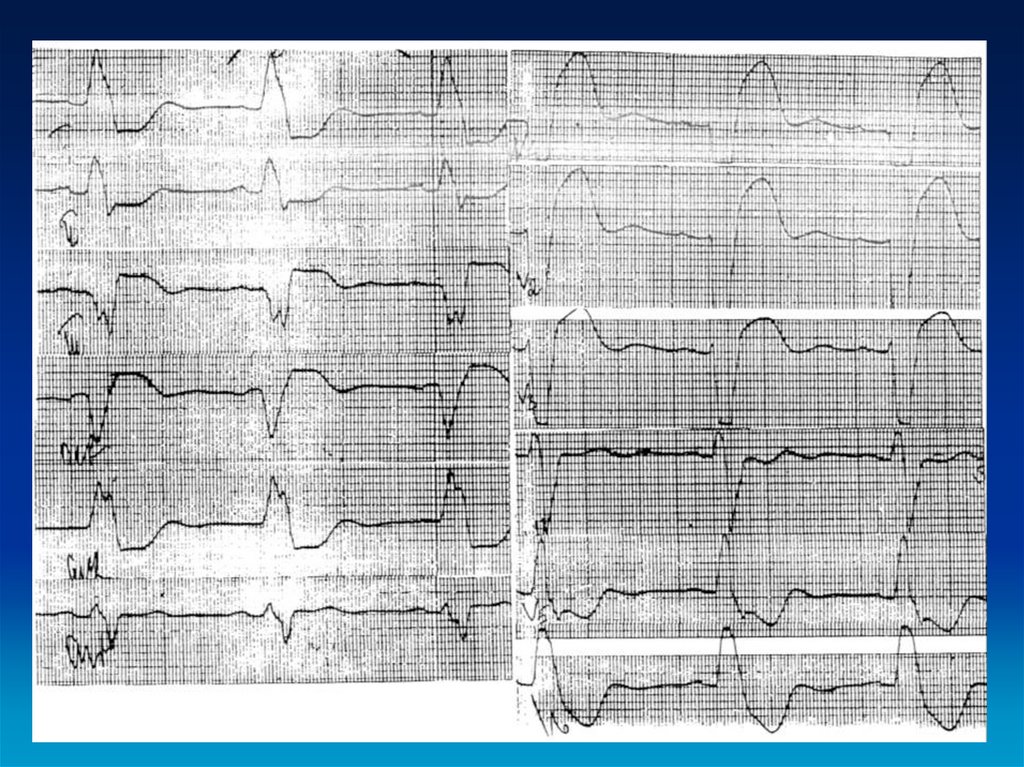
17. ЭКГ-диагностика
• Перегрузка и/или гипертрофиямиокарда левого желудочка.
• Отрицательные зубцы Т в грудных
отведениях.
• Глубокие атипичные зубцы Q во II, III,
aVF отведениях.
• Нарушения ритма сердца и
проводимости (ФП, желудочковые
нарушения ритма, блокада левой ножки
пучка Гиса).
18.
19.
20.
21. ЭхоКГ – "золотой стандарт"
ЭхоКГ – "золотой стандарт"• Толщина межжелудочковой
перегородки > 15 мм при нормальной
или увеличенной толщине зудней
стенки левого желудочка.
• Гемодинамический систолический
градиент давления более 30 мм рт. ст.
• Переднесистолическое дрожание
передней створки митрального клапана.
• Дилатация левого предсердия.
• Митральная регургитация.
22.
• ДНК-анализ полиморфизма генов –наиболее точный метод верификации
диагноза ГКМП.
• МРТ – более точный метод, обладает
лучшей разрешающей способностью,
чем Эхо-кардиография.
23. Пример формулировки диагноза
• Гипертрофическая обструктивнаякардиомиопатия. Рецидивирующая
персистирующая фибрилляция
предсердий. ХСН IIБ ст., ФК III.
• Гипертрофическая необструктивная
кардиомиопатия. Пароксизмальная
неустойчивая желудочковая тахикардия
(холтеровское мониторирование ЭКГ
от 01, 07.2007). ХСН I ст., I ФК.
24. Лечение
Немедикаментозное лечение:• снижение избыточной массы тела;
• отказ от употребления алкоголя и курения;
• исключение интенсивных физических
нагрузок.
Медикаментозное лечение:
• -адреноблокаторы:
– метопролол;
– бисопролол;
– пропранолол ретард.
• верапамил
– изоптин СР 240 мг.
25. Хирургическое лечение
Показания:• выраженная гипертрофия миокарда ЛЖ;
• высокий систолический градиент в
выходном отделе ЛЖ (более 50 мм рт.
ст. в покое);
• рефрактерность к медикаментозному
лечению при выраженной клинической
симптоматике;
• трансплантация сердца.
26. Методы хирургического лечения
• Чрезаортальная септальная миэктомия.Другие методы лечения
• Последовательная двухкамерная
электрокардиостимуляция с укороченной
атриовентрикулярной задержкой.
• Транскатеторная алкогольня септальная
аблация.
• Установка имплантируемых кардиовертеровдефибрилляторов.
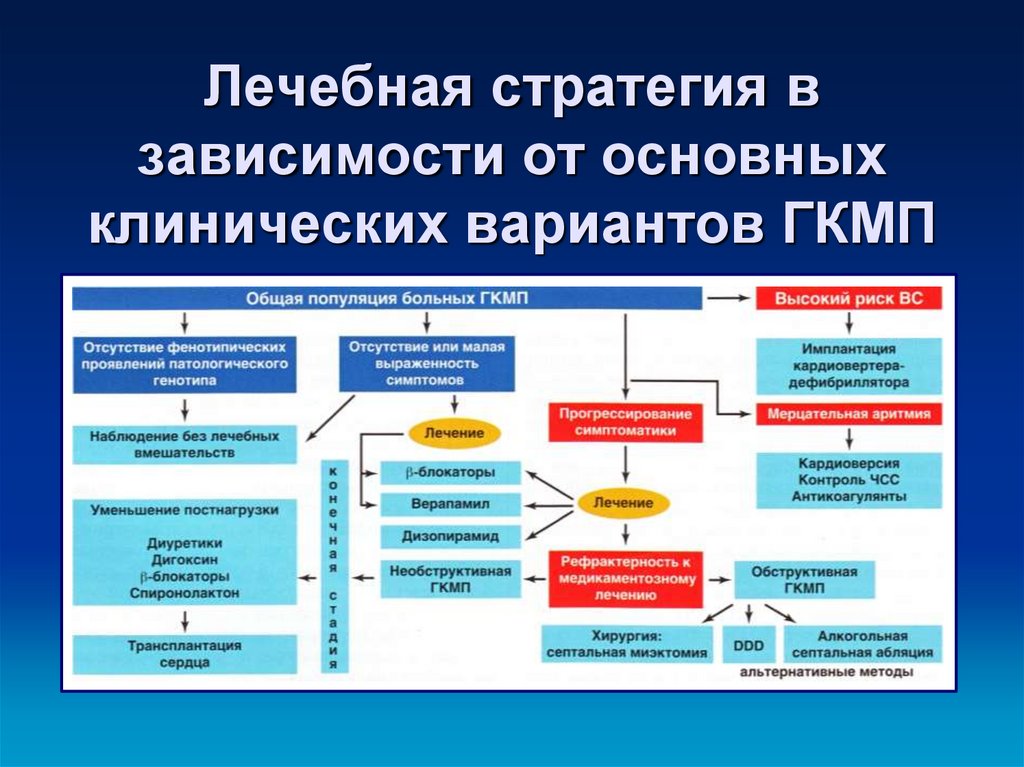
27. Лечебная стратегия в зависимости от основных клинических вариантов ГКМП
28. Дилатационная кардиомиопатия
Первичное заболевание неизвестной этиологии,в основе которого лежит поражение миокарда
вследствие воздействия различных факторов
(генетических, инфекционных, токсических,
нарушений иммунной системы) и
характеризующееся дилатацией левого и обоих
желудочков сердца со снижением сократимости
миокарда.
Термин «дилатационная кардиомиопатия» был
предложен в 1957 г.
29. Распространенность ДКМП
• 5-8 случаев на 100 тыс. населения.• Мужчины страдают в 2-3 раза чаще в
возрасте от 30 до 50 лет.
• 30% всей сердечной недостаточности.
• 60% всех КМП.
30. Основные причины вторичной/специфической дилатационной кардиомиопатии
• Электролитные нарушения.– Гиперкалиемия.
– Гипофосфатемия.
– Уремия.
• Эндокринные нарушения.
–
–
–
–
–
Болезнь Иценко-Кушинга.
Сахарный диабет.
Акромегалия.
Гипотиреоз/гипертиреоз.
Ферохромоцитома.
• Длительно существующая артериальная
гипертензия.
• Ишемическая болезнь сердца.
31.
Основные причинывторичной/специфической
дилатационной кардиомиопатии
• Инфекционные заболевания
–
–
–
–
–
–
Бактериальные (бруцеллез, дифтерия, брюшной тиф, и т.д.)
Грибковые.
Микобактериальные.
Паразитарные (токсоплазмоз, болезнь Шагаса, шистосомоз).
Риккетсиозные.
Вирусные (вирус Коксаки А и В, ВИЧ, аденовирус).
• Инфильтративные заболевания.
– Амилоидоз.
– Гемохроматоз.
– Саркоидоз.
• Нейромышечная патология.
– Миопатия.
– Атаксия Фридрейха.
– Атрофическая миотония.
32.
Основные причинывторичной/специфической
дилатационной кардиомиопатии
• Нарушение питания.
– Дефицит селена.
– Дефицит карнитина.
– Дефицит тиамина.
• Ревматические заболевания
– Гигантоклеточный артериит.
– Системная склеродермия.
– Системная красная волчанка.
• Воздействия токсинов.
–
–
–
–
–
–
–
–
Амфитамин.
Противовирусные препараты.
Угарный газ.
Облучение, химиотерапевтические препараты.
Хлорохин, фенотиазин.
Кобальт, свинец, ртуть.
кокаин.
Этанол.
• Тахиаритмии.
• Врожденные и приобретенные пороки сердца.
33. Классификация ДКМП
• Семейная форма.• Воспалительная форма.
• Токсическая форма.
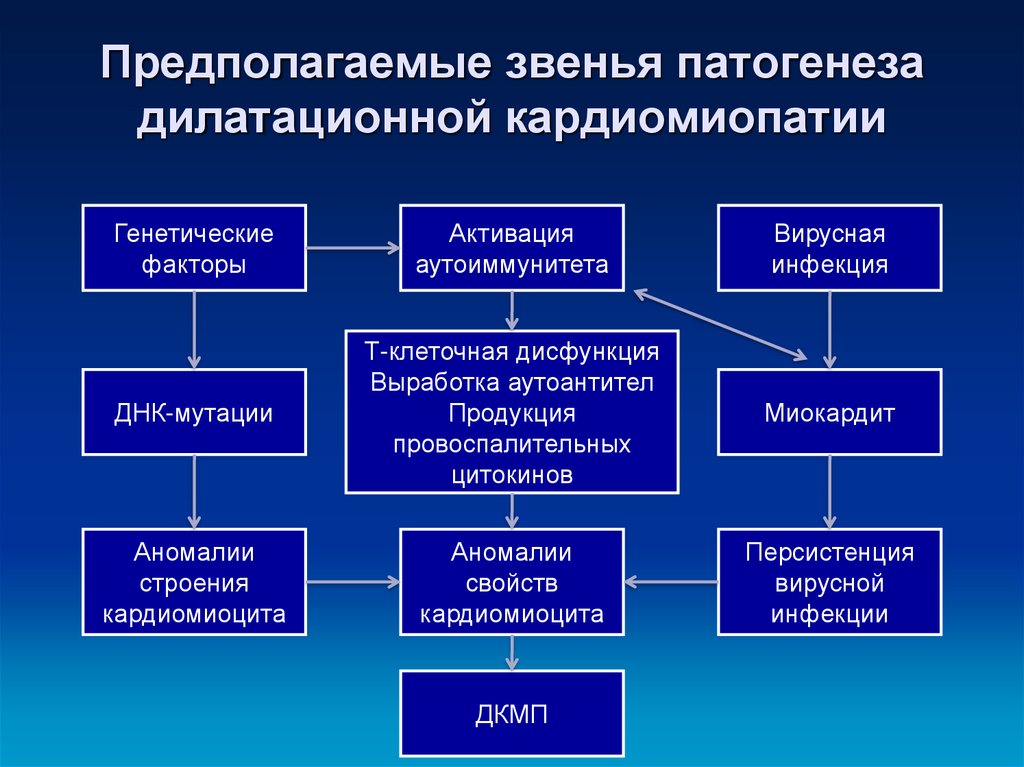
34. Предполагаемые звенья патогенеза дилатационной кардиомиопатии
Генетическиефакторы
Активация
аутоиммунитета
Вирусная
инфекция
ДНК-мутации
Т-клеточная дисфункция
Выработка аутоантител
Продукция
провоспалительных
цитокинов
Миокардит
Аномалии
строения
кардиомиоцита
Аномалии
свойств
кардиомиоцита
Персистенция
вирусной
инфекции
ДКМП
35. Клинические проявления
• Бивентрикулярная сердечнаянедостаточность.
• Нарушения ритма.
• Тромбоэмболические осложнения.
36. Диагностические критерии идиопатической (первичной) дилатационной кардиомиопатии
• Диагностические критерии.– Фракция выброса левого желудочка <45%
и/или фракция укорочения <25%, оцененные
с помощью ЭхоКГ, радионуклидного
сканирования или ангиографии.
– Конечно-диагностический размер левого
желудочка >117% от предполагаемого
значения, скорректированного в зависимости
от возраста и площади поверхности тела.
37. Диагностические критерии идиопатической (первичной) дилатационной кардиомиопатии
• Критерии исключения диагноза ДКМП.– Системная гипертензия >160/100 мм рт. ст.).
– Атеросклеротическое поражение коронарных
артерий (стеноз > 50% в одной или более крупных
ветвях).
– Злоупотребление алкоголем (>40 г/сут. для
женщин и >80 г/сут. для мужчин в течение более 5
лет после 6-месячного воздержания).
– Системное заболевание, которое могло привести
к развитию ДКМП.
– Заболевания перикарда.
– врожденные и приобретенные пороки сердца.
– Легочное сердце.
– Подтвержденная ускоренная
суправентрикулярная тахикардия.
38. Лечение ДКМП
• Адекватный контроль веса.• Отказ от курения и прием алкоголя.
• Соблюдение диеты:
– потребление натрия у больных с застоем
жидкости должно быть ограничено до 3 и
менее грамм;
– ограничение жидкости при снижении
концентрации натрия в сыворотке менее
130 ммоль/л.
39. Медикаментозная терапия
Ингибиторы АПФ.
Бета-адреноблокаторы.
Антикоагулянты.
Антиаритмические препараты.
Препараты с положительным
инотропным действием (дигоксин).
40. Хирургическое лечение
• Кардиомиопластика.• Пересадка сердца.
41.
Аритмогенная правожелудочковая КМП,или аритмогенная дисплазия правого
желудочка – заболевание, при котором
миокард правого желудочка
замещается жировой или фиброзножировой тканью.
42. Историческая справка
• 1977 г. – G.Fontaine и соавт.Предложили термин «аритмогенная
дисплазия правого желудочка».
• 1982 г. – F.I.Marcus и соавт.
Предложили термин «аритмогенная
правожелудочковая КМП».
43. Распространенность
• 6-44 случаев АПЖК на 10 000населения.
• 80% случаев её обнаруживают в
возрасте до 40 лет, средний возраст 33
года, чаще у мужчин.
• АПЖК – причина 5-20% случаев
внезапной смерти.
44. Этиопатогенез
• Наследственная этиологияподтверждается у 30% больных.
Наследование осуществляется по
аутосомно-доминантному типу.
• Дисонтогенетическая теория.
• Дегенеративная теория.
• Инфекционная или воспалительная.
45. Гистопатология при АДПЖ
• Морфологические изменения: замещениежировой тканью субэпикардиальной части
ПЖ или интрамуральных включений с
распространением на эндокард с
фиброжировым перерождением
кардиомиоцитов и истончением стенки.
• Наиболее часто поражаются:
– выходной тракт ПЖ;
– верхушка;
– инфундибулум (воронко-образная часть ПЖ
спереди от отверстия легочного ствола).
46. Клиническая картина АПЖК
• Желудочковые нарушения ритма.• Аритмогенные коллапсы возникают во
время физических нагрузок.
• Случаи внезапной смерти.
• Нетипичные боли в груди, слабость,
повышенная утомляемость.
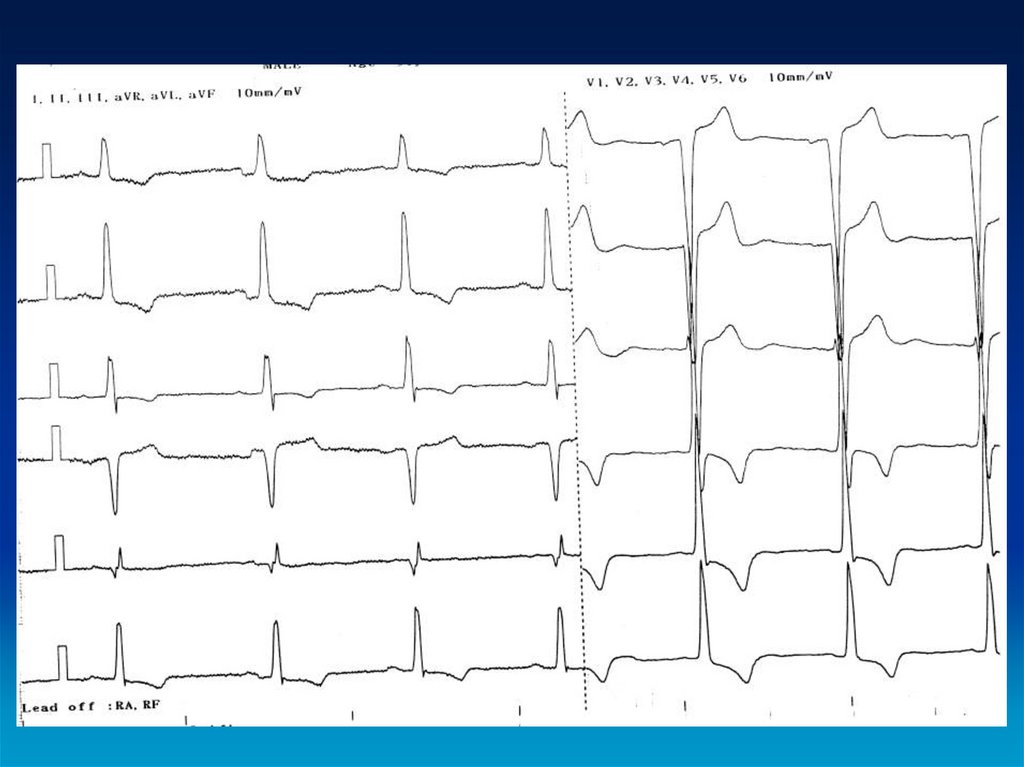
47. ЭКГ-критерии
• Инверсия зубцов Т в отведениях с V1-V3.• Полная или неполная блокада правой
ножки пучка Гиса.
• Уширение QR>0,11 сек V1-V3.
• Эпсилон волна.
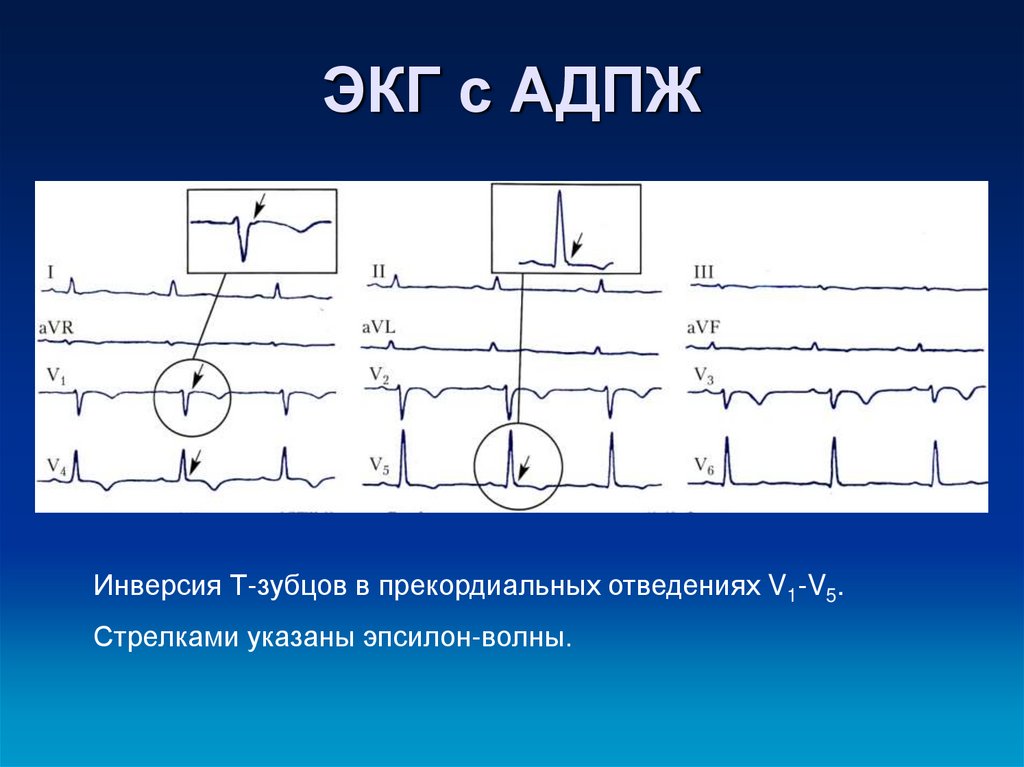
48. ЭКГ с АДПЖ
Инверсия Т-зубцов в прекордиальных отведениях V1-V5.Стрелками указаны эпсилон-волны.
49. Диагностика
• ЭхоКГ• МРТ
• Вентрикулография
• Эндомиокардиальная биопсия
50. Критерии диагностики аритмогенной дисплазии правого желудочка (McKenna W.J. et al., 1991)
КритерииБольшие признаки
Малые признаки
Глобальная и/или
региональная
дисфункция и
структурные
изменения
Значительная дилатация и снижение
фракции выброса правого желудочка
при отсутствии изменений (или
незначительном изменении) левого
желудочка.
Локальные аневризмы правого
желудочка.
Значительная сегментарная
дилатация правого желудочка.
Умеренная дилатация правого
желудочка и/или снижение его
фракции выброса при
нормальном левом желудочке.
Умеренная сегментарная
дилатация правого желудочка.
Региональная гипокинезия
правого желудочка.
Характеристика
ткани
стенок
Фиброзно-жировое перерождение
миокарда при эндокардиальной
биопсии
Аномалии
реполяризации
–
–
Инверсия Т-волны в правых
V2 и V3 грудных отведениях у
пациентов старше 12 лет
и\при отсутствии блокады
ПНПГ.
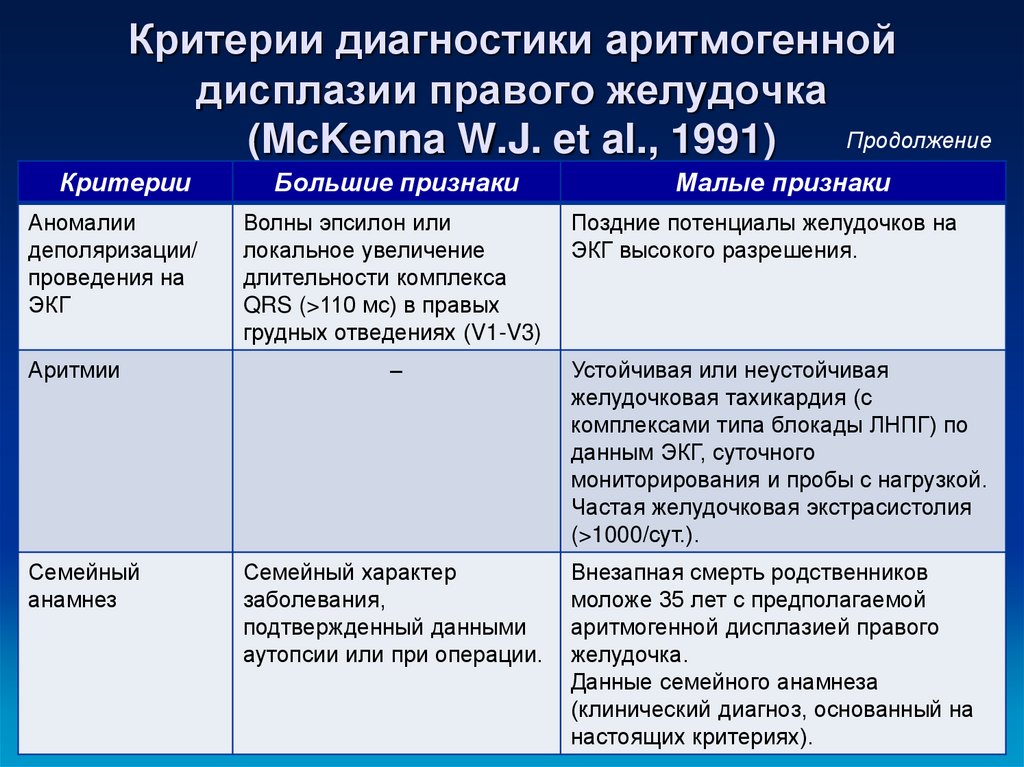
51. Критерии диагностики аритмогенной дисплазии правого желудочка (McKenna W.J. et al., 1991)
Критерии диагностики аритмогеннойдисплазии правого желудочка
Продолжение
(McKenna W.J. et al., 1991)
Критерии
Аномалии
деполяризации/
проведения на
ЭКГ
Аритмии
Семейный
анамнез
Большие признаки
Волны эпсилон или
локальное увеличение
длительности комплекса
QRS (>110 мс) в правых
грудных отведениях (V1-V3)
Малые признаки
Поздние потенциалы желудочков на
ЭКГ высокого разрешения.
–
Устойчивая или неустойчивая
желудочковая тахикардия (с
комплексами типа блокады ЛНПГ) по
данным ЭКГ, суточного
мониторирования и пробы с нагрузкой.
Частая желудочковая экстрасистолия
(>1000/сут.).
Семейный характер
заболевания,
подтвержденный данными
аутопсии или при операции.
Внезапная смерть родственников
моложе 35 лет с предполагаемой
аритмогенной дисплазией правого
желудочка.
Данные семейного анамнеза
(клинический диагноз, основанный на
настоящих критериях).
52. Лечение АПЖК
• Антиаритмические препараты:кордарон
соталол
имплантация кардиовертерадифибрилятора
радиочастотная абляция.
• Лечение сердечной недостаточности.
• Трансплантация сердца.
53. Стрессовая кардиомиопатия
(стресс-индуцированнаякардиомиопатия Токотсубо, синдром
разбитого сердца (СКМП)
54. Определение
• СКМП – форма приобретенной КМП,характеризующаяся транзиторной
дисфункцией левого желудочка в ответ
на физический или психический стресс,
клинически и ЭКГ-ки напоминающая
ОКС, у женщин постменопазуального
периода с благоприятным прогнозом.
55. Распространенность СКМП
• В Японии выявляется у 1,7-2,2пациентов с ОКС.
• В европейских исследованиях
распространенность СКМ среди всех
пациентов с ОКС достигает 2-3%.
• Женщины 58-75 лет (от 75 до 100%).
56. Схематическое изображение
57. Факторы риска
• Эмоциональный стресс:–
–
–
–
смерть близкого;
публичное выступление;
финансовые потери;
получение неблагоприятных известий.
• Физический или химический стресс:
–
–
–
–
–
–
–
хирургические процедуры;
тяжелые заболевания;
ургентные состояния;
острые неврологические заболевания;
эпилептические судороги;
применение кокаина, наркотическая обстиненция;
эндокринная патология.
58. Этиопатогенез
• Стресс.• Увеличение симпатической активности с
одновременным снижением парасимпатического
тонуса.
• Катехоламино-индуцированный множественный
коронароспазм.
• Прямое кардиотоксическое действие катохоламинов.
• Вследствие высокой плотности -адренорецепторов
в области верхушки их реакция будет более
выраженной.
• Трансзиторная дисфункция левого желудочка.
• Восстановление функциональной активности
миокарда.
59. Клинические проявления
• Взволнованность, повышеннаяпотливость, тахикардия.
• Острые загрудинные боли.
• Одышка, чувство нехватки воздуха.
• При обструкции выходного тракта
симптомы расстройства мозгового
кровообращения (тошнота, рвота,
потеря сознания).
• Симптоматика ОЛН: кардиогенный шок.
60. Диагностические критерии ЭКГ-признаки
• В 95% случаев подъем сегмента ST вгрудных отведениях, max V2-V3.
• Инверсия и увеличение амплитуды
зубца Т (97%).
• Патологический зубец Q (27%).
• Удлинение интервала QT.
• Нарушения ритма: синусовая
брадикардия, ФП, ЖТ.
61. ЭхоКГ-признаки
• Гипокинез или акинез средних илиапикальных сегментов левого желудочка.
• Снижение ФВ в острой стадии до 20-40%
с последующим повышением до 70% к
18 дню заболевания.
62. Коронатоангиография
• Отсутствие гемодинамически значимыхстенозов КА.
• Лишь у 10% пациентов с СКМП имеют
место незначительные изменения.
63. Вентрикулография, МРТ
• Позволяют обнаружить зоны акинезии игипокинезии определенных сегментов и
оценить выраженность дисфункции
желудочков.
64. Лабораторные методы
• Умеренное повышение концентрациитропонина Т.
• Повышение уровня натрий
уретического пептида.
• Повышение циркулирующих в плазме
крови катехоламинов.
65. Лечение
• -адреноблокаторы (карведилол).• Ингибиторы АПФ.
• Дезагреганты (аспирин).
• Гепарин.
66. Прогноз и течение
• Летальность – 1-3%.• Осложнения у 20% больных.
–
–
–
–
пристеночное тромбообразование;
КШ, отек легких;
остановка сердца;
нарушения ритма и проводимости.
• Прогноз благоприятный: у 95% наблюдается
полное восстановление дисфункции
миокарда в течение 4-8 недель, а у 1/3
больных – к 1-ой недели.
























































 Медицина
Медицина