Похожие презентации:
Этиопатогенез лейкозов
1.
ЭТИОПАТОГЕНЕЗ ЛЕЙКОЗОВПрезентация для самоподготовки студентов
2020
2.
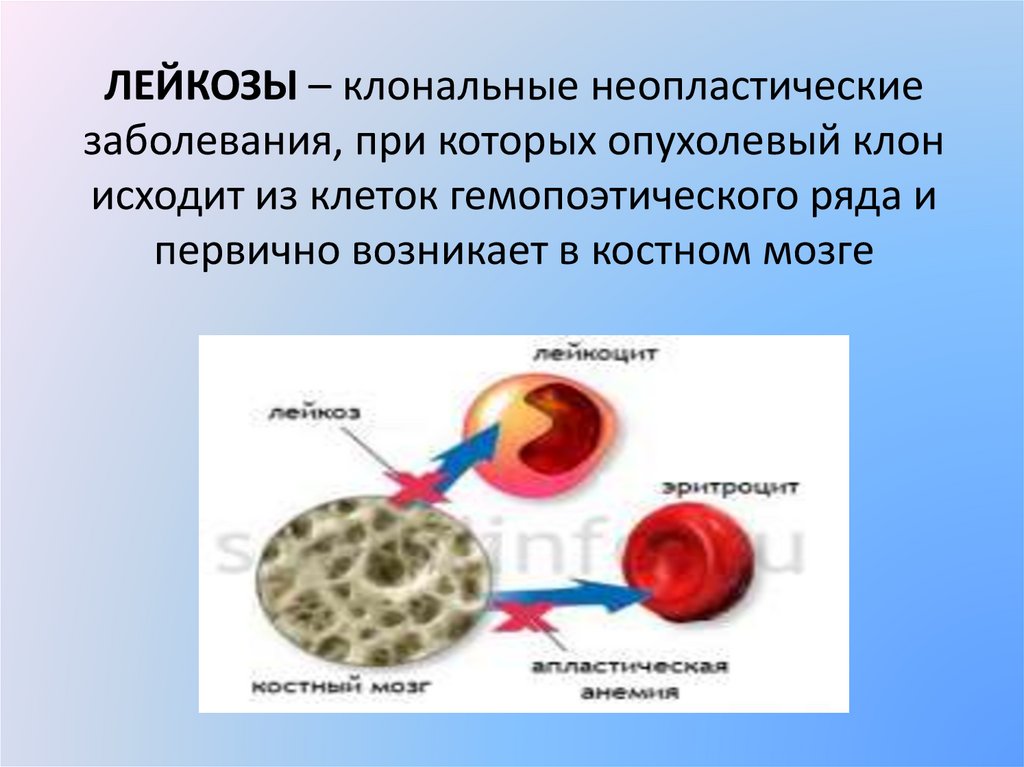
ЛЕЙКОЗЫ – клональные неопластическиезаболевания, при которых опухолевый клон
исходит из клеток гемопоэтического ряда и
первично возникает в костном мозге
3.
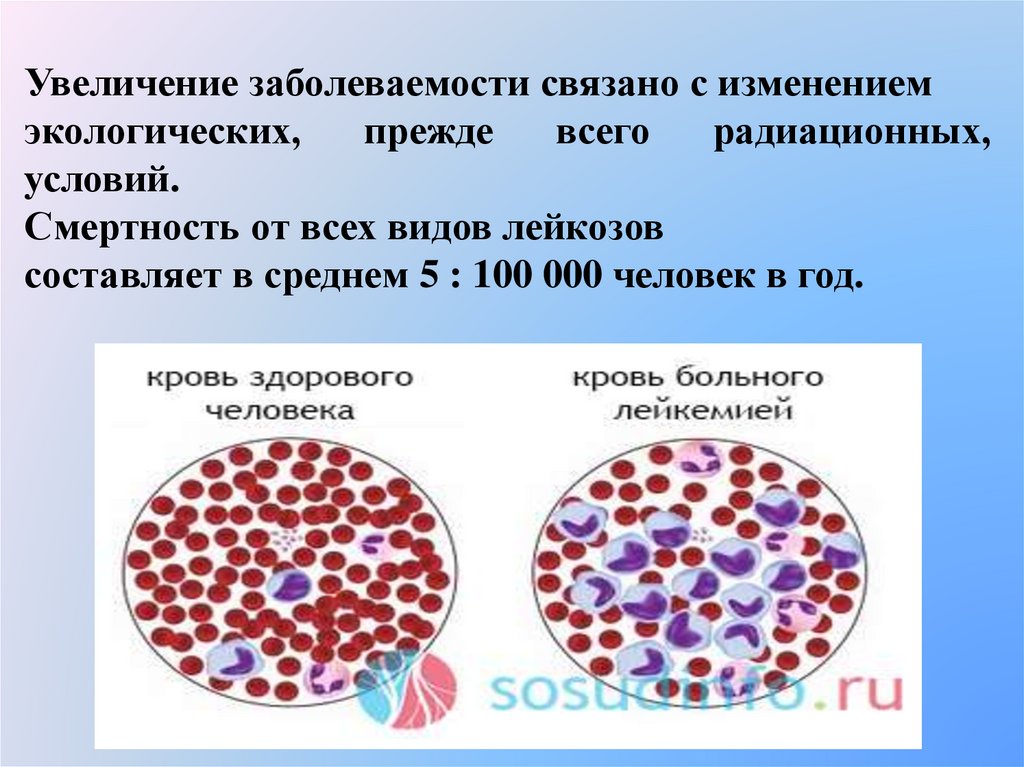
Увеличение заболеваемости связано с изменениемэкологических,
прежде
всего
радиационных,
условий.
Смертность от всех видов лейкозов
составляет в среднем 5 : 100 000 человек в год.
4.
Этиология лейкозовАктивация онкогенеза под
действием
•Радиационного,
•Химического,
•Биологического и др.
видов воздействия
5.
Радиационный онкогенезИонизирующее излучение в дозе свыше 100 рад
вызывает увеличение заболеваемости острыми и
хроническими лейкозами.
Доказано:
• увеличение заболеваний лейкозами
у лиц, профессионально связанных с
ионизирующим излучением;
• увеличение заболеваний
лейкозами у пациентов,
получающих лучевую терапию.
6.
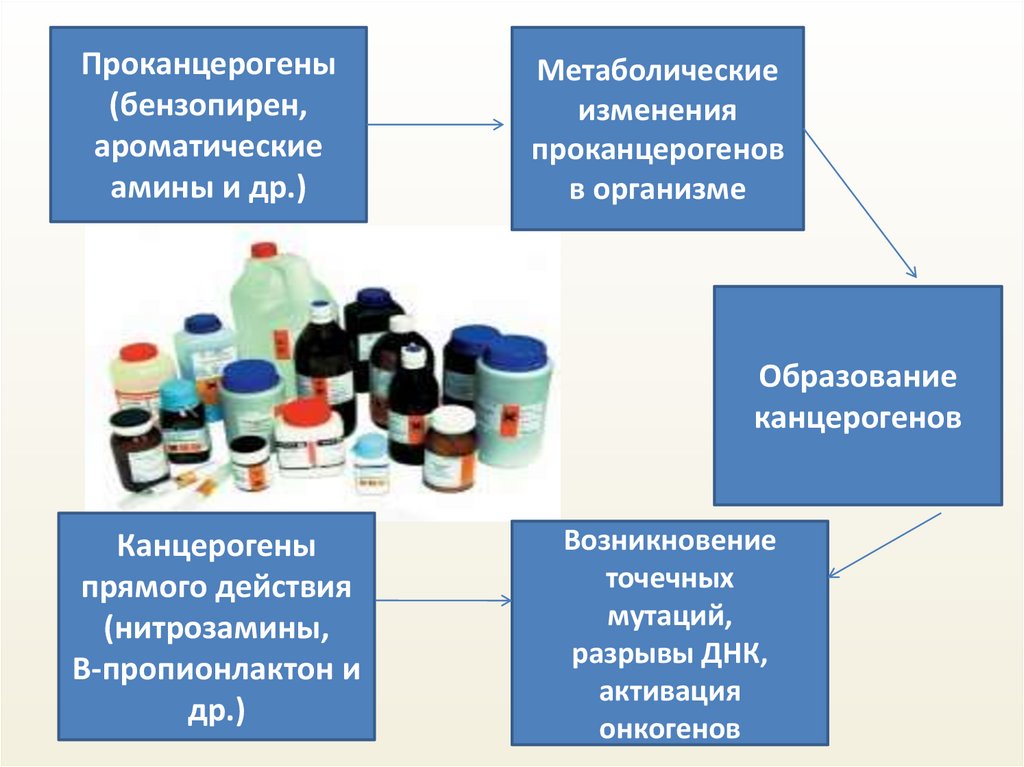
Проканцерогены(бензопирен,
ароматические
амины и др.)
Метаболические
изменения
проканцерогенов
в организме
Образование
канцерогенов
Канцерогены
прямого действия
(нитрозамины,
Β-пропионлактон и
др.)
Возникновение
точечных
мутаций,
разрывы ДНК,
активация
онкогенов
7.
Генетический онкогенезГенетические дефекты значительно увеличивают
риск заболевания лейкозами.
При болезни Дауна миелопролиферативные
заболевания наблюдаются в 20 раз чаще, чем у
здоровых лиц.
• Повышенный риск лейкозов характерен для
таких наследственных болезней, как анемия
Фанкони, синдром Клайнфельтера, болезнь ЛуиБарра и др.
8.
• Конкордантность по заболеваемостьюлейкозом у монозиготных близнецов
составляет 25%
• Известны и редкие случаи врожденного
лейкоза (трансплацентарный лейкозогенез)
9.
Вирусный онкогенезПо отношению к лейкозам человека вирусное
начало обнаружено только у лимфомы Беркитта
(вирус Эпштейна-Барра) и у Т-клеточного лимфолейкоза (ретровирус HTLV).
10.
РАДИАЦИЯХИМИЧЕСКИЕ
КАНЦЕРОГЕНЫ
ВИРУСЫ
1. МУТАЦИИ, АКТИВАЦИЯ ПРОТООНКОГЕНОВ, ОБРАЗОВАНИЕ
ОНКОГЕНОВ И Т.Д.
2. НАРУШЕНИЕ ПРОТИВООПУХОЛЕВЫХ МЕХАНИЗМОВ ЗАЩИТЫ (ПОЛОМ
РЕПАРАЗНЫХ СИСТЕМ КЛЕТКИ, БЛОКАДА ФАКТОРОВ АПОПТОЗА И Т.Д.)
ТОРМОЖЕНИЕ ДИФФЕРЕНЦИРОВКИ, ОБРАЗОВАНИЕ
КЛОНА АТИПИЧНЫХ ЛЕЙКОЗНЫХ КЛЕТОК
ЛЕЙКОЗЫ
11.
Этапы развития гемобластозовдоброкачественная
1. Моноклоновая стадия:
- образование дочерних опухолевых клеток из
первичной материнской (все опухолевые клетки
одинаковые)
- клинических и гематологических симптомов
нет
злокачественная
2. Поликлоновая стадия:
- развитие вторичных мутаций в дочерних
опухолевых клетках
- «отбор» поликлонов опухолевых клеток в
пользу наиболее автономных
- появление гематологической и клинической
симптоматики
12.
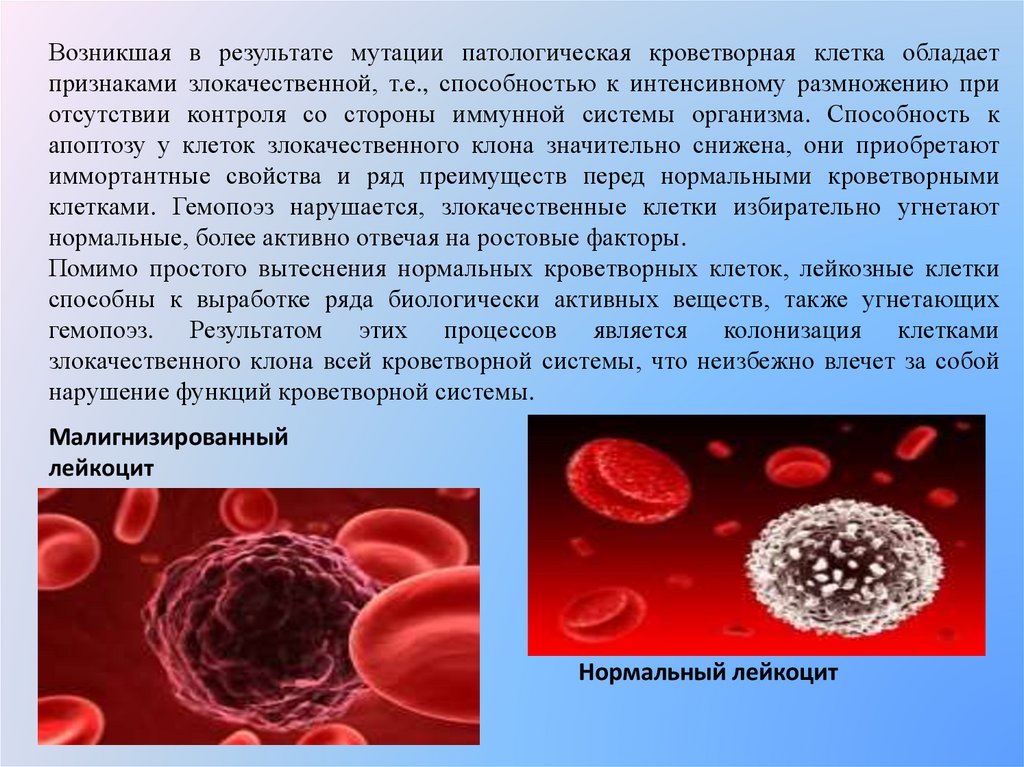
Возникшая в результате мутации патологическая кроветворная клетка обладаетпризнаками злокачественной, т.е., способностью к интенсивному размножению при
отсутствии контроля со стороны иммунной системы организма. Способность к
апоптозу у клеток злокачественного клона значительно снижена, они приобретают
иммортантные свойства и ряд преимуществ перед нормальными кроветворными
клетками. Гемопоэз нарушается, злокачественные клетки избирательно угнетают
нормальные, более активно отвечая на ростовые факторы.
Помимо простого вытеснения нормальных кроветворных клеток, лейкозные клетки
способны к выработке ряда биологически активных веществ, также угнетающих
гемопоэз. Результатом этих процессов является колонизация клетками
злокачественного клона всей кроветворной системы, что неизбежно влечет за собой
нарушение функций кроветворной системы.
Малигнизированный
лейкоцит
Нормальный лейкоцит
13.
Классификации лейкозов1. По количеству L в периферической крови:
- лейкемическая форма («белокровие») – число L
увеличивается в 100 раз
- сублейкемическая форма – число L увеличивается в
10 раз
- алейкемическая форма – число L нормально или
снижено (выраженная гиперплазия в КМ) – «феномен
айсберга»
2. По патогенетическим и морфологическим
признакам:
- острые
- хронические
14.
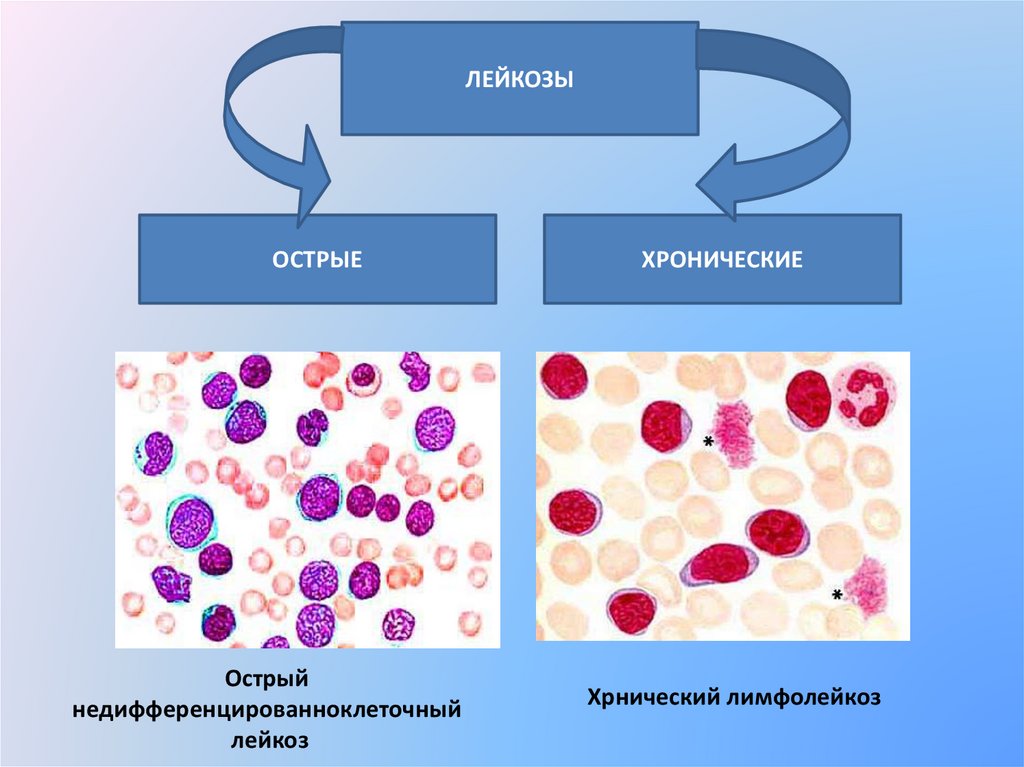
ЛЕЙКОЗЫОСТРЫЕ
Острый
недифференцированноклеточный
лейкоз
ХРОНИЧЕСКИЕ
Хрнический лимфолейкоз
15.
ЛейкозыОстрые
• Субстрат опухоли –
молодые «бластные»
клетки (клетки-
Хронические
• Субстрат опухоли –
созревающие и зрелые
клетки
предшественики 2-го, 3-го, 4- • Протекает с периодами
го классов)
обострения – бластными
• Полное отсутствие
кризами (возникает смена
созревающих клеток –
дифференцированных клеток
«лейкемический провал»
бластами)
16.
3. По типу преобладания клеток:Франко-американско-британская классификация (Fab)
I. острый лейкоз
а) лимфобластный
б) нелимфобластный
- миелобластный (М1)
- миелобластный с созреванием (М2)
- промиелоцитарный (М3)
- миеломонобластный (М4)
- монобластный (М5)
- эритролейкемия (М6)
- мегакариобластный (М7)
II. Хронический лейкоз
а) лимфоцитарный
- хронический лимфолейкоз
- волосатоклеточный лейкоз (вариант лимфолейкоза)
- поиморфноклеточный лейкоз
- плазмоклеточный лейкоз
- синдром Сезари
б) миелоцитарный
хронический миелолейкоз
- идиопатический миелофиброз
- истинная полицитемия (болезнь Вакеза)
- эссенциальная тромбоцитемия
-
17.
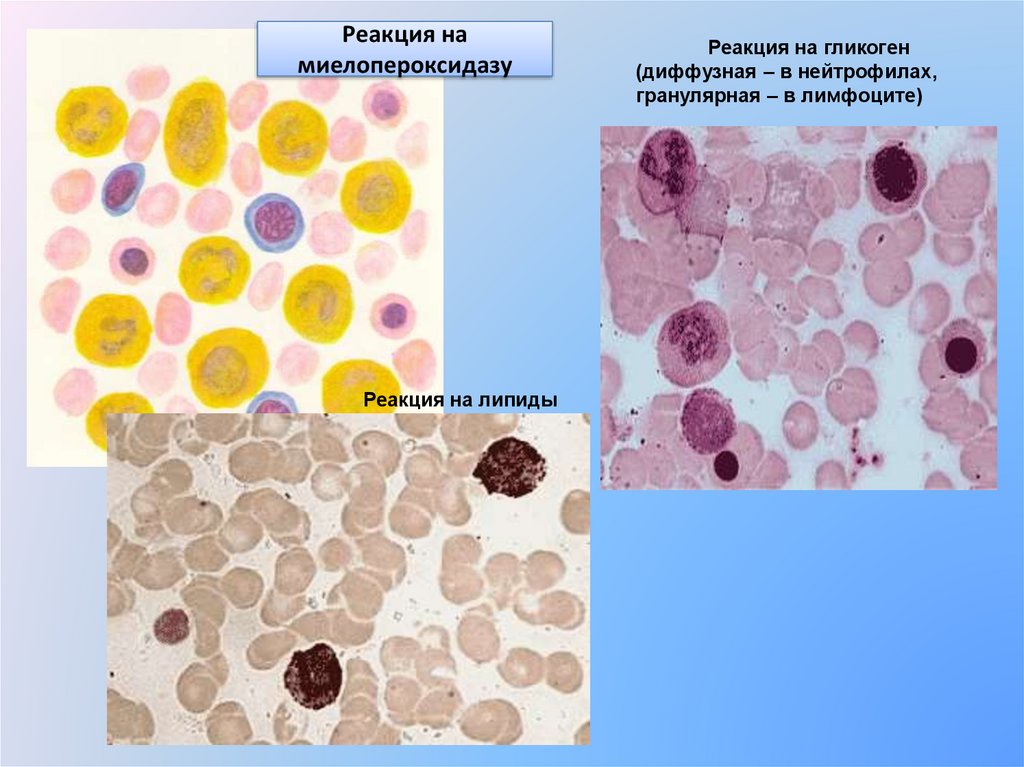
Цитохимическая диагностика острыхлейкозов
Острый
миелобластный
лейкоз
+
Цитохимия
+
+ диффузно
+
пероксидаза
гликоген
кислая
фосфатаза
липиды
Острый
лимфобластный
лейкоз
+ глыбки
+
18.
Реакция намиелопероксидазу
Реакция на липиды
Реакция на гликоген
(диффузная – в нейтрофилах,
гранулярная – в лимфоците)
19.
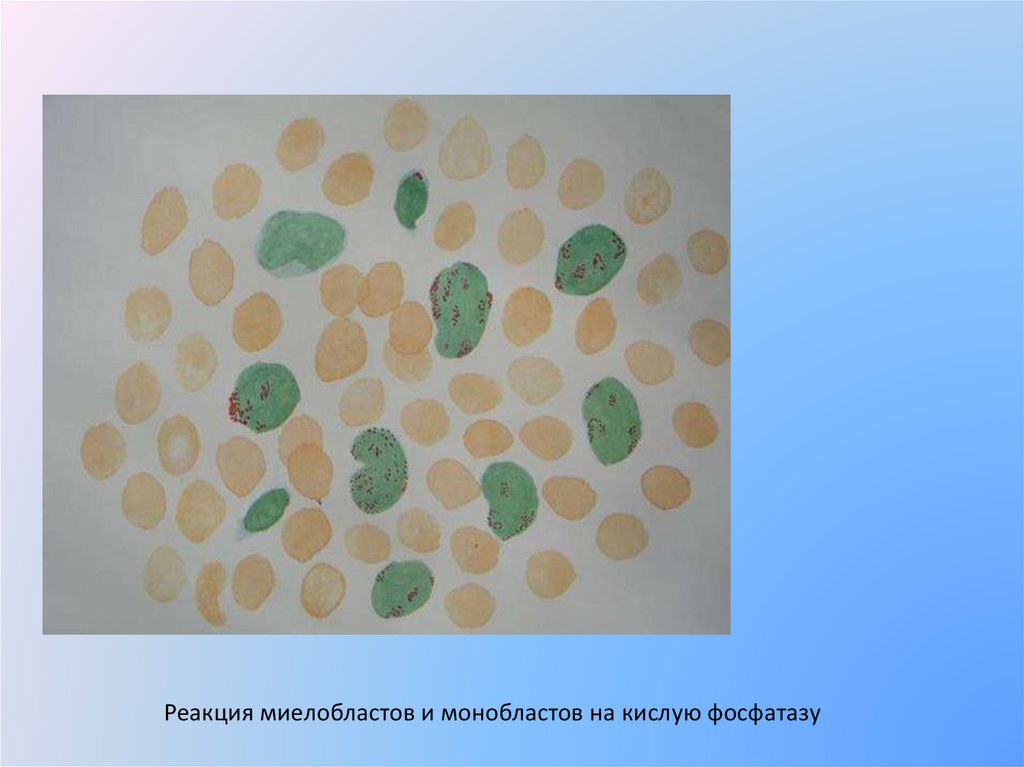
Реакция миелобластов и монобластов на кислую фосфатазу20.
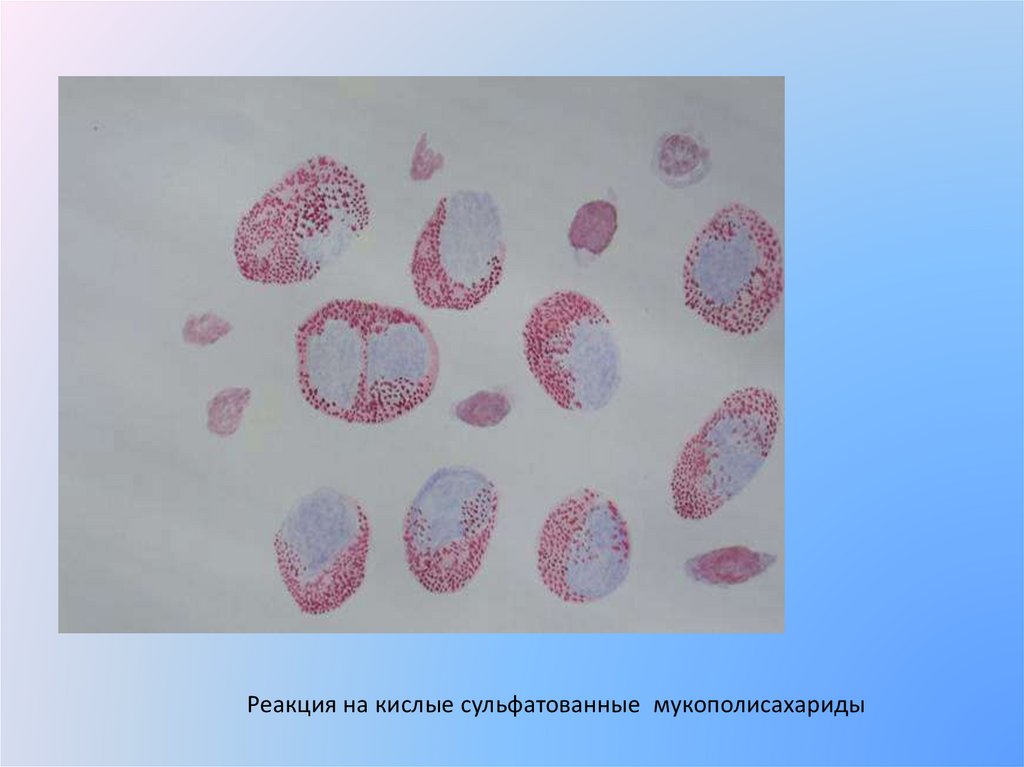
Реакция на кислые сульфатованные мукополисахариды21.
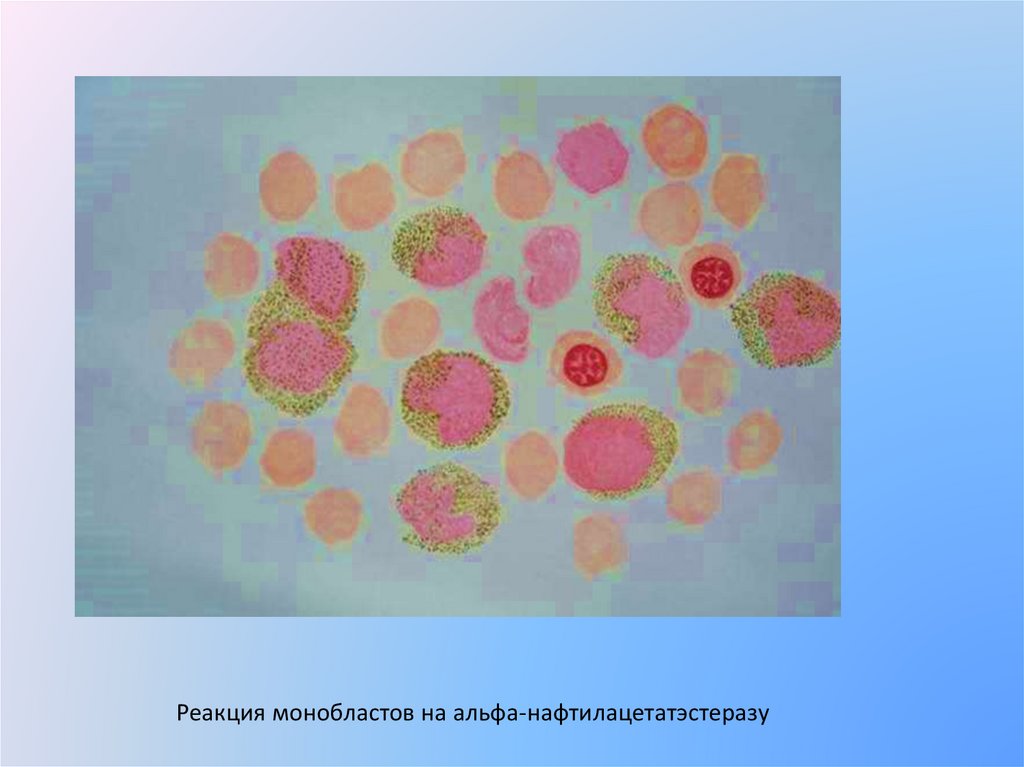
Реакция монобластов на альфа-нафтилацетатэстеразу22.
Острые лейкозыОстрые лейкозы занимают ведущее место в
структуре заболеваемости гемабластозами,
составляя приблизительно 1/3 от их общего
числа. Мужчины болеют чаще, чем женщины.
При этом все исследователи отмечают 2 пика
заболеваемости: в возрасте 3-4 и 60-69 лет. В
1975 году гематологами Франции, США и
Великобритании
была
создана
FAB
классификация острых лейкозов.
23.
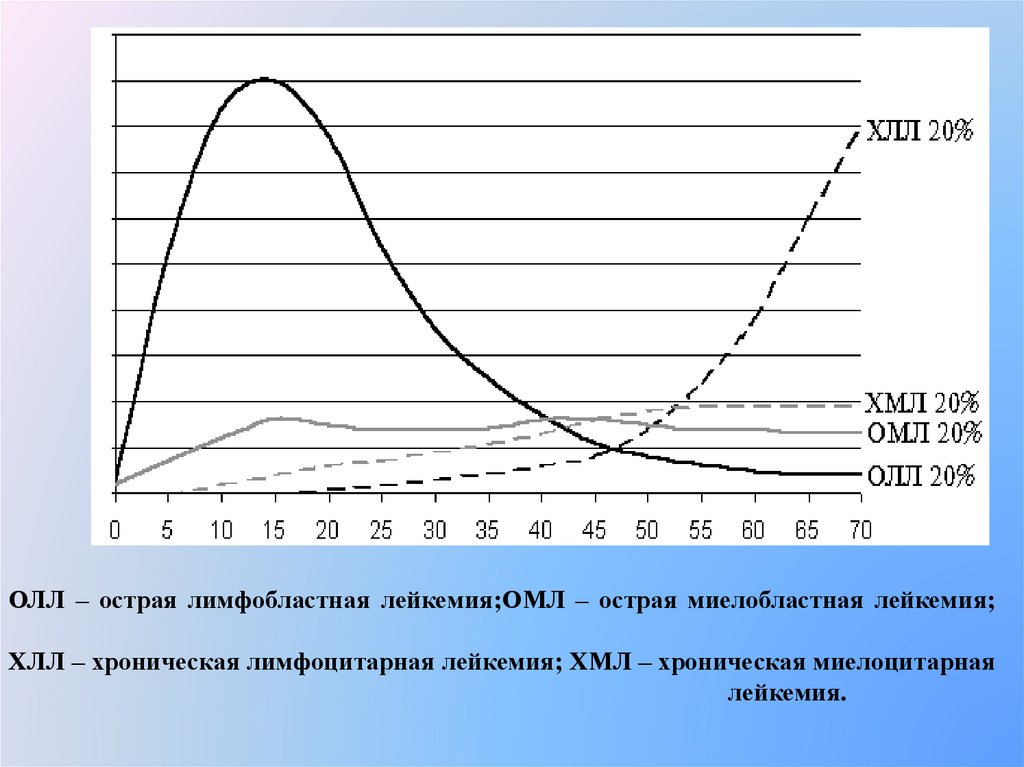
ОЛЛ – острая лимфобластная лейкемия;ОМЛ – острая миелобластная лейкемия;ХЛЛ – хроническая лимфоцитарная лейкемия; ХМЛ – хроническая миелоцитарная
лейкемия.
24.
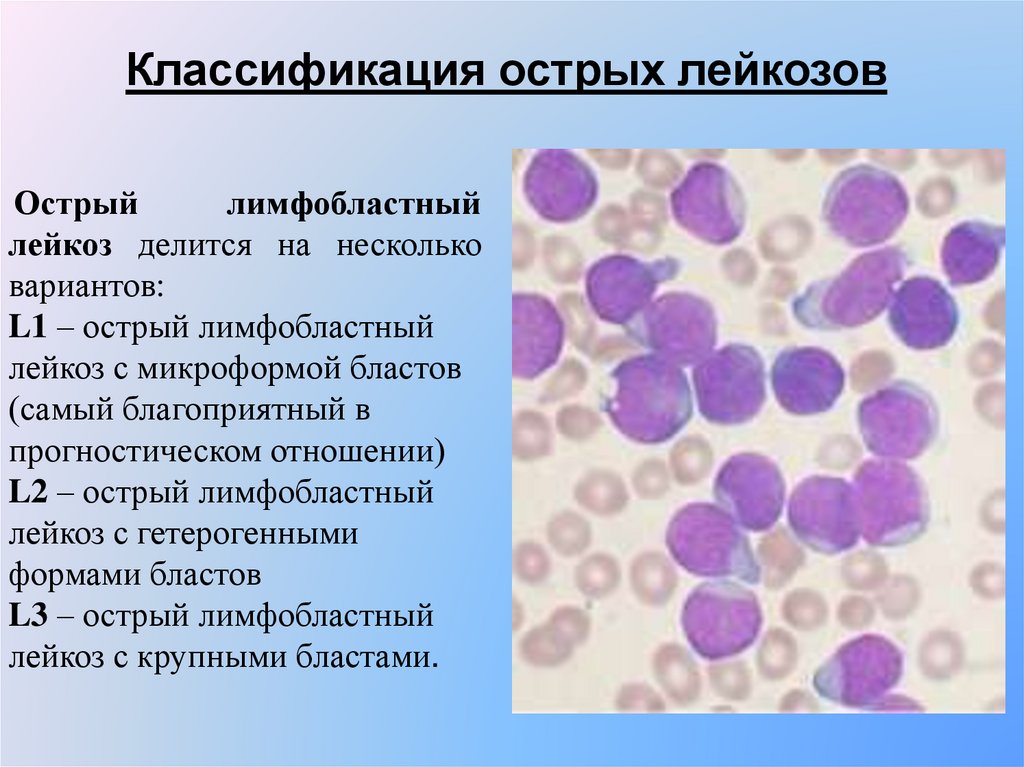
Классификация острых лейкозовОстрый
лимфобластный
лейкоз делится на несколько
вариантов:
L1 – острый лимфобластный
лейкоз с микроформой бластов
(самый благоприятный в
прогностическом отношении)
L2 – острый лимфобластный
лейкоз с гетерогенными
формами бластов
L3 – острый лимфобластный
лейкоз с крупными бластами.
25.
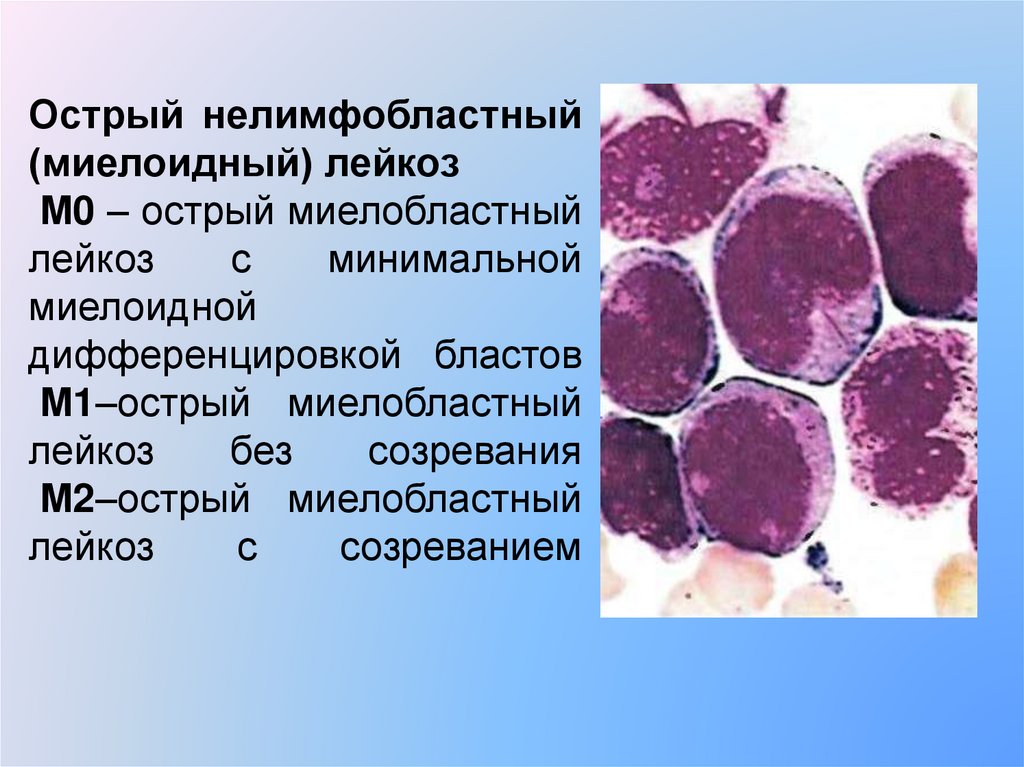
Острый нелимфобластный(миелоидный) лейкоз
М0 – острый миелобластный
лейкоз
с
минимальной
миелоидной
дифференцировкой бластов
М1–острый миелобластный
лейкоз
без
созревания
М2–острый миелобластный
лейкоз
с
созреванием
26.
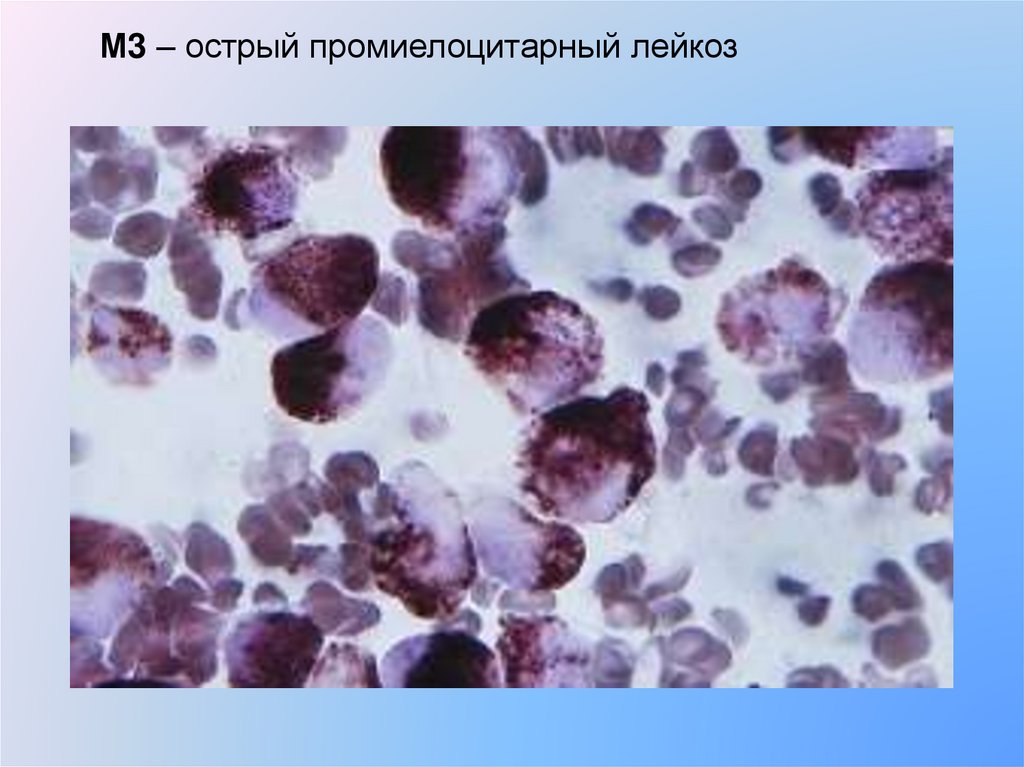
М3 – острый промиелоцитарный лейкоз27.
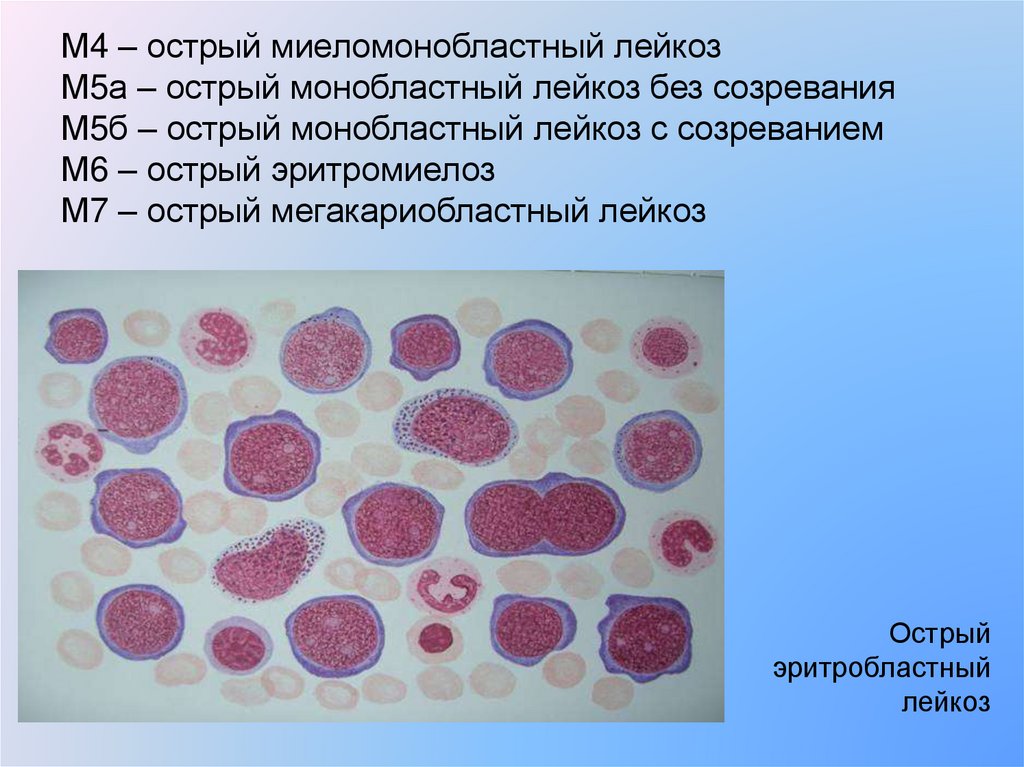
М4 – острый миеломонобластный лейкозМ5а – острый монобластный лейкоз без созревания
М5б – острый монобластный лейкоз с созреванием
М6 – острый эритромиелоз
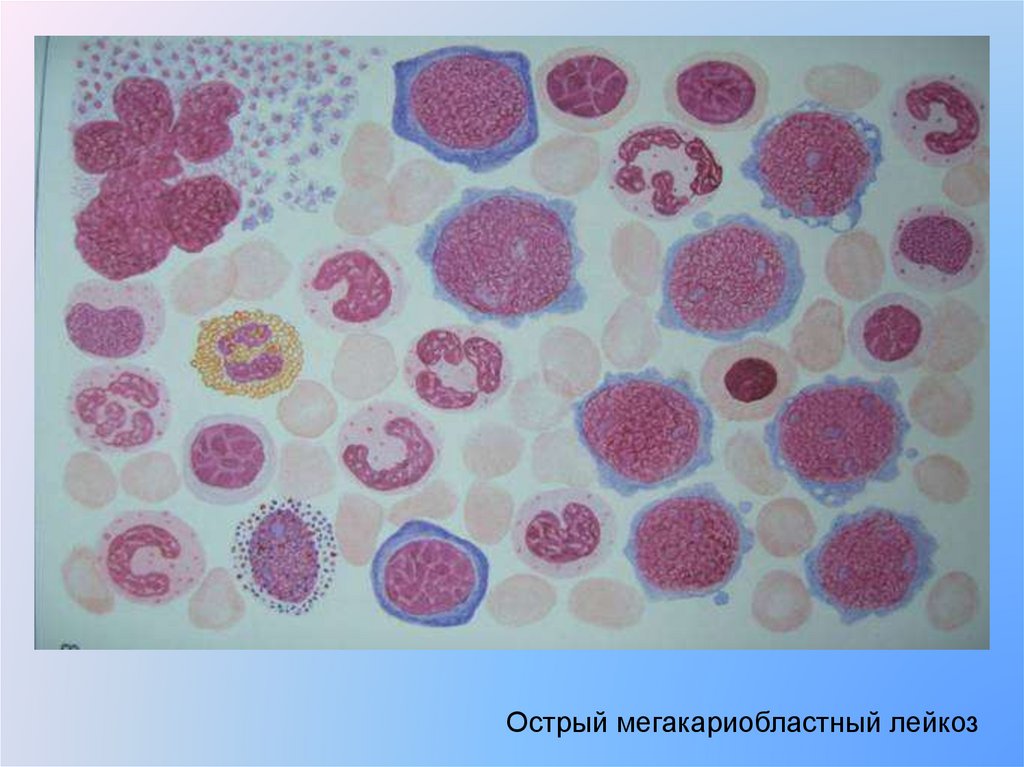
М7 – острый мегакариобластный лейкоз
Острый
эритробластный
лейкоз
28.
Острый мегакариобластный лейкоз29.
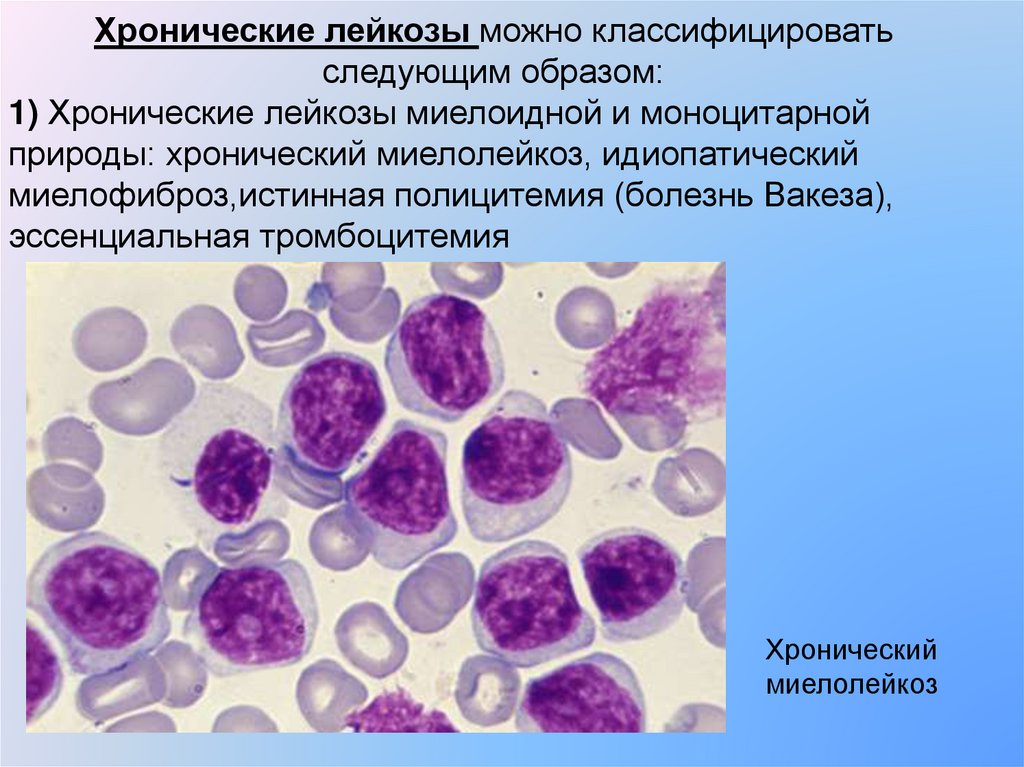
Хронические лейкозы можно классифицироватьследующим образом:
1) Хронические лейкозы миелоидной и моноцитарной
природы: хронический миелолейкоз, идиопатический
миелофиброз,истинная полицитемия (болезнь Вакеза),
эссенциальная тромбоцитемия
Хронический
миелолейкоз
30.
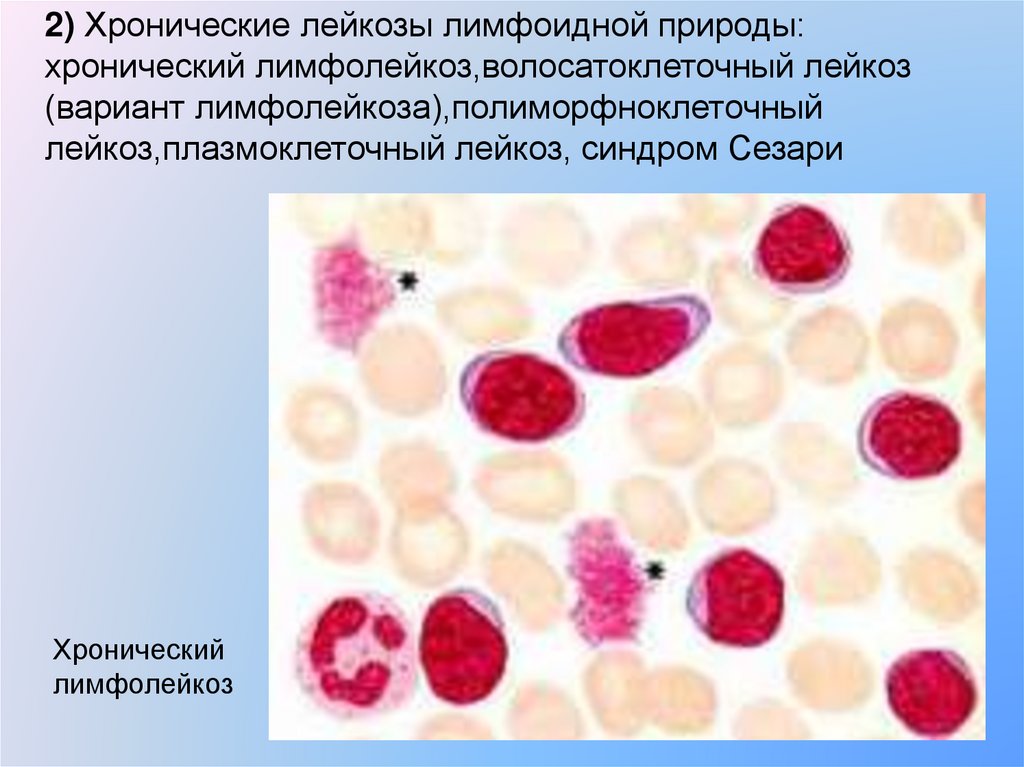
2) Хронические лейкозы лимфоидной природы:хронический лимфолейкоз,волосатоклеточный лейкоз
(вариант лимфолейкоза),полиморфноклеточный
лейкоз,плазмоклеточный лейкоз, синдром Сезари
Хронический
лимфолейкоз
31.
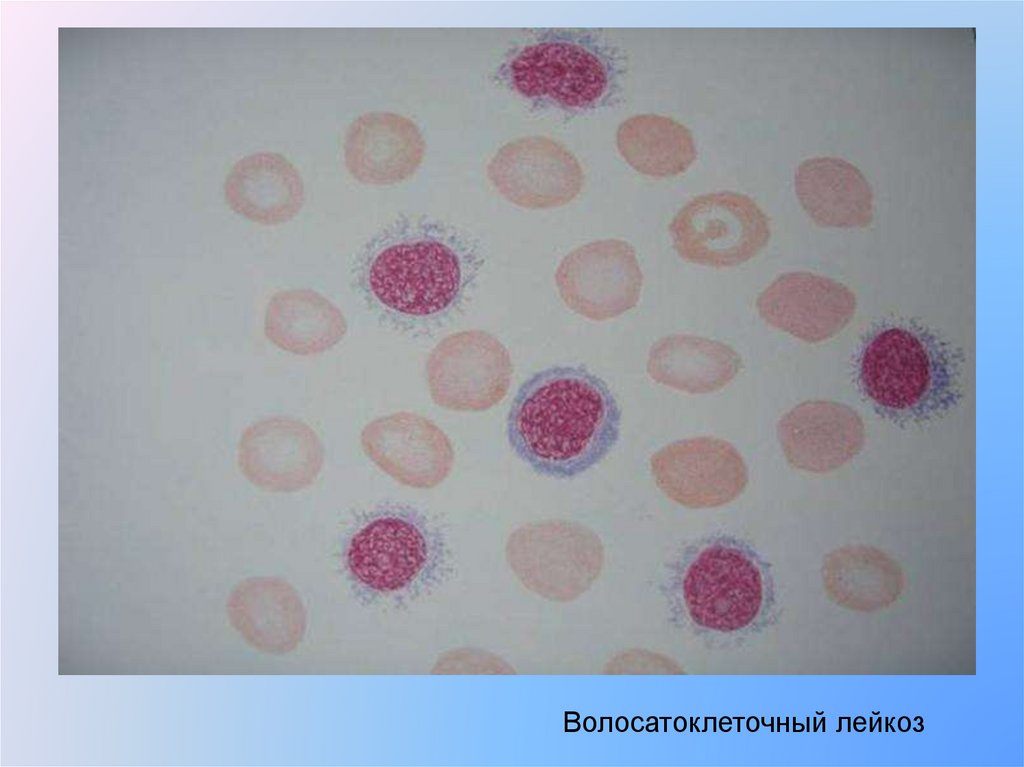
Волосатоклеточный лейкоз32.
Некоторые различия между острыми ихроническими лейкозами
Критерий
Острый лейкоз
Хронический лейкоз
Возрастная
группа
Соотношение
полов
Латентный
период
Чаще у детей и
подростков
М:Ж = 2:1
Чаще в возрасте
старше 40 лет
М:Ж = 1:1
От недель до
месяцев
От нескольких
месяцев до
нескольких лет
Основные
синдромы
Гемическая
гипоксия, лихорадка,
инфекции,
геморрагический
синдром,
нейролейкемия
Астенический синдром,
потеря веса, синдром
«плюс-ткани». Может быть
анемический,
геморрагический
синдромы
33.
КритерийОстрый лейкоз
Органомегалия Печень,
селезенка, л/у
увеличены в 7080% случаев,
степень
увеличения
средняя
Картина крови Общее кол-во L
умеренно
увеличено (1530×109/л). На
«бласты»
приходится от 10
до 90%. Анемия,
тромбоцитопения.
Хронический лейкоз
При ХМЛ –умеренная/
значительная
спленомегалия.
Значительное
увеличение л/у при
ХЛЛ
Общее количество L
сильно увеличено
(150-250×109/л).
Анемия,
тромбоцитопения
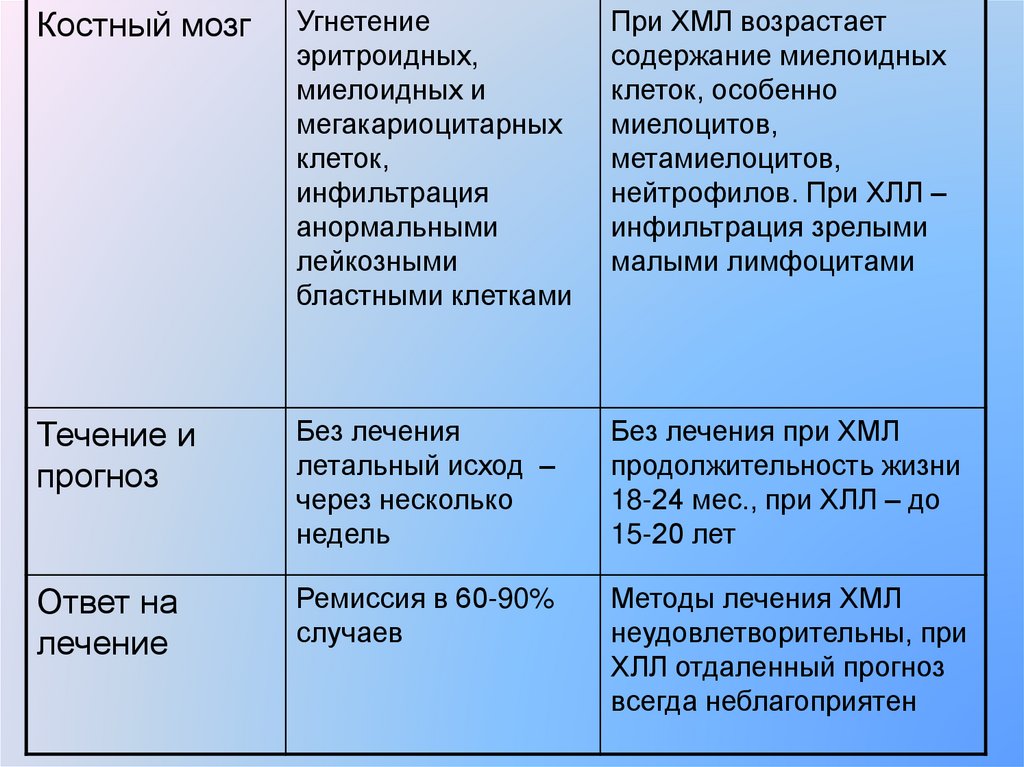
34.
Костный мозгУгнетение
эритроидных,
миелоидных и
мегакариоцитарных
клеток,
инфильтрация
анормальными
лейкозными
бластными клетками
При ХМЛ возрастает
содержание миелоидных
клеток, особенно
миелоцитов,
метамиелоцитов,
нейтрофилов. При ХЛЛ –
инфильтрация зрелыми
малыми лимфоцитами
Течение и
прогноз
Без лечения
летальный исход –
через несколько
недель
Без лечения при ХМЛ
продолжительность жизни
18-24 мес., при ХЛЛ – до
15-20 лет
Ответ на
лечение
Ремиссия в 60-90%
случаев
Методы лечения ХМЛ
неудовлетворительны, при
ХЛЛ отдаленный прогноз
всегда неблагоприятен
35.
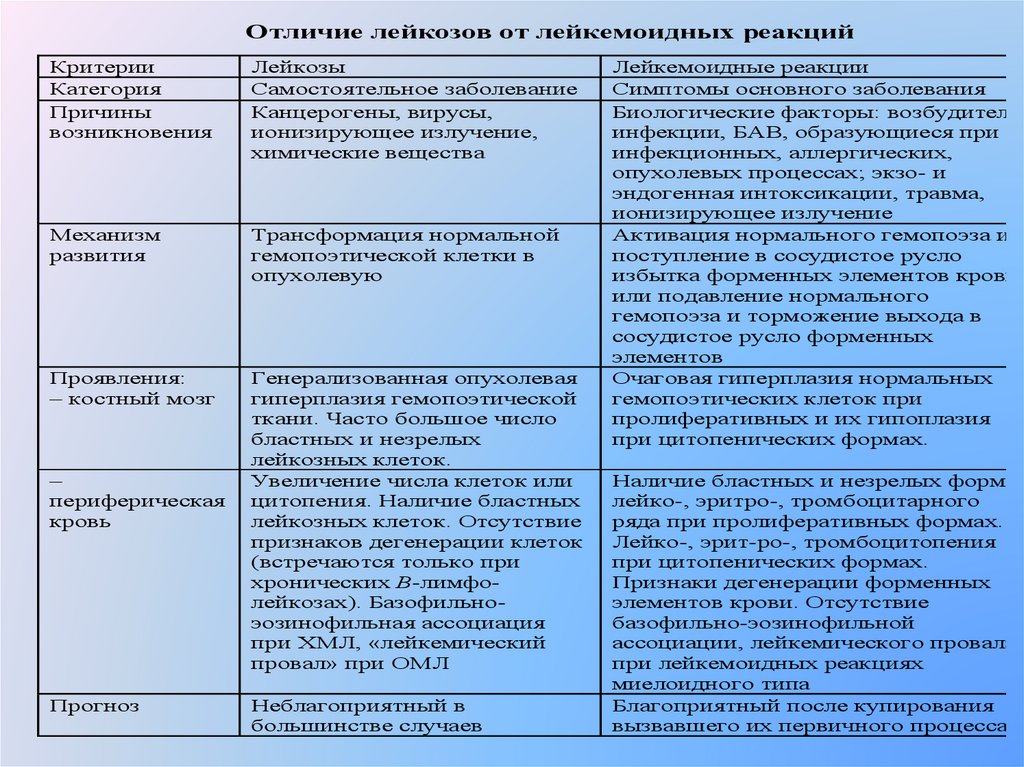
Отличие лейкозов от лейкемоидных реакцийКритерии
Категория
Причины
возникновения
Лейкозы
Самостоятельное заболевание
Канцерогены, вирусы,
ионизирующее излучение,
химические вещества
Механизм
развития
Трансформация нормальной
гемопоэтической клетки в
опухолевую
Проявления:
– костный мозг
Генерализованная опухолевая
гиперплазия гемопоэтической
ткани. Часто большое число
бластных и незрелых
лейкозных клеток.
Увеличение числа клеток или
цитопения. Наличие бластных
лейкозных клеток. Отсутствие
признаков дегенерации клеток
(встречаются только при
хронических В-лимфолейкозах). Базофильноэозинофильная ассоциация
при ХМЛ, «лейкемический
провал» при ОМЛ
–
периферическая
кровь
Прогноз
Неблагоприятный в
большинстве случаев
Лейкемоидные реакции
Симптомы основного заболевания
Биологические факторы: возбудители
инфекции, БАВ, образующиеся при
инфекционных, аллергических,
опухолевых процессах; экзо- и
эндогенная интоксикации, травма,
ионизирующее излучение
Активация нормального гемопоэза и
поступление в сосудистое русло
избытка форменных элементов крови
или подавление нормального
гемопоэза и торможение выхода в
сосудистое русло форменных
элементов
Очаговая гиперплазия нормальных
гемопоэтических клеток при
пролиферативных и их гипоплазия
при цитопенических формах.
Наличие бластных и незрелых форм
лейко-, эритро-, тромбоцитарного
ряда при пролиферативных формах.
Лейко-, эрит-ро-, тромбоцитопения
при цитопенических формах.
Признаки дегенерации форменных
элементов крови. Отсутствие
базофильно-эозинофильной
ассоциации, лейкемического провала
при лейкемоидных реакциях
миелоидного типа
Благоприятный после купирования
вызвавшего их первичного процесса
36.
ПриложенияПересмотренная классификация ВОЗ миелоидных новообразований и острых лейкозов 2016 г.
Миелопролиферативные новообразования (МПН)
Хронический миелолейкоз (ХМЛ), BCR-ABL1 +
Хронический нейтрофильный лейкоз (ХНЛ)
Истинная полицитемия
Первичный миелофиброз (ПМФ)
o ПМФ, префиброзная/ранняя стадия
o ПМФ, явная фиброзная стадия
Эссенциальная тромбоцитемия
Хронический эозинофильный лейкоз, неуточненный
МПН неклассифицируемые
Мастоцитоз
Миелоидные/лимфоидные новообразования с эозинофилией и перестройкой генов PDGFRA, PDGFRB или FGFR1 либо/с PCM1JAK2
Миелоидные/лимфоидные новообразования с перестройкой PDGFRA
Миелоидные/лимфоидные новообразования с перестройкой PDGFRB
Миелоидные/лимфоидные новообразования с перестройкой FGFR1
Предварительная форма: Миелоидные/лимфоидные новообразования с PCM1-JAK2
Миелодиспластические синдромы/миелопролиферативные новообразования (МДС/МПН)
Хронический миеломоноцитарный лейкоз (ХММЛ)
Атипический хронический миелолейкоз (аХМЛ, BCR-ABL1–)
Ювенильный миеломоноцитарный лейкоз (ЮММЛ) МДС/МПН с кольцевыми сидеробластами и тромбоцитозом (МСД/МПН-КС-Т)
МДС/МПН неклассифицированные
Миелодиспластические синдромы (МДС)
МДС с однолинейной дисплазией
МДС с кольцевыми сидеробластами (МДС-КС)
o
МДС-КС и однолинейная дисплазия
o
МДС-КС и мультилинейная дисплазия
МДС с мультилинейной дисплазией
МДС с избытком бластов
МДС с изолированной del(5q)
МДС неклассифицированный
Предварительная форма: Рефрактерная цитопения детского возраста
Миелоидные новообразования с наследственной генетической предрасположенностью
37.
Острые миелоидные лейкозы (ОМЛ) и родственные новообразованияОМЛ с повторяющимися генетическими аномалиями
o
ОМЛ с t(8;21)(q22;q22.1); RUNX1-RUNX1T1
o
ОМЛ с inv(16)(p13.1q22) или t(16;16)(p13.1;q22); CBFB-MYH11
o
ОМЛ (промиелоцитарный) с PML-RARA
o
ОМЛ с t(9;11)(p21.3;q23.3); MLLT3-KMT2A
o
ОМЛ с t(6;9)(p23;q34.1); DEK-NUP214
o
ОМЛ с inv(3)(q21.3q26.2) или t(3;3)(q21.3;q26.2); GATA2, MECOM
o
ОМЛ (мегакариобластный) с t(1;22)(p13.3;q13.3); RBM15-MKL1
o
Предварительная форма: ОМЛ с BCR-ABL1
o
ОМЛ с мутированным NPM1
o
ОМЛ с биаллельными мутациямиCEBPA
o
Предварительная форма: ОМЛ с мутированным RUNX1
ОМЛ с изменениями, связанными с миелодисплазией
Миелоидные новообразования, связанные с терапией
ОМЛ, неуточненные
o
ОМЛ с минимальными признаками дифференцировки
o
ОМЛ без признаков созревания
o
ОМЛ с признаками созревания
o
Острый миеломоноцитарный лейкоз
o
Острый монобластный/моноцитарный лейкоз
o
Чистый (истинный) эритроидный лейкоз
o
Острый мегакариобластный лейкоз
o
Острый базофильный лейкоз
o
Острый панмиелоз с миелофиброзом
Миелоидная саркома
Миелоидные пролиферации, связанные с синдромом Дауна
o
Преходящий аномальный миелопоэз
o
Миелоидный лейкоз, ассоциированный с синдромом Дауна
Новообразование из бластных плазмоцитоидных дендритных клеток
Острые лейкозы (ОЛ) неопределенного линейного происхождения
Острый недифференцированный лейкоз
ОЛ со смешанным фенотипом (ОЛСФ) с t(9;22)(q34.1;q11.2); BCR-ABL1 +
ОЛСФ с t(v;11q23.3); с перестройкой KMT2A
ОЛСФ В/миелоидный неуточненный
ОЛСФ Т/миелоидный неуточненный
38.
В-клеточные лимфобластные лейкозы/лимфомаВ-клеточный лимфобластный лейкоз/лимфома неуточненный
В-клеточный лимфобластный лейкоз/лимфома с повторяющимися генетическими аномалиями
o
В-клеточный лимфобластный лейкоз/лимфома с t(9;22)(q34.1;q11.2); BCR-ABL1
o
В-клеточный лимфобластный лейкоз/лимфома с t(v;11q23.3); с перестройкой KMT2A
o
В-клеточный лимфобластный лейкоз/лимфома с t(12;21)(p13.2;q22.1); ETV6-RUNX1
o
В-клеточный лимфобластный лейкоз/лимфома с гипердиплоидностью
o
В-клеточный лимфобластный лейкоз/лимфома с гиподиплоидностью
o
В-клеточный лимфобластный лейкоз/лимфома с t(5;14)(q31.1;q32.3); IL3-IGH
o
В-клеточный лимфобластный лейкоз/лимфома с t(1;19)(q23;p13.3); TCF3-PBX1
o
Предварительная форма: В-клеточный лимфобластный лейкоз/лимфома BCR-ABL1-подобный
o
Предварительная форма: В-клеточный лимфобластный лейкоз/лимфома с iAMP21
Т-клеточный лимфобластный лейкоз/лимфома
Предварительная форма: Лимфобластный лейкоз из ранних Т-клеток-предшественников
Предварительная форма: Лимфобластный лейкоз/лимфома из естественных киллеров
Литература:
Daniel A. Arber, Attilio Orazi, Robert Hasserjian, Jürgen Thiele, Michael J. Borowitz, Michelle M. Le Beau, Clara D.
Bloomfield, Mario Cazzola and James W. Vardiman. The 2016 revision to the World Health Organization classification of
myeloid neoplasms and acute leukemia. Blood 2016; 127: 2391-2405.

















 Медицина
Медицина








