Похожие презентации:
Розлади кровообігу: гіперемія, ішемія, інфаркт, кровотеча, крововилив, стаз, плазморагія. Шок
1.
Розлади кровообігу:гіперемія, ішемія,
інфаркт, кровотеча,
крововилив, стаз,
плазморагія. Шок.
2.
Загальне артеріальнейповнокров'я
Артеріальне повнокров'я - підвищене
кровонаповнення органу, тканини в
результаті посиленого притоку
артеріальної крові. Воно може бути
загальним, що спостерігається при
збільшенні об'єму циркулюючої крові
(плетора) або кількості еритроцитів
(еритремія).
3.
У таких випадках спостерігаєтьсячервоний колір шкірних покривів,
слизових оболонок і підвищення
артеріального тиску. Найчастіше
артеріальна гіперемія має місцевий
характер і виникає при різноманітних
причинах.
4.
Розрізняють фізіологічну артеріальнугіперемію, яка виникає під впливом
адекватних доз фізичних і хімічних
чинників, почуття гніву,
сором'язливості (рефлекторна
гіперемія), при посиленні функції
органів (робоча гіперемія), і
патологічну артеріальну гіперемію.
5.
Виходячи з особливостей етіології та механізмурозвитку, виділяють такі види патологічної
артеріальної гіперемії:
ангіоневротичну (нейропаралітичну);
•колатеральну;
•гіперемію після анемії (постанемічну);
•вакатну;
•запальну;
•гіперемію, викликану артеріовенозних шунтом
6.
Ангіоневротична (нейропаралітична)гіперемія спостерігається як наслідок
подразнення судинорозширювальних
нервів або паралічу судинозвужувальних
нервів. Шкіра, слизові оболонки стають
червоними, трохи припухлими, при
дотику - теплими або навіть гарячими.
7.
Такий вид гіперемії може виникати вдеяких ділянках тіла при порушенні
іннервації; на шкірі і слизових оболонках
особи при деяких інфекційних хворобах,
при яких можливе ураження вузлів
симпатичноі нервової системи; цей вид
гіперемії проходить швидко, без наслідків.
8.
Колатеральна гіперемія виникає у зв'язкуз утрудненням кровотоку по
магістральному артериальному стовбуру,
закритому тромбом або емболом. У таких
випадках кров направляється по
колатеральним судинам. Просвіт їх
рефлекторно розширюється, приплив
артеріальної крові посилюється і тканина
отримує підвищену кількість крові.
9.
Гіперемія після анемії (постішемічна)розвивається в тих випадках, коли
фактор, який викликав стиск артерії
(пухлина, накопичення рідини в
порожнинах, лігатура й т.п.) і
недокрів'я тканин, швидко усувається.
10.
У таких випадках судини ранішезнекровленої тканини різко
розширюються і переповнюються кров'ю,
що може призвести не тільки до їх
розриву і крововиливу, а й до недокрів'я
інших органів, наприклад, головного
мозку, у зв'язку з різким перерозподілом
крові. Тому такі маніпуляції, як видалення
рідини з порожнин тіла, великих пухлин,
зняття еластичного джгута, слід
проводити повільно.
11.
Вакатна гіперемія (від лат. vacuusпорожній) розвивається у зв'язку зізниженням барометричного тиску. Вона
може бути загальною, наприклад, у
водолазів і кесонних робітників при
швидкому підйомі з місця підвищеного
тиску. Гіперемія, яка при цьому виникає,
сполучається з газовою емболією,
тромбозом судин і крововиливом.
12.
Місцева вакатна гіперемія з'являєтьсяна шкірі під впливом, наприклад,
медичних банок, які утворюють над її
певними ділянками розріджений
простір (вакуум), розвивається у
зв’язку із зменшенням
барометричного тиску.
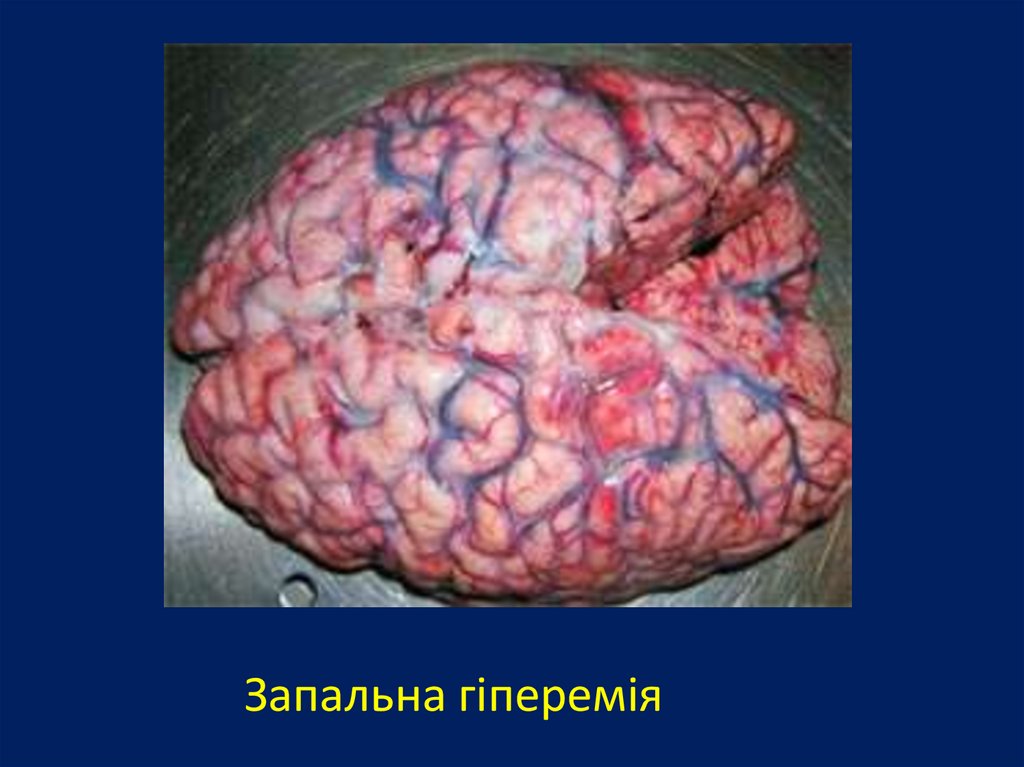
•Запальна гіперемія - постійний
супутник запалення.
13.
Гіперемія на підставіартеріовенозного шунта виникає в тих
випадках, коли, наприклад, при
вогнепальному пораненні або іншій
травмі відбувається з'єднання між
артерією і веною, тоді артеріальна
кров направляється в вену.
14.
Значення патологічної артеріальноїгіперемії визначається за її видом.
Колатеральна гіперемія за своєю суттю є
компенсаторною і забезпечує кровообіг
при окклюзіі артеріального стовбура.
Запальна гіперемія - обов'язковий
компонент цієї захисно-пристосувальної
реакції. Разом з тим вакатна гіперемія стає
однією з складових частин кесонної
хвороби.
15.
Запальна гіперемія16.
Загальне венозне повнокров'яЗагальне гостре венозне повнокров'я
Загальне хронічне венозне повнокров'я
17.
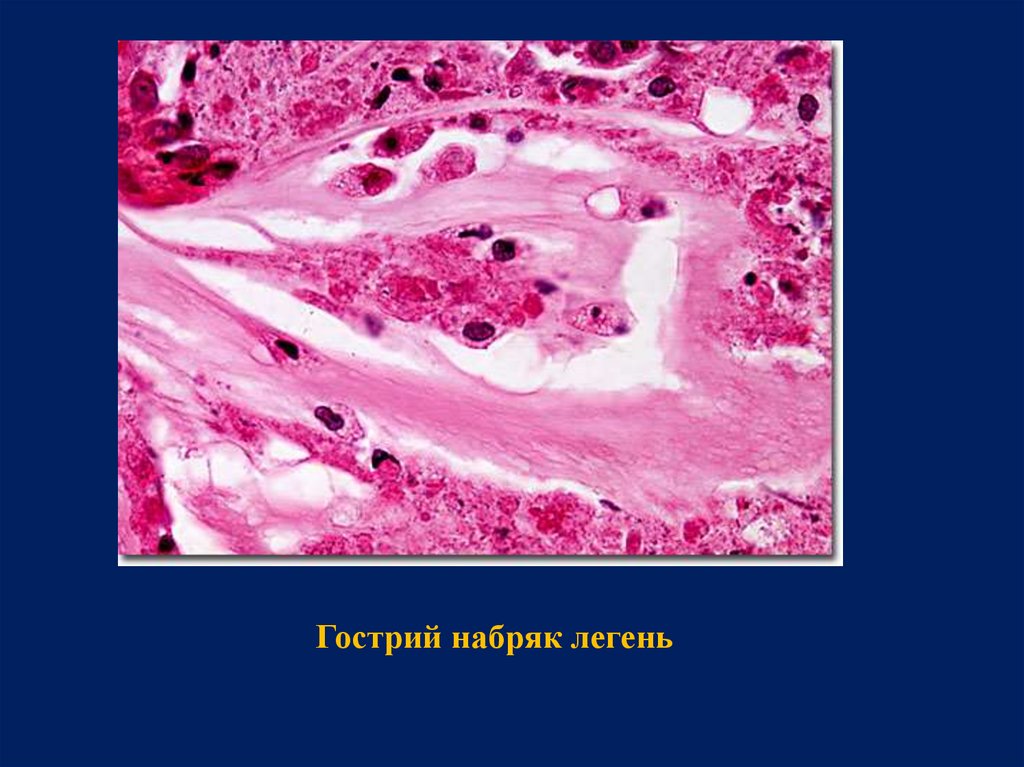
Морфологічна картинаУ легенях розвивається набряк і геморагії;
гострий набряк легень - одна з основних
причин смерті хворих з гострою серцевосудинною недостатністю
•У нирках виникають дистрофія і некроз
епітелію звитих канальців
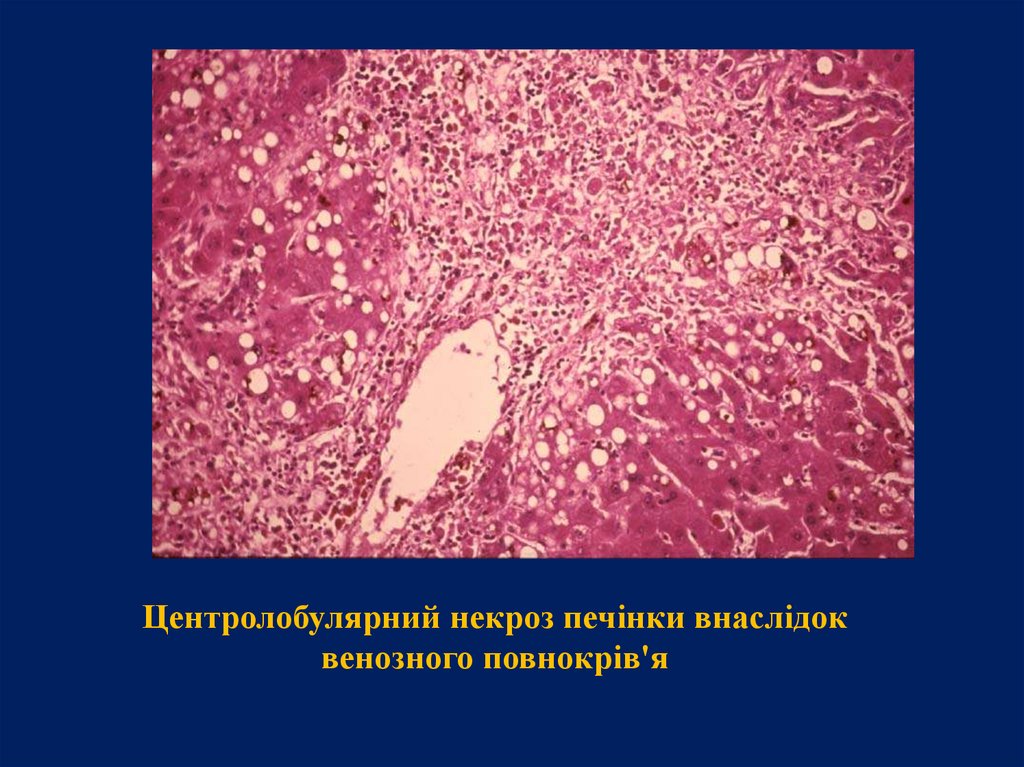
•У печінці розвиваються центролобулярні
крововиливи і некрози
18.
Гострий набряк легень19.
Центролобулярний некроз печінки внаслідоквенозного повнокрів'я
20.
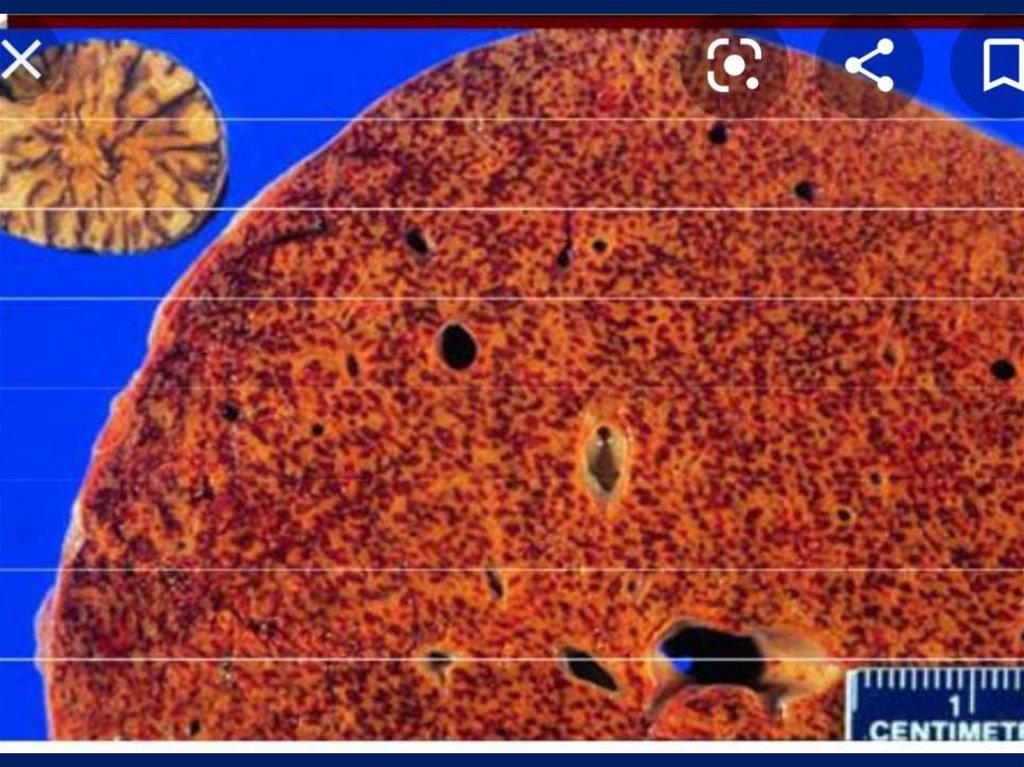
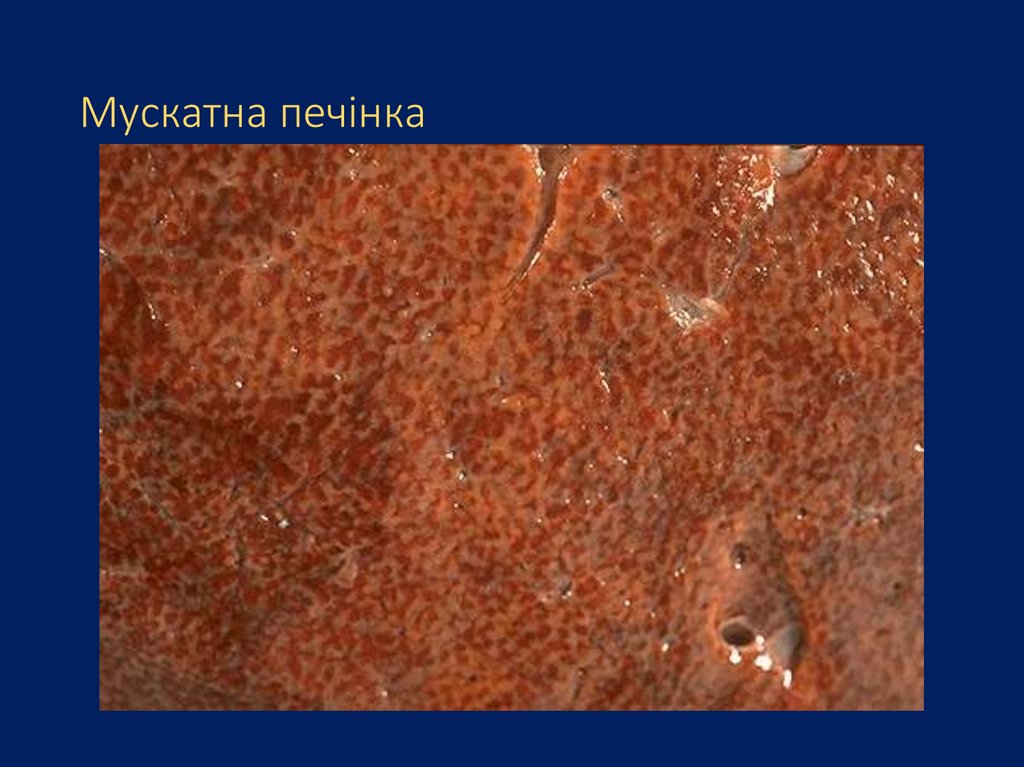
«Мускатна» печінка внаслідок венозногоповнокров'я
21.
22.
23. Мускатна печінка
24.
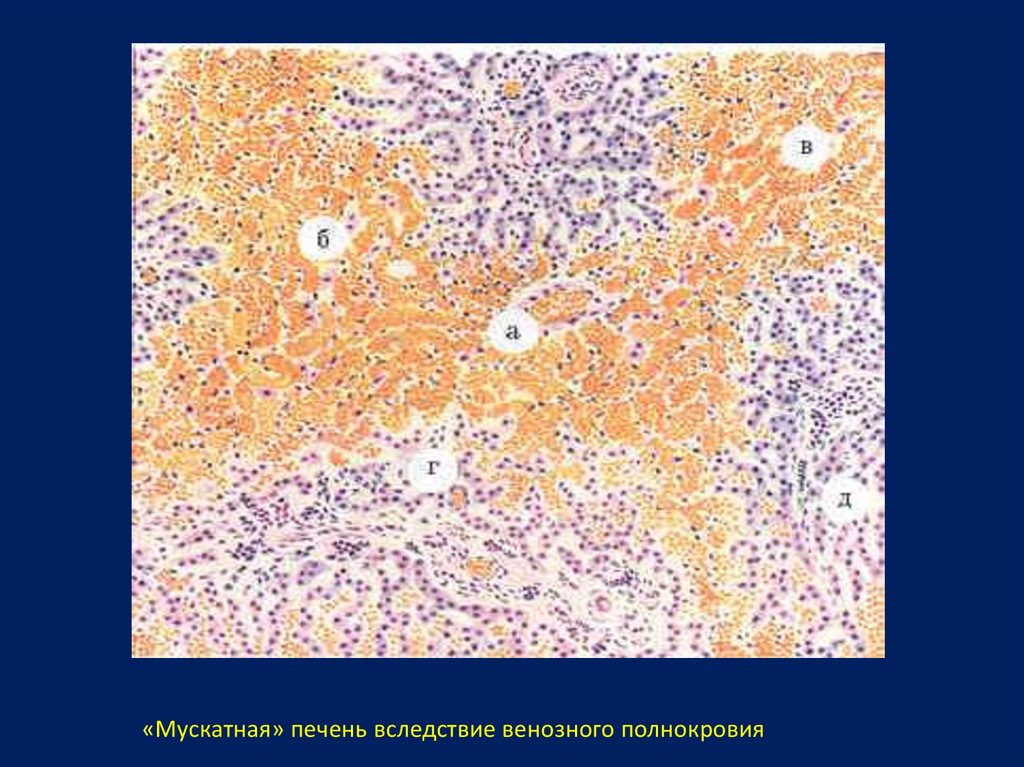
«Мускатная» печень вследствие венозного полнокровия25.
ІшеміяНедокрів'я, або ішемія - зменшення
кровонаповнення тканини, органу, частини
тіла в результаті недостатнього припливу
крові.
Ішемія буває:
ангіоспастична
обтураційна
компресійна
26.
При гострому недокрів'ї в органахвиникають дистрофічні і некротичні
зміни
При хронічному недокрів'ї
розвивається атрофія паренхіматозних
органів і склероз строми
27.
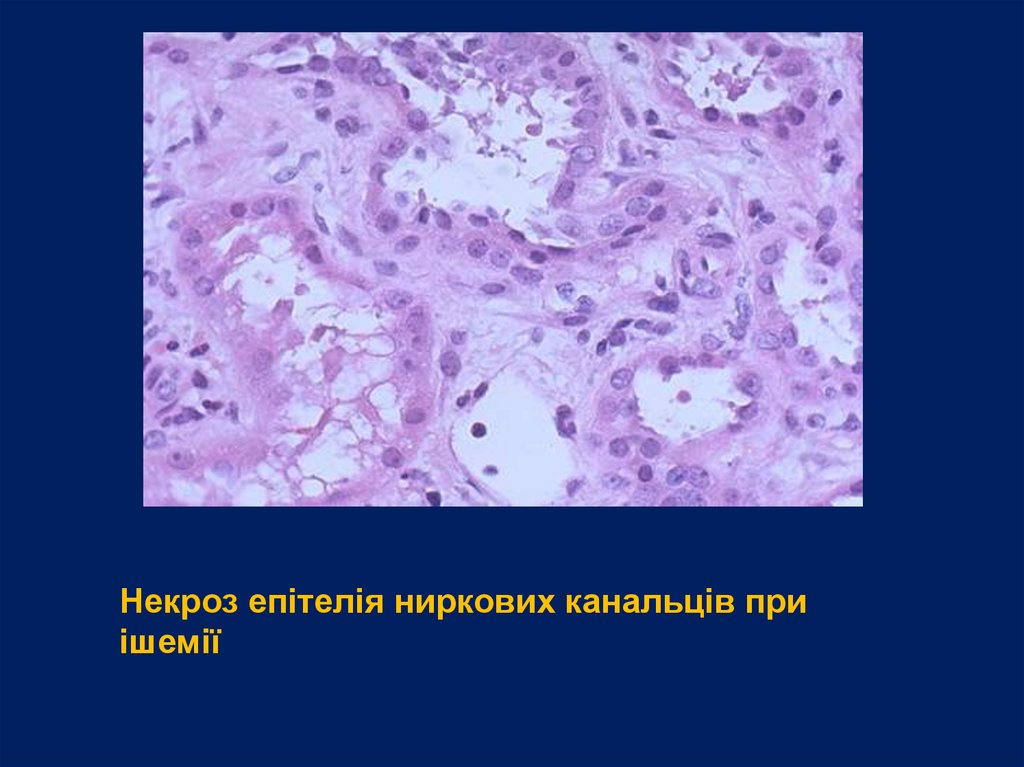
Некроз епітелія ниркових канальців приішемії
28.
Порушення судинноїпроникності
Кровотеча (геморагія) - вихід крові з
просвіту кровоносної судини або
порожнини серця в навколишнє
середовище (зовнішня кровотеча) або в
порожнини тіла (внутрішня кровотеча)
Крововилив - окремий вид кровотечі,
при якому кров накопичується в
тканинах
29.
Види крововиливівГематома – скупчення кровi, що згорнулася в
тканинах з порушенням її цілості й утворенням
порожнини
Геморагічне просочування - крововилив при
збереженні тканинних елементів
Синці (екхімози) - площинні крововиливи в
підшкірній клітковині і м'язах
Петехії - дрібні точкові крововиливи на шкірі і
слизових оболонках
30.
Petechia - невеликий обмежений (точковий) крововилив вшкіру
Purpura - невеликий обмежений крововилив в слизову
Ecchymosis - великий крововилив в шкіру або слизову
Sugillatio, suffusio - площинні обмежені крововиливи в
підшкірну клітковину при травмі чи геморагічному діатезі
Visices - смугодібні крововиливи в шкіру
Haematoma - велике обмежене скупчення крові в
тканинах
Enterorrhagia - кровотеча з кишківника
Epistaxis - кровотеча з носа
Encephalorrhagia - крововилив в мозок
Gastrorrhagia - кровотеча зі шлунка
31.
Haemoptoe - відхаркування кровіHaemoptysis - відкашлювання крові
Haematemesis - блювання кров’ю
Haematuria - виділення крові з сечею
Haemopericardium - крововилив в
порожнину перікарду
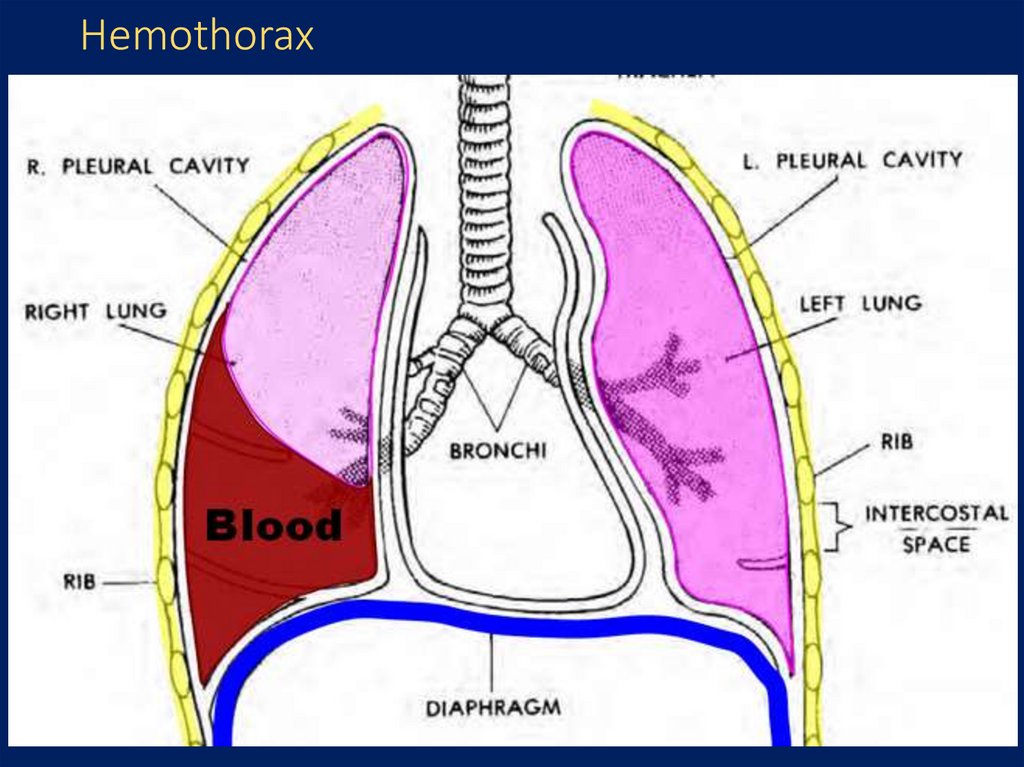
Haemothorax - крововилив в плевральну
порожнину
Haemoperitoneum - крововилив в черевну
порожнину
32.
Haematometra - крововилив в маткуHaematocele - крововилив в оболонку яєчка
Haemophtalmia - крововилив в очне яблуко
Menorrhagia - збільшена менструальна
кровотеча
Metrorrhagia - маткова кровотеча
Мelaena - чорний кал при кровотечі в просвіт
шлунково-кишкового тракту
33.
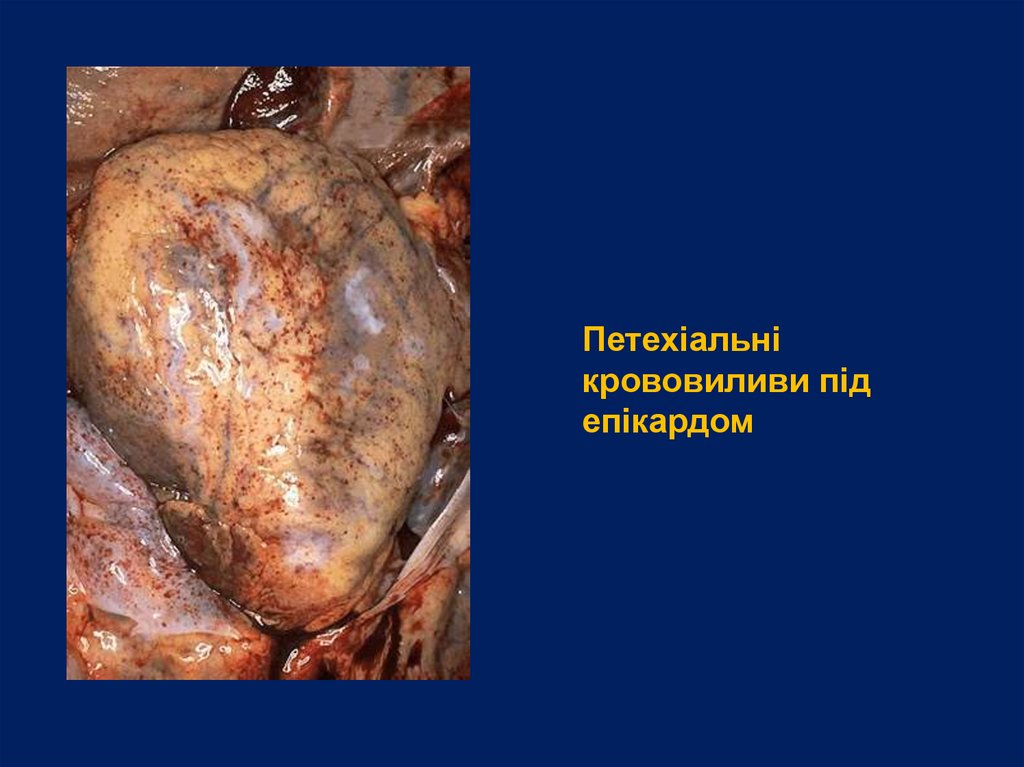
Петехіальнікрововиливи під
епікардом
34.
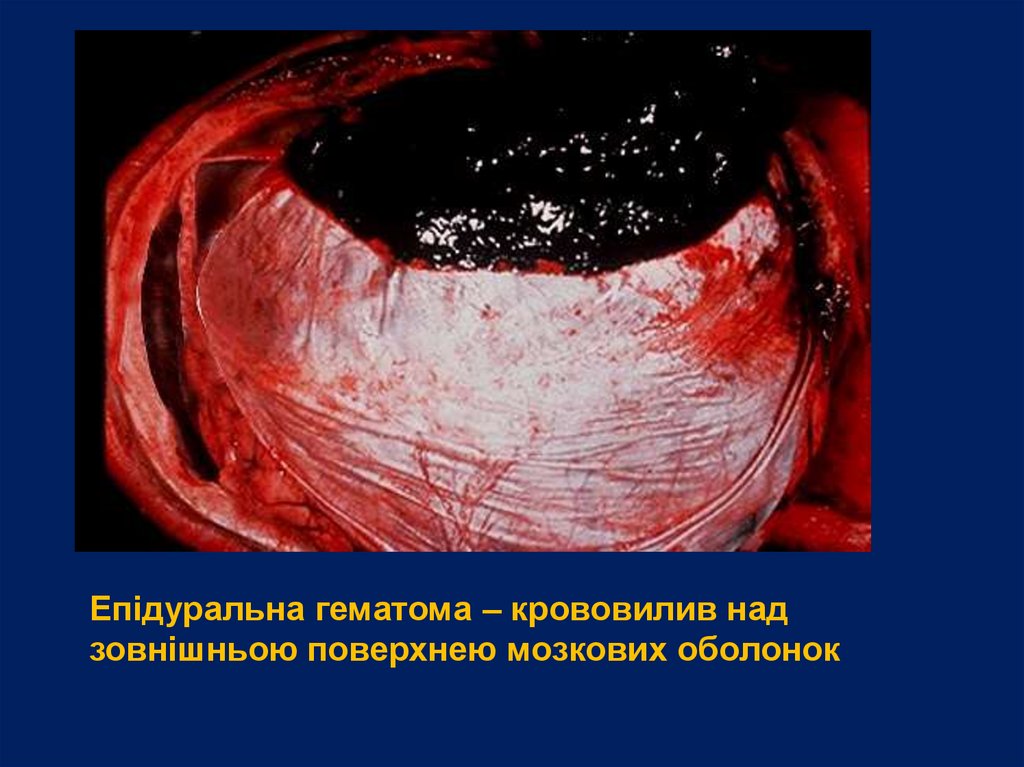
Епідуральна гематома – крововилив надзовнішньою поверхнею мозкових оболонок
35.
36. Hemothorax
37.
Причини кровотечі(крововиливу)
Розрив стінки судини (при пораненні
стінки або розвитку в ній патологічних
процесів - запалення, некрозу,
аневризми)
Роз'їдання стінки судини (при
запаленні, некрозі стінки, злоякісній
пухлині)
Підвищення проникності стінки
судини, що супроводжується діапедезом
еритроцитів. Діапедезні крововиливи
(дрібні, точкові) виникають в судинах
мікроциркуляторного рестища
38.
Кровотечі та крововиливи маютьвелике клінічне значення,
ускладнюючи найрізноманітніші
захворювання
•Крововилив в головний мозок часто
ускладнює гіпертонічну хворобу: великі
крововиливи (гематоми) зазвичай
виникають внаслідок розриву
мікроаневрізм, дрібні - шляхом
діапедезу
39.
Вихід крововиливуУтворення «іржавої» кісти (іржавий колір
обумовлений накопиченням
гемосидерину)
Інкапсуляція або проростання гематоми
сполучною тканиною
Нагноєння при приєднанні інфекції
40.
ПлазморагіяВихід плазми з кровоносного русла при
підвищенні судинної проникності.
•Наслідком плазморагій є просочування
плазмою крові стінки судини і тканин, які
оточують її - плазматичне просочування; це
один із проявів порушеною судинної
проникності, яка в нормі забезпечує
транскапілярний обмін.
41.
При плазматиному просякненністінка артеріоли стає потовщеною,
гомогенною, що виявляється при
мікроскопічному дослідженні. При
крайньому ступені плазматичного
прсякнення виникає фібриноїдний
некроз.
42.
СтазСтаз - різке уповільнення і зупинка течії
крові в судинах мікроциркуляторного русла,
головним чином в капілярах
•Причини - дисциркуляторні порушення,
пов'язані з інфекціями, інтоксикаціями,
венозним повнокров'ям, шоком.
43.
44.
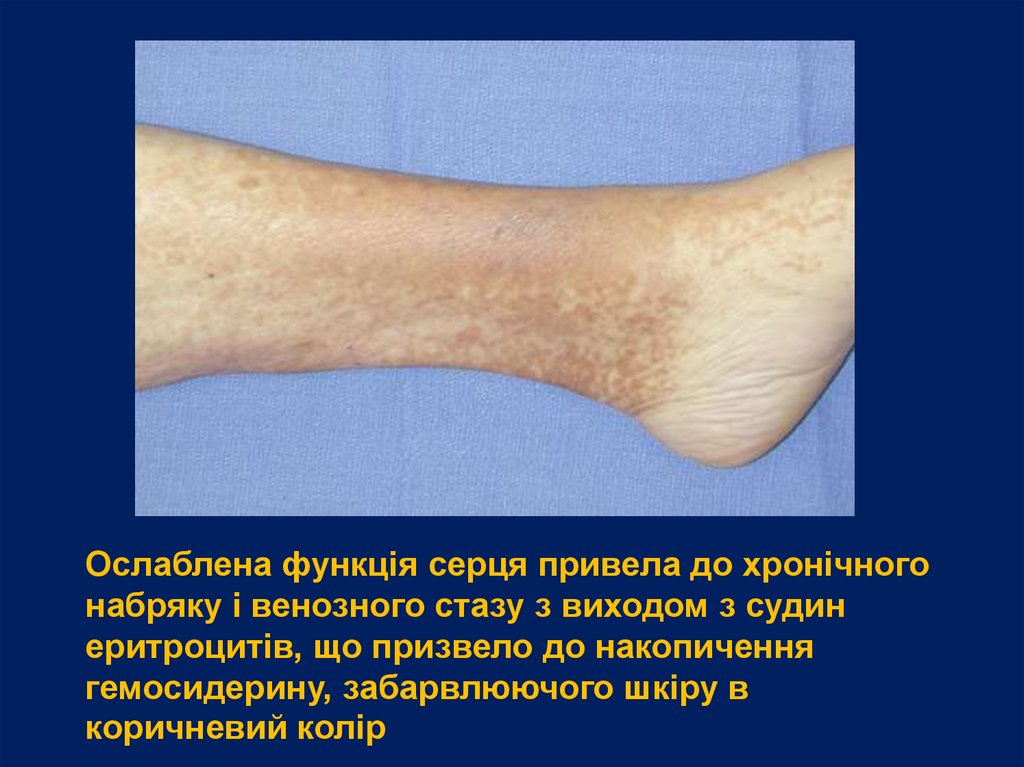
Ослаблена функція серця привела до хронічногонабряку і венозного стазу з виходом з судин
еритроцитів, що призвело до накопичення
гемосидерину, забарвлюючого шкіру в
коричневий колір
45.
Стазу крові можуть передувати венозне повнокров’я (застійнийстаз) або ішемія (ішемічний стаз). Однак, він може виникати і
без вище перерахованих розладів кровообігу, під впливом
ендо- і екзогенних причин, в результаті дії інфекцій (наприклад,
малярія, висипний тиф), різних хімічних і фізичних агентів на
тканини (висока температура, холод), які призводять до
порушення іннервації мікроциркуляторного русла, при
інфекційно-алергічних і аутоімунних (ревматичні хвороби)
захворюваннях, тощо. Стаз крові характеризується зупинкою
крові в капілярах і венулах з розширенням просвіту і
склеюванням еритроцитів в гомогенні стовпчики — цим
відрізняється стаз від венозної гіперемії. Гемоліз і коагуляція
крові при цьому не настають. Стаз необхідно диференціювати зі
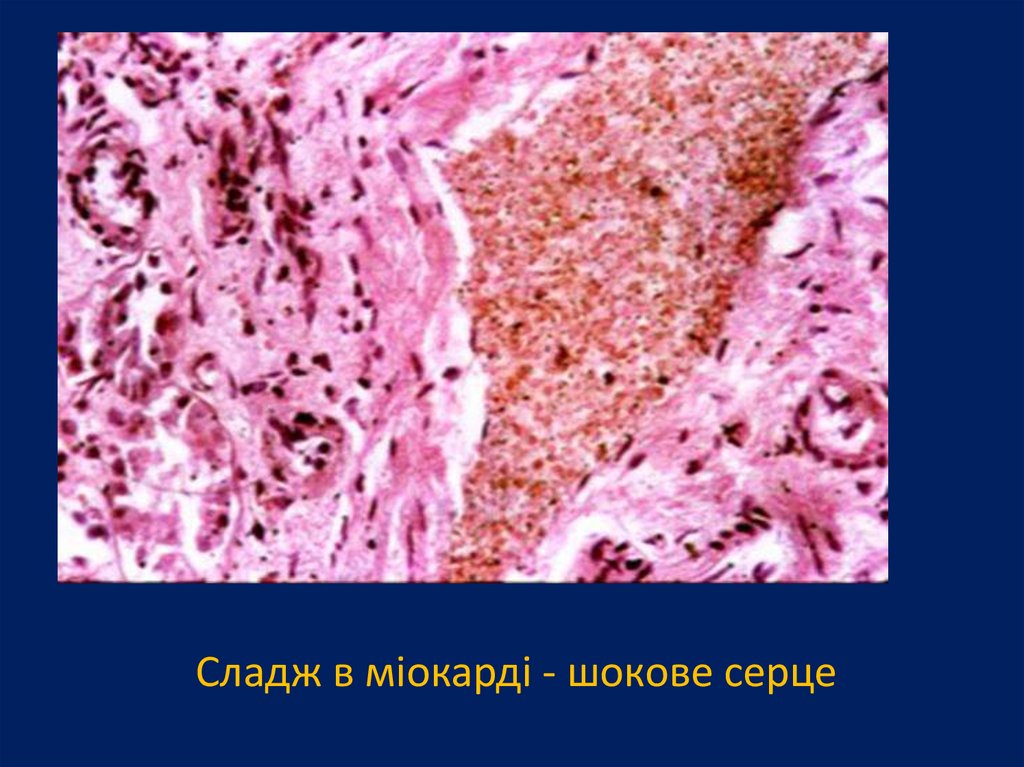
«сладж-феноменом». Сладж — це феномен склеювання
еритроцитів не тільки в капілярах, але і в судинах різного
калібру, в тому числі у венах і артеріях.
46.
ТромбозТромбоз - прижиттєве згортання крові в
просвіті судини або порожнинах серця; при
цьому утворюється згорток крові, який
називають тромбом
•Тромбоз являє собою один з найважливіших
механізмів гемостазу, разом з тим він може
стати причиною порушення
кровопостачання органів і тканин з
розвитком інфарктів, гангрени
47.
Фактори, які впливають на тромбоутворення:— пошкодження ендотелію судин, яке стимулює і
адгезію тромбоцитів, і активацію каскаду зсідання
крові, є домінуючим фактором, який викликає
тромбоутворення в артеріальному руслі.
При утворенні тромбу у венах і в мікроциркуляторному
руслі ендотеліальне пошкодження відіграєменшу роль;
— зміни течії крові, наприклад, уповільнення
кровотоку і турбулентний кровотік;
— зміни фізико-хімічних властивостей крові (згущення
крові, збільшення в’язкості крові, збільшення рівня
фібриногену і кількості тромбоцитів)
— більш суттєві чинники при венозному тромбозі.
48.
Причини тромбозу:1. Хвороби серцево-судинної
системи.
2. Злоякісні пухлини.
3. Інфекції.
4. Післяопераційний період.
49.
Морфологія і типи тромбівТромб — це згусток крові, який прикріплений до стінки
кровоносної судини в місці її пошкодження, як правило,
щільної консистенції, сухий, легко кришиться,
шаруватий, з гофрованою або шорсткою поверхнею.
Його необхідно при розтині диференціювати з
посмертним згустком крові, який нерідко повторює
форму судини, не зв’язаний з її стінкою, вологий,
еластичний, однорідний, з гладкою поверхнею.
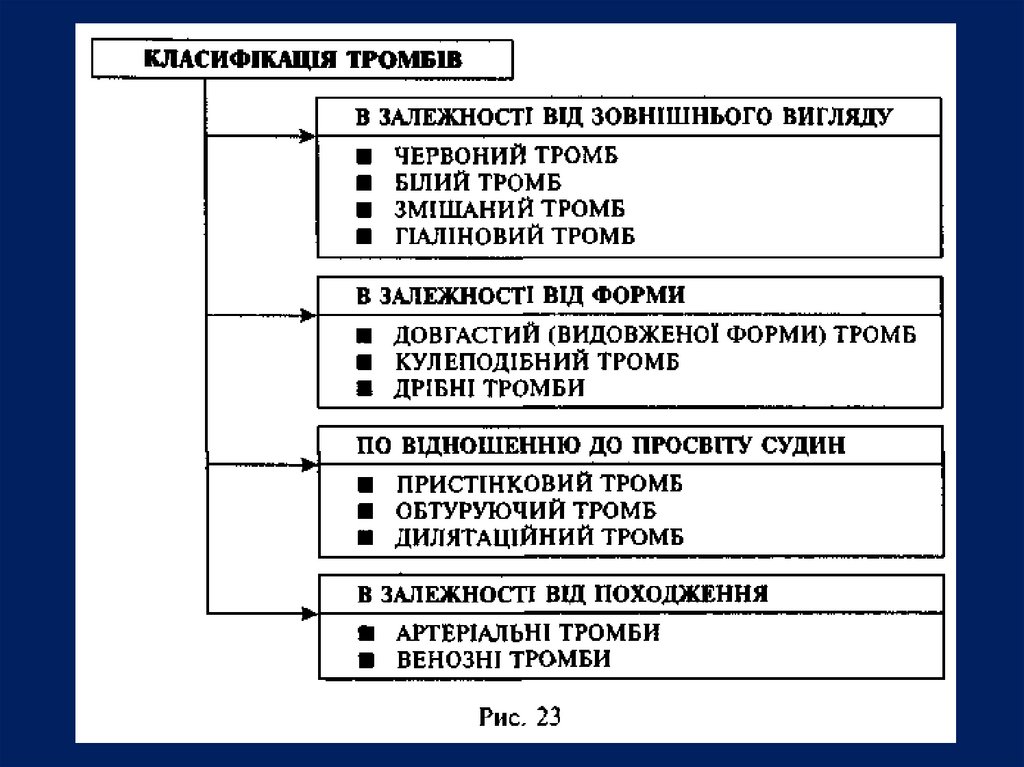
Залежно від будови і зовнішнього вигляду розрізняють:
— білий тромб;
— червоний тромб;
— змішаний тромб;
— гіаліновий тромб.
50.
Білий тромб складається з тромбоцитів,фібрину і лейкоцитів утворюється поволі,
частіше в артеріальному руслі, де
спостерігається висока швидкість кровотоку.
Червоний тромб складається з тромбоцитів,
фібрину і великої кількості еритроцитів, які
попадають в сітку фібрину. Червоні тромби в
основному формуються у венозній системі, де
повільний кровоток сприяє захопленню
червоних клітин крові.
51.
Змішаний тромб зустрічається найчастіше, маєшарувату будову, в ньому містяться елементи крові,
які характерні як для білого, так і для червоного
тромбу. Шаруваті тромби утворюються частіше у
венах, в порожнині аневризми аорти і серця.
В змішаному тромбі розрізняють:
— головку (має будову білого тромбу) — це
найширша його частина,
— тіло (власне змішаний тромб),
— хвіст (має будову червоного тромбу).
Головка прикріплена до ділянки зруйнованого
ендотелію,
що
відрізняє
тромб
від
посмертногозгустка крові.
52.
Гіаліновий тромб — особливий вид тромбів. Вінскладається з гемолізованих еритроцитів, тромбоцитів і
преципітуючих білків плазми і практично не містить
фібрину; утворені маси нагадують гіалін.
Ці тромби зустрічаються в судинах мікроциркуляторного
русла. Інколи виявляються тромби, що майже повністю
складаються з тромбоцитів.
53.
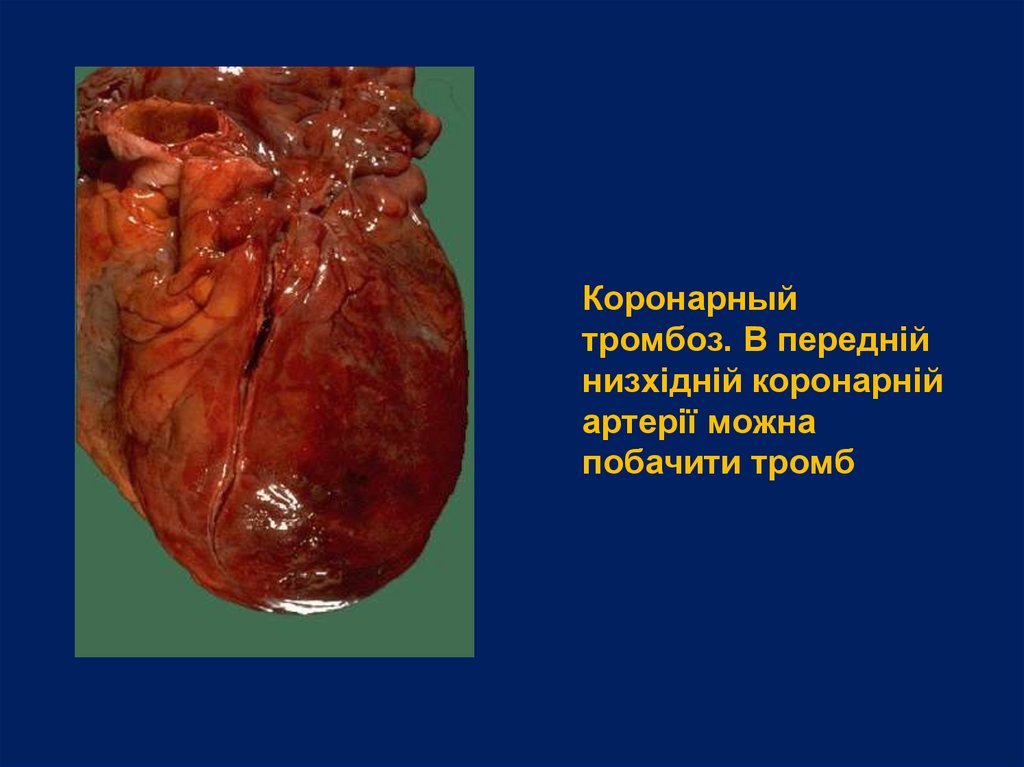
54.
Коронарныйтромбоз. В передній
низхідній коронарній
артерії можна
побачити тромб
55.
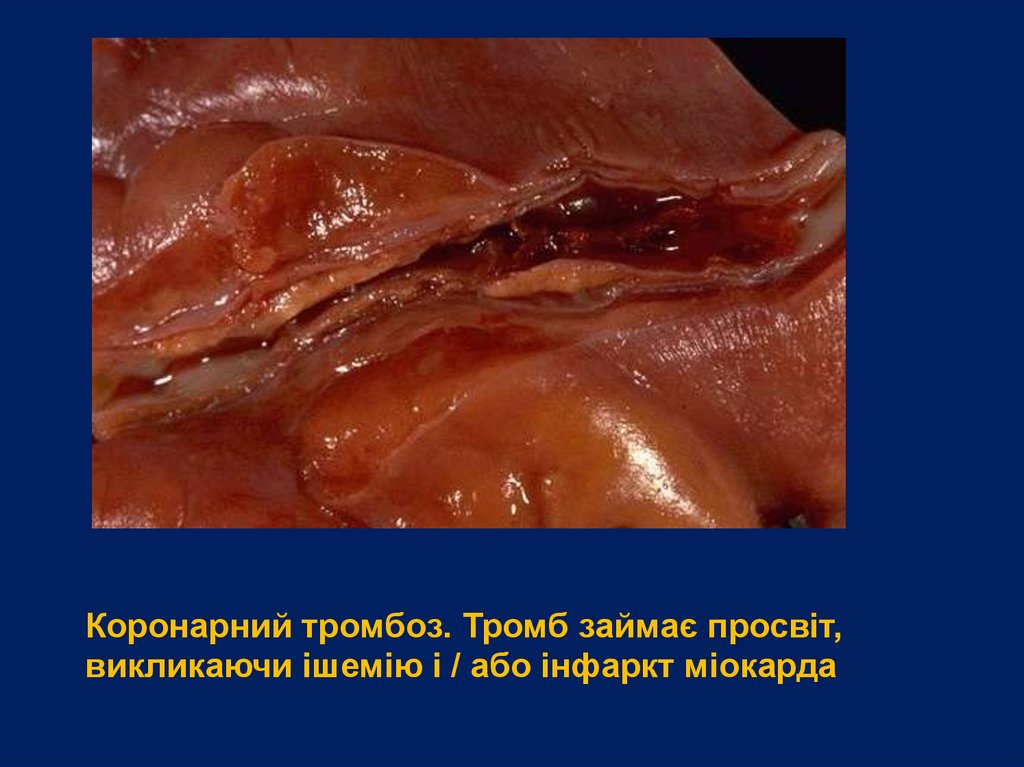
Коронарний тромбоз. Тромб займає просвіт,викликаючи ішемію і / або інфаркт міокарда
56.
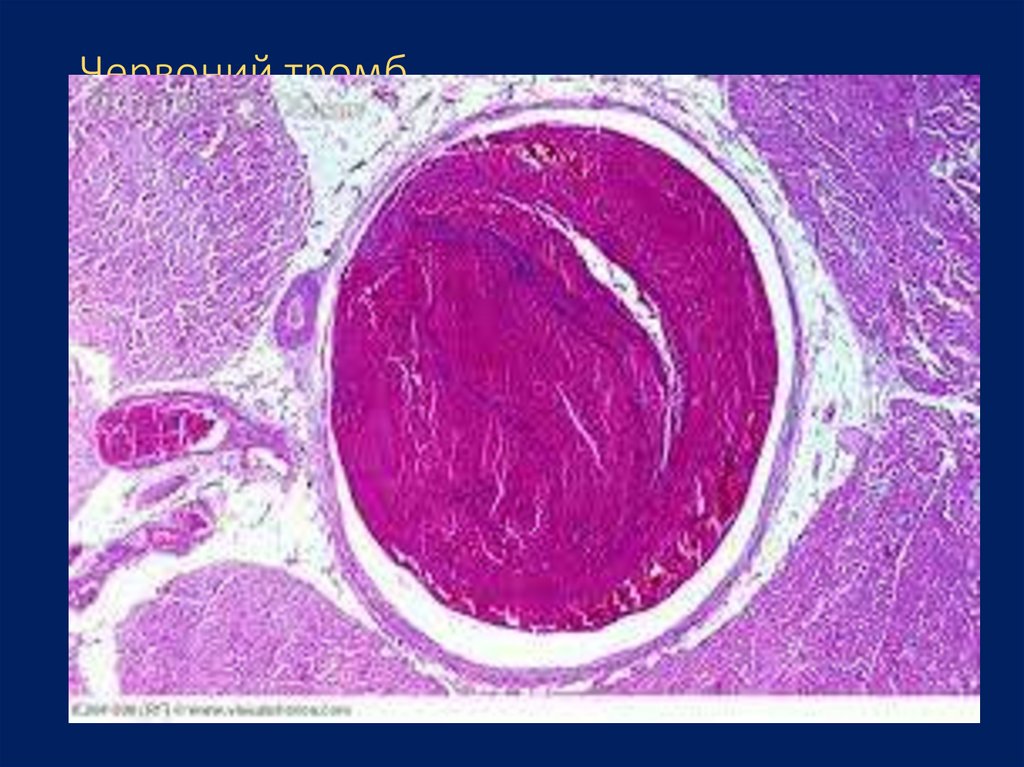
57. Червоний тромб
58.
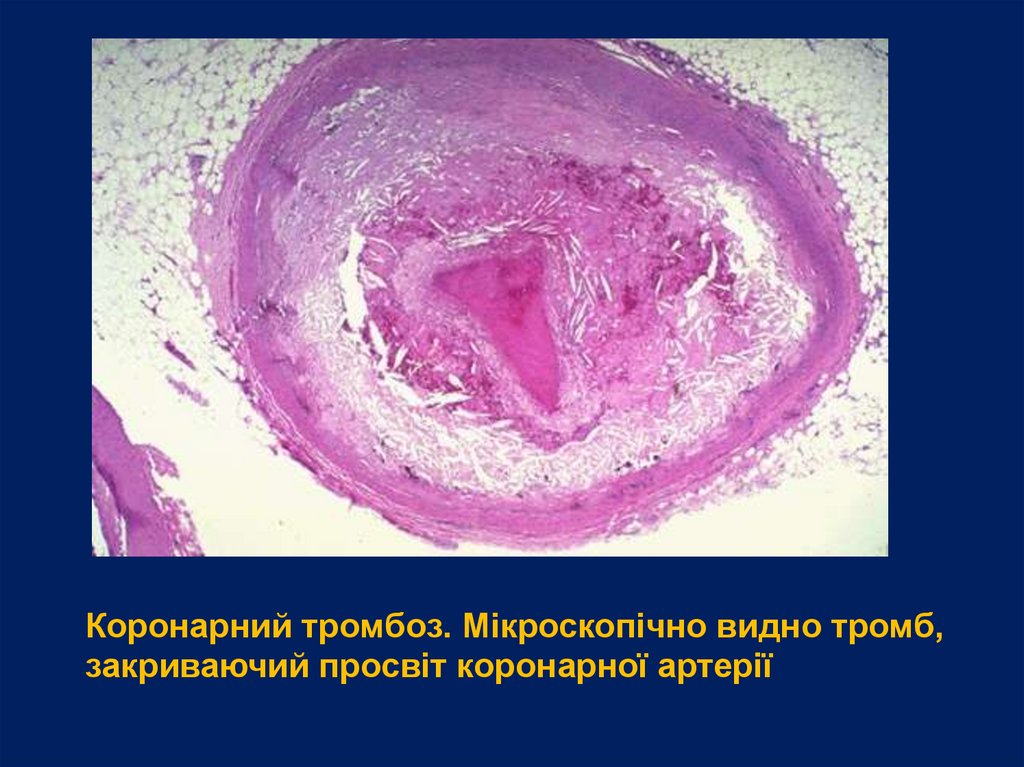
Коронарний тромбоз. Мікроскопічно видно тромб,закриваючий просвіт коронарної артерії
59.
Стадії морфогенеза тромбу1. Аглютинація тромбоцитів
•2. Коагуляція фібриногену
•3. Аглютинація еритроцитів
•4. Преципітація плазмових білків
В завлежності від будови і зовнішнього виду
розрізняють білий, червоний, змішаний і гіаліновий
тромби
60.
Вихід тромбозуУтворення тромбів викликає відповідь організму, яка
спрямована на усунення тромбу і відновлення кровотоку в
пошкодженій кровоносній судині. Для цього є декілька
механізмів:
Лізис тромбу (фібриноліз), який призводить до повного
руйнування тромбу — ідеальний сприятливий вихід, але
зустрічається дуже рідко.
Організація і реканалізація звичайно відбуваються у великих
тромбах. Повільний лізис і фагоцитоз тромбу супроводжуються
розростанням сполучної тканини і колагенізацією (організація).
В тромбі можуть утворюватися щілини — судинні канали, які
вистилаються ендотелієм (реканалізація), завдяки чому кровотік
в деякому ступені може бути відновлений.
Реканалізація відбувається поволі, протягом декількох тижнів, і,
хоча вона не запобігає гострим проявам тромбозу, може
покращувати перфузію тканини у віддалені терміни.
61.
Петрифікація тромбу — це відносно сприятливий вихід, якийхарактеризується відкладенням у тромбі солей кальцію. У венах цей
процес інколи буває різко виражений і призводить до формування
венних каменів (флеболіти).
Септичний розпад тромбу — несприятливий вихід, який виникає при
інфікуванні тромбу з крові або стінки судини. Значення тромбозу
визначається швидкістю розвитку, локалізацією, поширеністю і його
виходом. У деяких випадках можна говорити про позитивне значення
тромбозу, наприклад, при аневризмі аорти, коли організація тромбу
призводить до зміцнення тонкої стінки судини. У більшості випадків
тромбоз — явище небезпечне. В артеріях обтуруючі тромби можуть
стати причиною розвитку інфарктів або гангрени. Пристінкові тромби
артеріях менш небезпечні, особливо якщо вони формуються поволі,
оскільки за цей час можуть розвинутися колатералі, які забезпечать
необхідне кровопостачання. Обтуруючі тромби у венах зумовлюють
місцеве венозне повнокров’я і в клініці дадуть різні прояви залежно
від локалізації.
62.
ЕмболіяЕмболія - циркуляція в крові (і лімфі)
частинок, які не зустрічаються в
нормальних умовах і закупорка ними судин.
Самі частинки називаються емболами.
Тромбоемболія виникає при відриві тромбу
або його частини. Це найбільш частий вид
емболії.
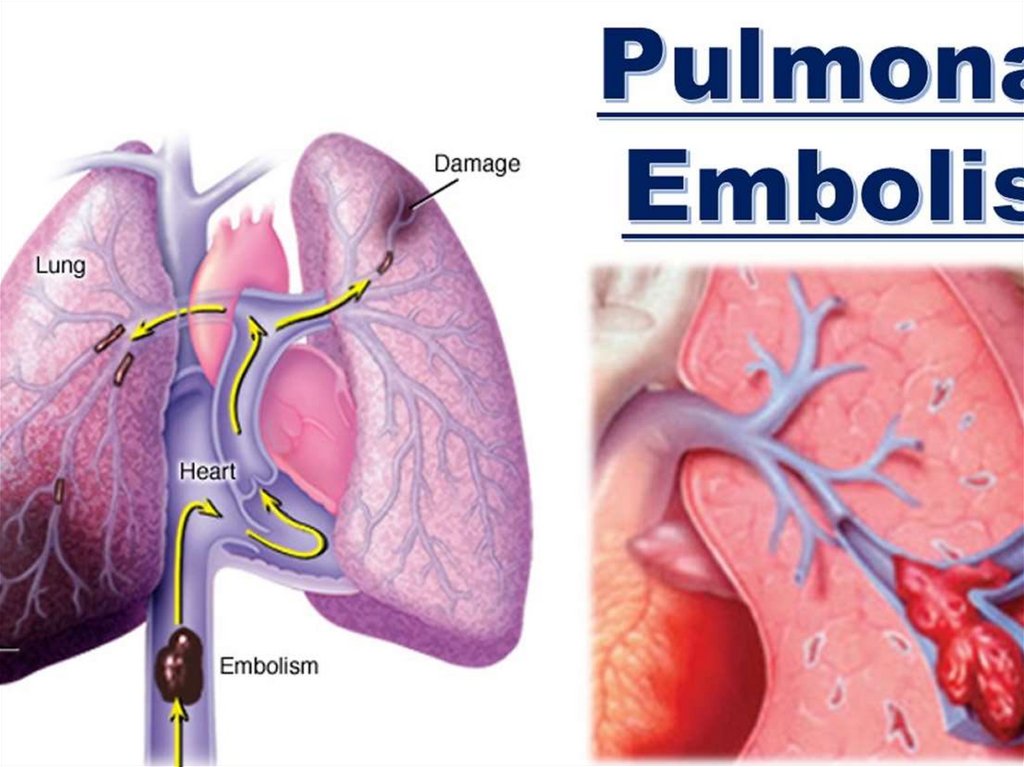
Напрклад тромбоемболія легеневої артерії
63.
Емболія — перенесення течією крові чужоріднихчастинок і закупорка ними просвіту судини. Самі
частинки називаються емболами. Найчастіше емболами
є окремі фрагменти тромбів, які розносяться
кровотоком (тромбоемболія). Рідше матеріалом емболії
є інші речовини.
Залежно від спрямування руху ембола розрізняють:
— звичайну (ортоградну) емболію (переміщення ембола
за течією крові);
— ретроградну емболію (рух ембола проти течії крові
під дією сили тяжіння);
— парадоксальну емболію (за наявності дефектів в
міжпередсердній або міжшлуночковій перегородках
ембол з вен великого кола, минаючи легені, попадає в
артерії)
64.
Види емболій.A. Газова емболія азотом (декомпресійний синдром).
Б. Жирова емболія.
B. Емболія кістковим мозком: фрагменти кісткового мозку, які
містять жир і гемопоетичні клітини, можуть потрапляти в кровоток
після травматичного пошкодження кісткового мозку і бути знайдені
в легеневих артеріях пацієнтів, у яких виникають переломи ребер
під час проведення реанімаційних заходів.
Г. Атероматозна емболія (емболія холестерином): при виразках
великих атероматозних бляшок дуже часто холестерин та інші
атероматозні речовини можуть потрапляти в кровоток. Емболія
спостерігається в дрібних артеріях великого кола кровообігу, частіше
в головному мозку, що призводить до появи періодичних ішемічних
атак, з транзиторним розвитком неврологічної симптоматики,
відповідній гострим порушенням мозкового кровообігу.
65.
66.
67.
Д. Пухлинна емболія: ракові клітини, руйнуючи судини,часто проникають в кровотік. Цей процес лежить в
основі метастазування (від грец. metastasis —
переміщення) злоякісних пухлин.
Е. Мікробна емболія виникає в тих випадках, коли
циркулюючі в крові мікроби, обтурують просвіт
капілярів. Інколи це можуть бути шматочки склеєних
грибів, тваринних паразитів, найпростіших
(паразитарна емболія). Найчастіше бактеріальні
емболи утворюються при септичному розпаді тромбу.
На місці закупорки судини формуються метастатичні
гнояки: при емболії судин малого кола кровообігу — в
легенях, при емболії судин великого кола кровообігу —
в нирках, селезінці, серці та інших органах
68.
Ж. Емболія чужорідними тілами виникаєпри попаданні в просвіт великих судин
куль, кусочків снарядів та інших тіл. Маса
таких тіл висока, тому вони проходять
невеликі відрізки кровоносного шляху,
наприклад, з верхньої порожнистої вени в
праве серце. Частіше такі тіла
опускаються в судинах проти течії крові
(ретроградна емболія).
69.
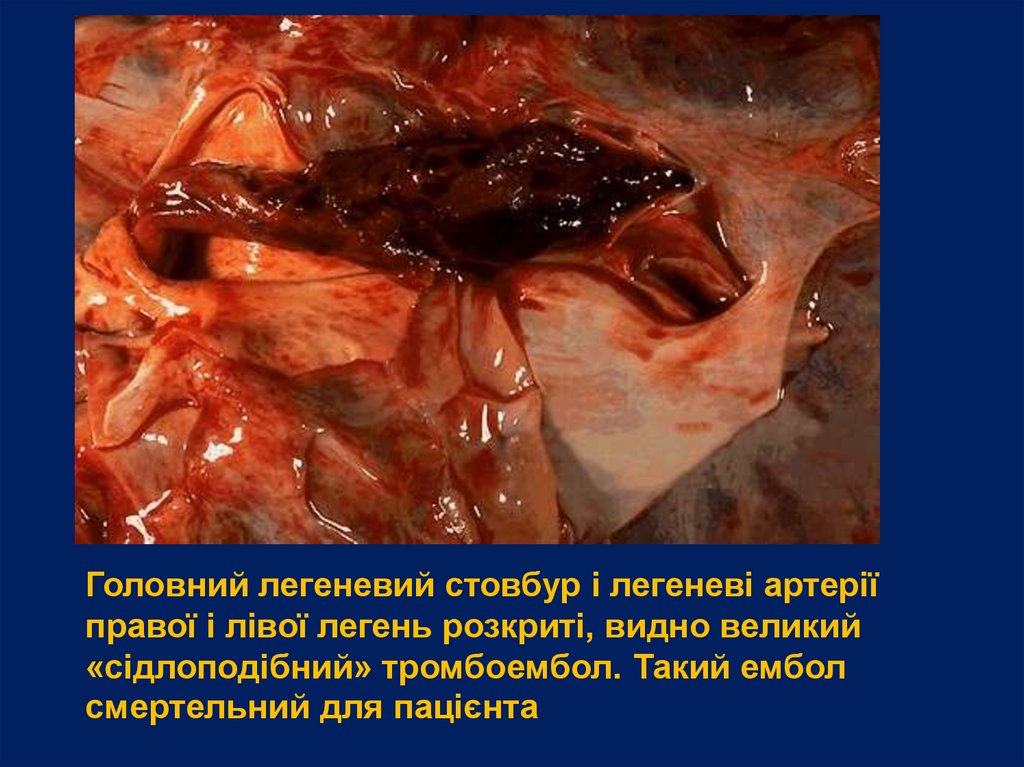
Головний легеневий стовбур і легеневі артеріїправої і лівої легень розкриті, видно великий
«сідлоподібний» тромбоембол. Такий ембол
смертельний для пацієнта
70.
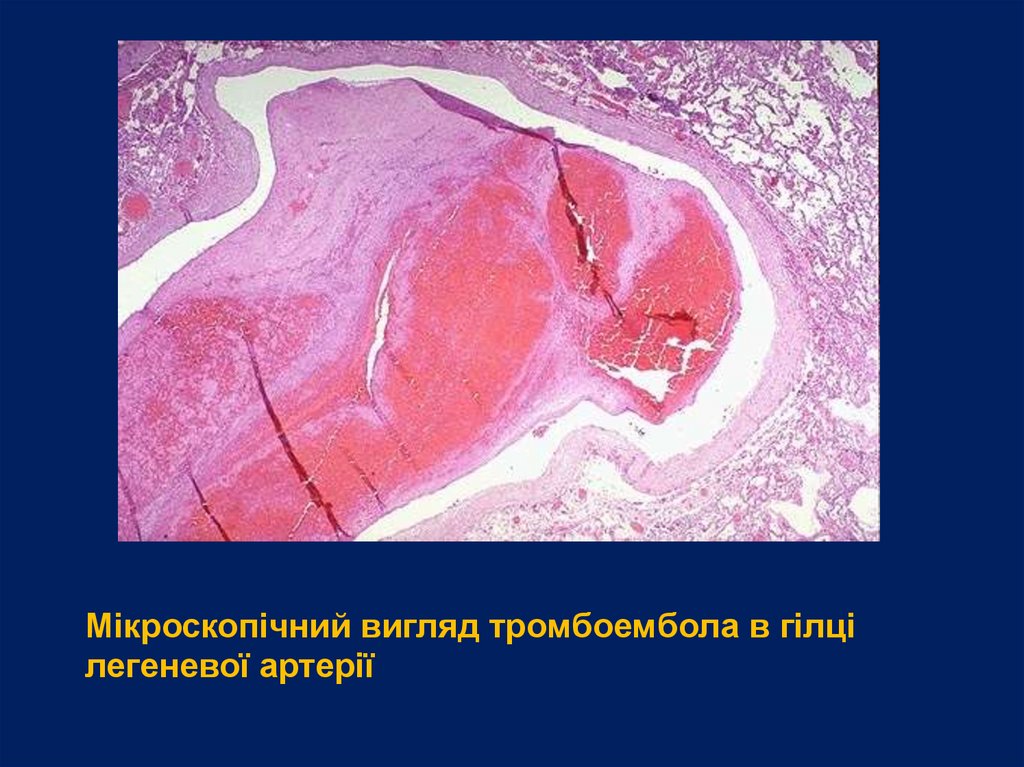
Мікроскопічний вигляд тромбоембола в гілцілегеневої артерії
71.
72.
73.
74.
75.
76.
77.
78.
79.
Артеріальна тромбоемболія (артерійвеликого кола кровообігу)
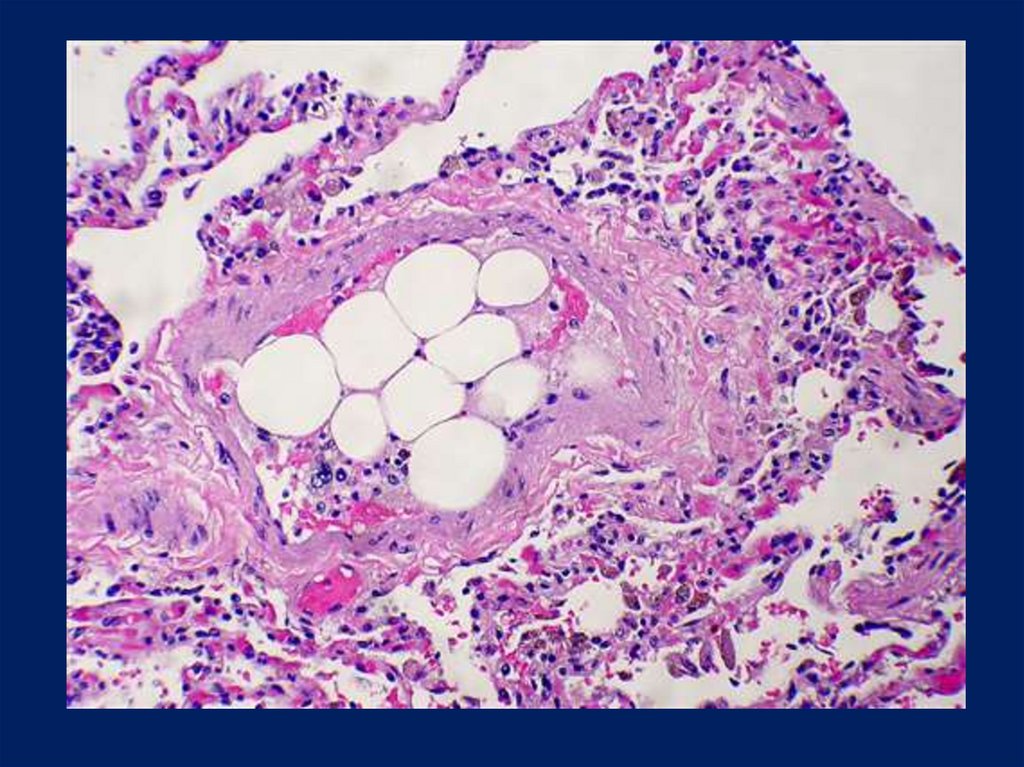
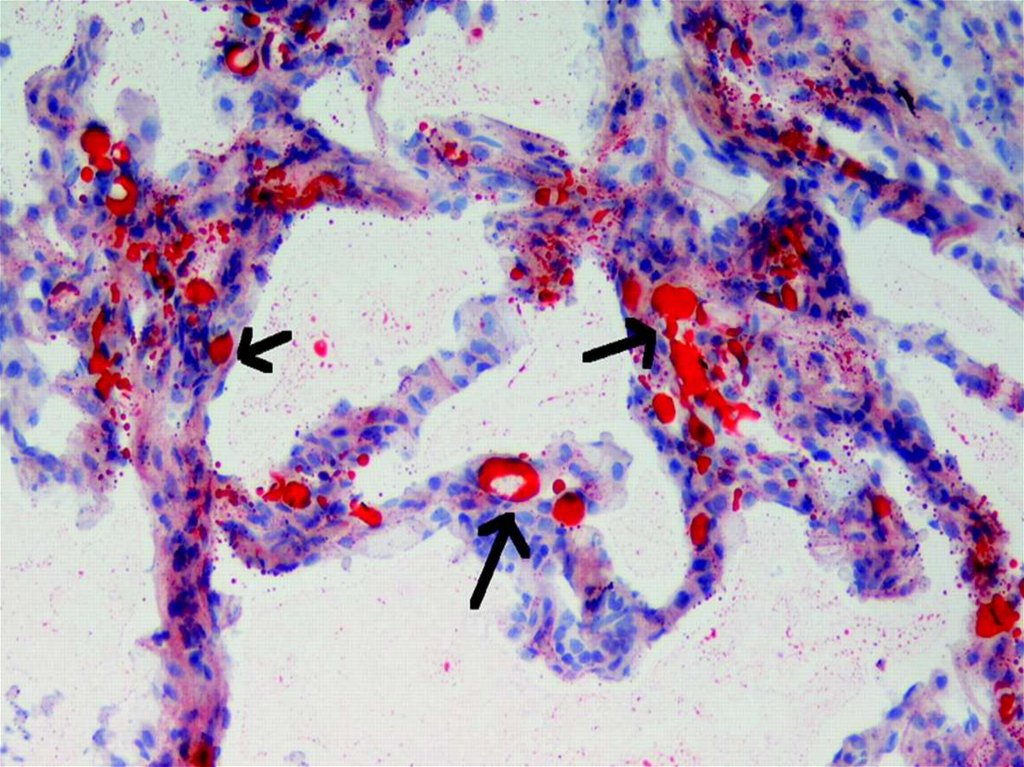
•жирова емболія
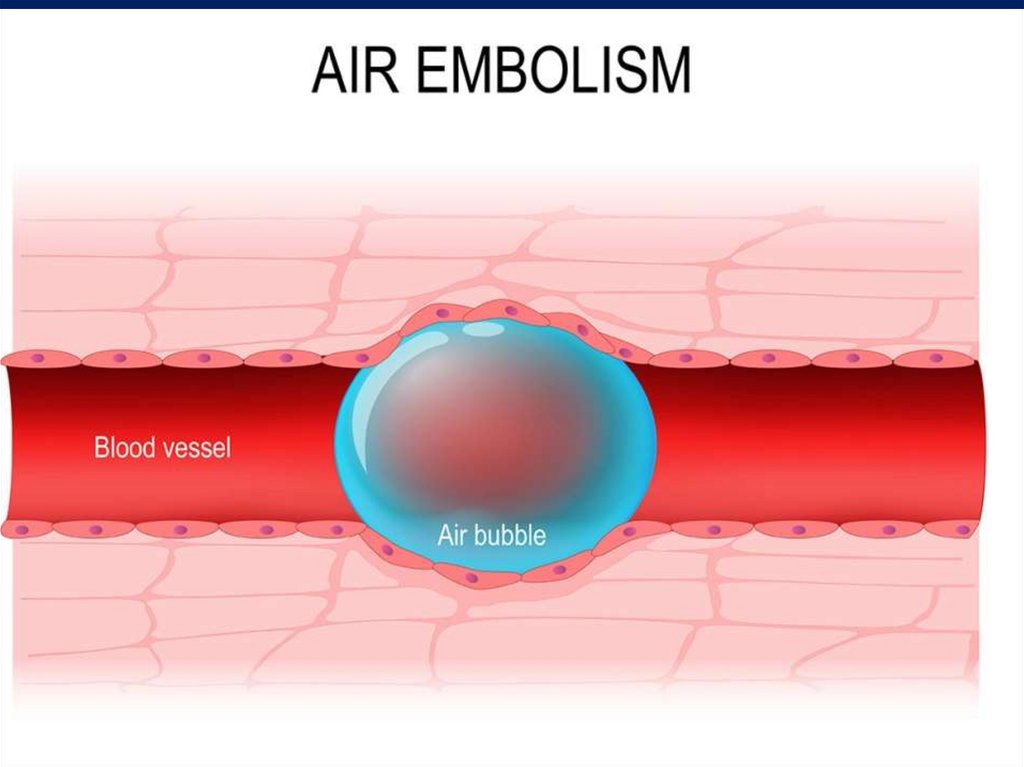
•повітряна емболія
•газова емболія
•тканинна емболія
•мікробна емболія
Емболія чужорідними тілами
80.
ШокШок - циркуляторний колапс, що
супроводжується гіпоперфузією тканин і
зниженням їх оксигенації
Причини шоку:
1. Зниження серцевого викиду (частіше при
крововтратах або важкій серцевій
недостатності)
2. Поширена периферична вазодилатація
(частіше при сепсисі або важкій травмі, що
супроводжується гіпотензією)
81.
Типи шокуГіповолемічний шок
•Кардіогенний шок
•Септичний шок
•Судинний шок:
•А) анафілактичний
•Б) нейрогенний (травматичний шок)
82.
Стадииії шоку1) Непрогресуюча (рання) стадія.
Включаються механізми, що компенсують
зниження серцевого викиду для підтримки
перфузії життєво важливих органів
83.
2) Прогресуюча стадія. Виснаженнякомпенсаторних механізмів: розвиваються
тканинна гіпоперфузія і метаболічний
ацидоз, кров «секвеструється» в різко
розширеному капілярному руслі; виникає
глибокий колапс.
3) Необоротна стадія. Розвиваються
пошкодження органів і метаболічні розлади,
не сумісні з життям.
84.
Для морфологічних змін шокухарактерні порушення гемокоагуляції у
вигляді ДВЗ-синдрому, геморагічного
діатезу, рідкої трупної крові, які можуть
бути основою діагностики шоку при
розтині померлого.
85.
При мікроскопічному дослідженніпорушення гемодинаміки і реологічних
властивостей крові знаходять поширений
спазм судин, мікротромби в системі
мікроциркуляції, ознаки підвищеної
проникності капілярів, крововиливи.
86.
У внутрішніх органах розвивається рядзагальних змін у вигляді дистрофії і некрозу,
що обумовлено порушенням гемодинаміки,
гіпоксією, ушкоджувальним впливом біогенних
амінів, ендотоксинів патогенної мікрофлори.
Виразність цих змін в значній мірі визначає
можливість оборотності шоку.
87.
Морфологічні зміни при шоці мають рядособливостей, зумовлених як структурнофункціональною спеціалізацією органу, так і
переважанням в патогенезі шоку одного з його
ланок (нейрорефлекторноі, гіпоксичноі,
токсичноі). Виходячи з цього, при
характеристиці шоку вживають термін
"шоковий орган".
88.
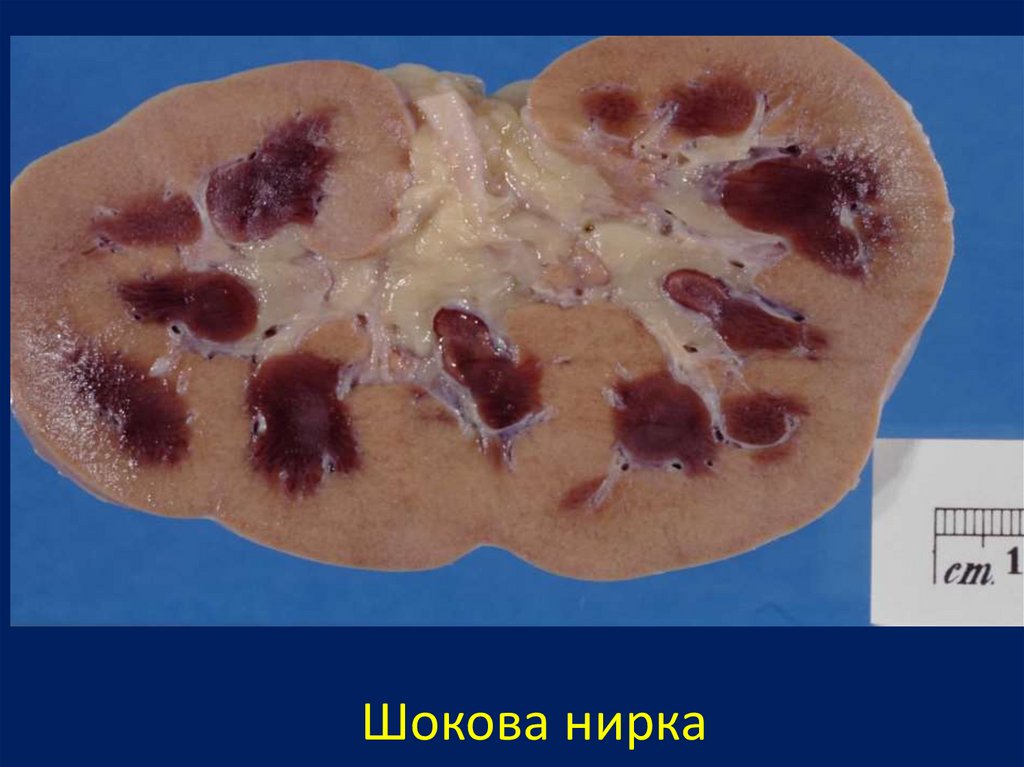
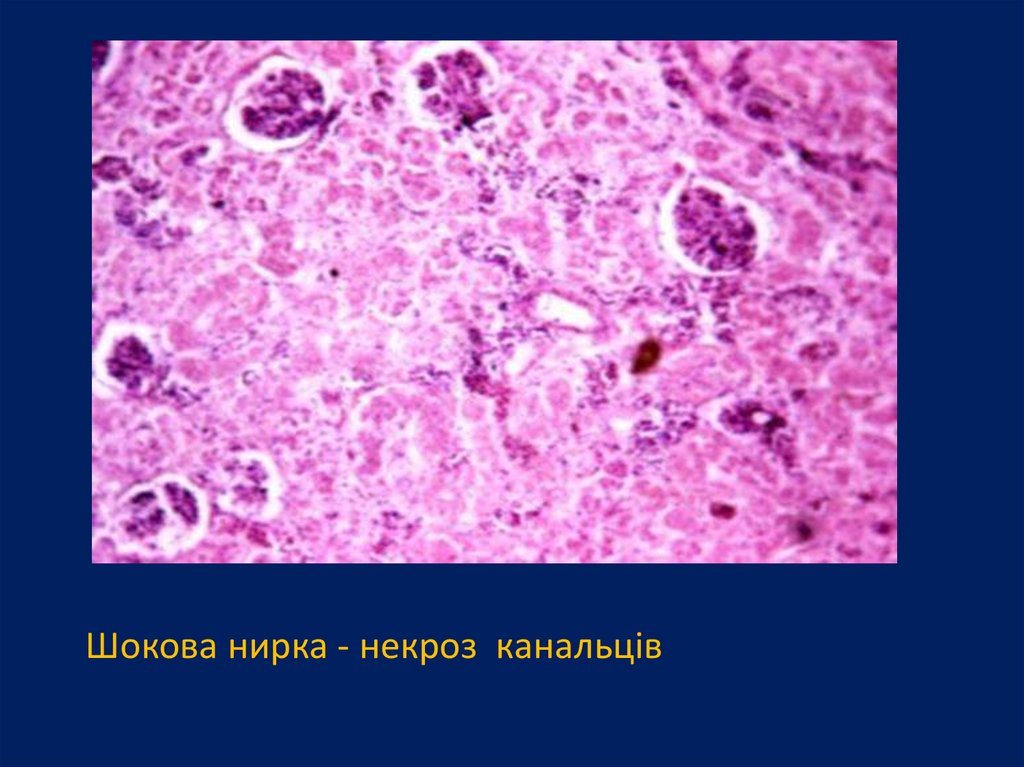
У шоковій нирці до значних дистрофічних інекротичних змін схильні найбільш
функціонально навантажені відділи нефрона проксимальні канальці; розвивається
некротичний нефроз (іноді бувають симетричні
кортикальні некрози нирок), який обумовлює
гостру ниркову недостатність.
89.
Шокова нирка90.
Шокова нирка - некроз канальців91.
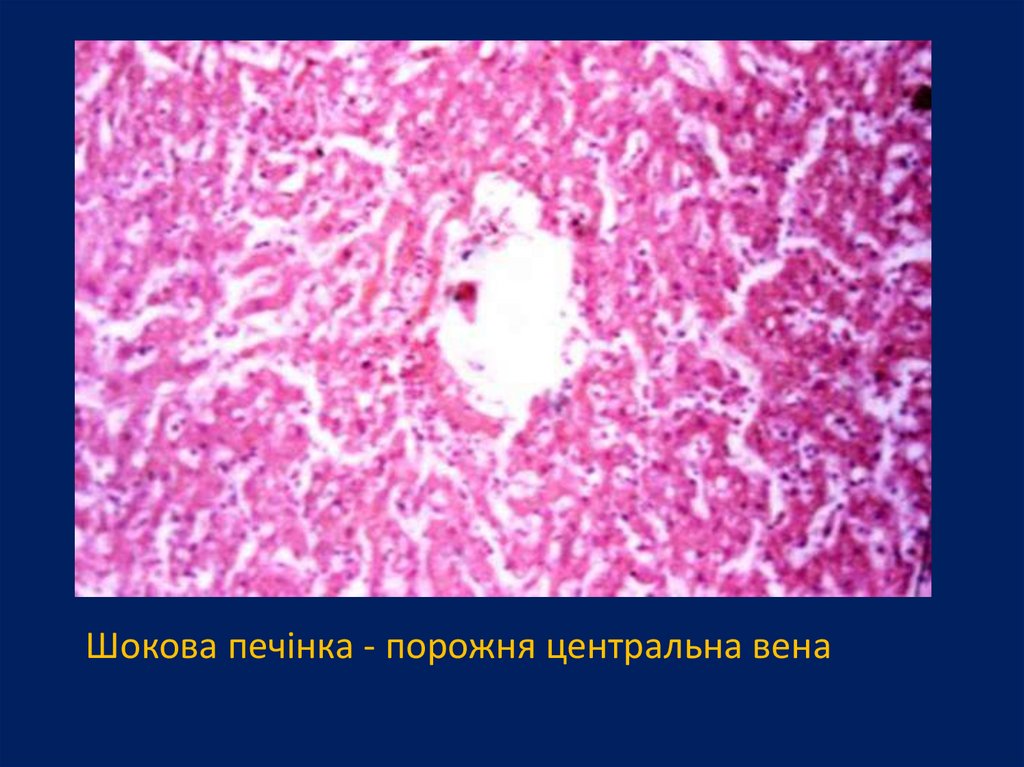
У шокової печінці гепатоцит втрачаєглікоген, підлягає гідропічній дистрофії,
розвиваються центролобулярні некрози
печінкової часточки, з'являються ознаки
структурно-функціональної недостатності
зірчастих ретикулоендотеліоцитів. Такі
морфологічні зміни обумовлюють
можливість розвитку гострої печінкової
недостатності при шоці.
92.
Шокова печінка - порожня центральна вена93.
Нерідко спостерігається поєднання ниркової іпечінкової недостатності; в таких випадках
говорять про гепаторенальний синдром.
94.
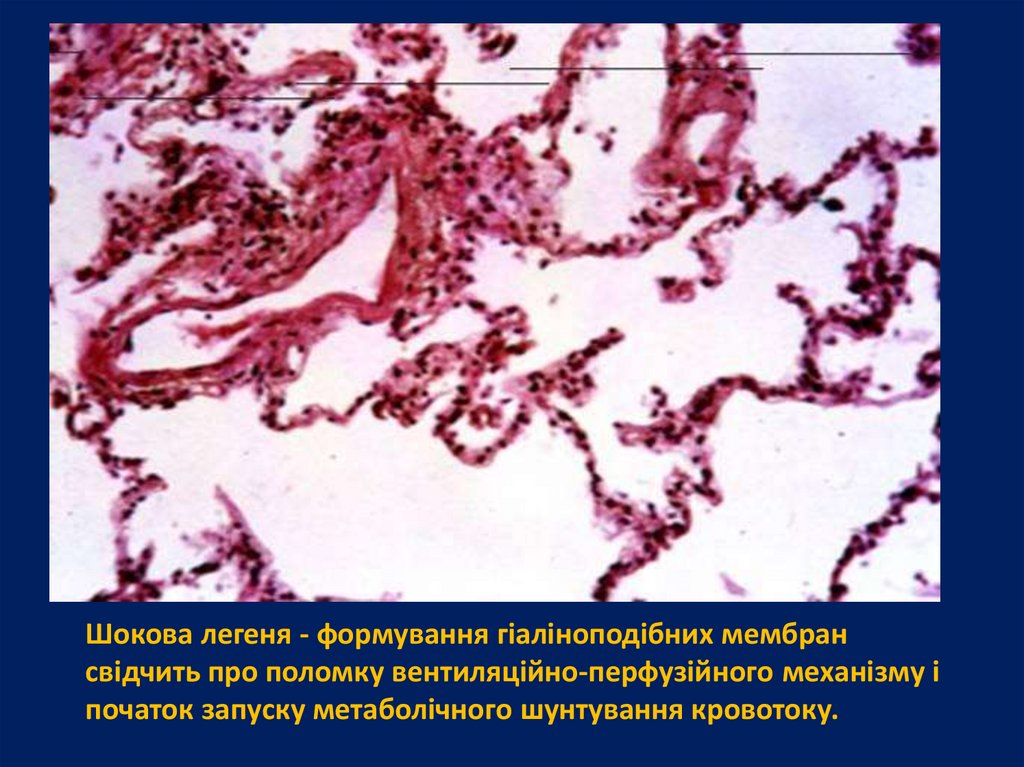
Шокова легеня характеризується появоюосередків ателектазу, серозногеморагічним набряком з накопиченням
фібрину в альвеолах, гемостазом і
утворенням тромбів в
мікроциркуляторному руслі, яке
обумовлює розвиток гострої дихальної
недостатності.
95.
Шокова легеня - формування гіаліноподібних мембрансвідчить про поломку вентиляційно-перфузійного механізму і
початок запуску метаболічного шунтування кровотоку.
96.
Структурні зміни міокарда при шоціпредставлені дистрофічними і
некротичними змінами кардіоміоцитів:
зникненням глікогену, появою ліпідів і
контрактур міофібрил. Можлива поява
дрібних осередків некрозу.
Структурні пошкодження при шоці
знаходять не тільки в шокових органах,
але і в шлунково-кишковому тракті,
нервовій, ендокринній та імунній
системах.
97.
Сладж в міокарді - шокове серце98.
Порушення лімфообігуЛімфатична система підтримує
метаболічну рівновагу між кров'ю і
тканиною, виконує дренажну функцію
шляхом всмоктування з тканин води і
високомолекулярних речовин (білки,
емульговані ліпіди та ін.).
Порушення кровообігу проявляється
найчастіше недостатністю лімфообігу.
99.
Розрізняють такі види порушення лімфообігу:механічну
динамічну
резорбційну недостатність.
100.
Механічна недостатність виникає підвпливом факторів, які можуть бути
перешкодою
для
току
лімфи
і
спричиняють її застій. До таких факторів
слід віднести стискання або окклюзію
лімфатичних судин, блокаду лімфатичних
вузлів (напр., раковими клітинами),
видалення
грудної
протоки
або
лімфатичних
вузлів,
недостатність
клапанів лімфатичних судин.
101.
Динамічна недостатність з'являється врезультаті посиленої фільтрації в
капілярах.
У
таких
випадках
лімфатичні судини не в змозі
видалити
набрякову
рідину
з
інтерстицію.
102.
Резорбційна недостатність лімфатичноїсистеми виникає в результаті зміни
біохімічних і дисперсних властивостей
тканинних
білків
або
зниження
проникності лімфатичних капілярів, яка
призводить до застою рідини в тканинах.
У більшості випадків зустрічаються
комбіновані
форми
недостатності
лімфообігу.
103.
Морфологічніпрояви
недостатності
лімфатичної
системи
є
характерними
незалежно від її форми. До них відносять:
застій лімфи і розширення лімфатичних судин;
розвиток колатерального
лімфообігу і
перебудову лімфатичних капілярів і судин;
утворення
лімфангіектазій;
розвиток
лімфедеми, стаз лімфи і утворення згортків з
білків плазми (тромбів); лімфорею (хілорею);
утворення хільозного асциту, хілоторакса. Ці
морфологічні зміни відображують послідовні
стадії розвитку недостатності лімфатичної
системи.
104.
Уповільнення руху лімфи і розширеннялімфатичних судин - перші прояви
порушеного лімфовідтоку, що виникають
у тих випадках, коли блокуються
більшість відвідних лімфатичних шляхів.
Застій лімфи призводить до включення
адаптивних реакцій, розвитку
колатерального лімфообігу.
105.
При цьому відбувається не тількивикористання резервних колатералей, а й
новоутворення лімфатичних капілярів і
судин, їх структурна перебудова. Через те,
що пластичні можливості лімфатичної
системи значні, недостатність лімфообігу
довгий час може бути відносно
компенсованою.
106.
Проте пристосування лімфатичноїсистеми в умовах зростаючого застою
лімфи з часом стає недостатнім. У
таких випадках багато капілярів і
судин переповнюються лімфою,
перетворюються на тонкостінні
широкі порожнини (лімфангіектазіі),
107.
У судинах, по яких відтікає лімфа,з'являються численні випячування стінки варикозне розширення лімфатичних
судин. Настає декомпенсація лімфообігу,
при якій з'являється лімфогенний набряк,
або лімфедема.
108.
Лімфедема в ряді випадків виникає гостро(гостра лімфедема), проте частіше буває
хронічна лімфедема. Гостра та хронічна
лімфедеми можуть бути як загальними,
так і місцевими (регіональними).
109.
Гостра загальна лімфедемазустрічається рідко (наприклад, при
двосторонньому тромбозі
підключичних вен). У таких випадках
при підвищенні венозного тиску, у
грудній протоці розвивається
ретроградний застій, який
поширюється аж до лімфатичних
капілярів.
110.
Хронічна загальна лімфедема закономірне явище при хронічномувенозному застої, тобто при хронічній
недостатності кровообігу, і тому має
велике клінічне значення.
111.
Гостра місцева (регіонарна) лімфедемавиникає при обтурації відвідних
лімфатичних судин (напр., раковими
емболами) або стисненні (перев'язка під
час операції), при гострому лімфаденіті,
екстирпації лімфатичних вузлів і судин та
ін. Вона нерідко зникає, як тільки
відновлюється коллатеральний лімфообіг.
112.
Самостійне клінічне значення маєхронічна місцева (регіонарна)
лімфедема, яку ділять на вроджену та
набуту.
113.
Вроджена пов'язана з гіперплазією абоанаплазією лімфатичних судин нижніх кінцівок
Набута розвивається у зв'язку з стисненням
(пухлиною) або запустінням (хронічне
запалення, склероз) лімфатичних судин, з
хронічним запаленням, склерозом або
видаленням значної групи лімфатичних вузлів
(напр., видалення молочної залози при
радикальній операції), тромбозом вен,
тромбофлебітом, утворенням артеріовенозного
шунта і т.п.
114.
Хронічний застій лімфи призводить догіпоксії тканини, тому має склерогенний
вплив. В умовах зростаючої гіпоксії
посилюються коллагенсинтетична
активність фібробластів і їх проліферація.
Тканина, найчастіше шкіра і підшкірна
клітковина кінцівок, збільшується в
об'ємі, стає твердою, втрачає попередню
форму і вид - виникає так звана
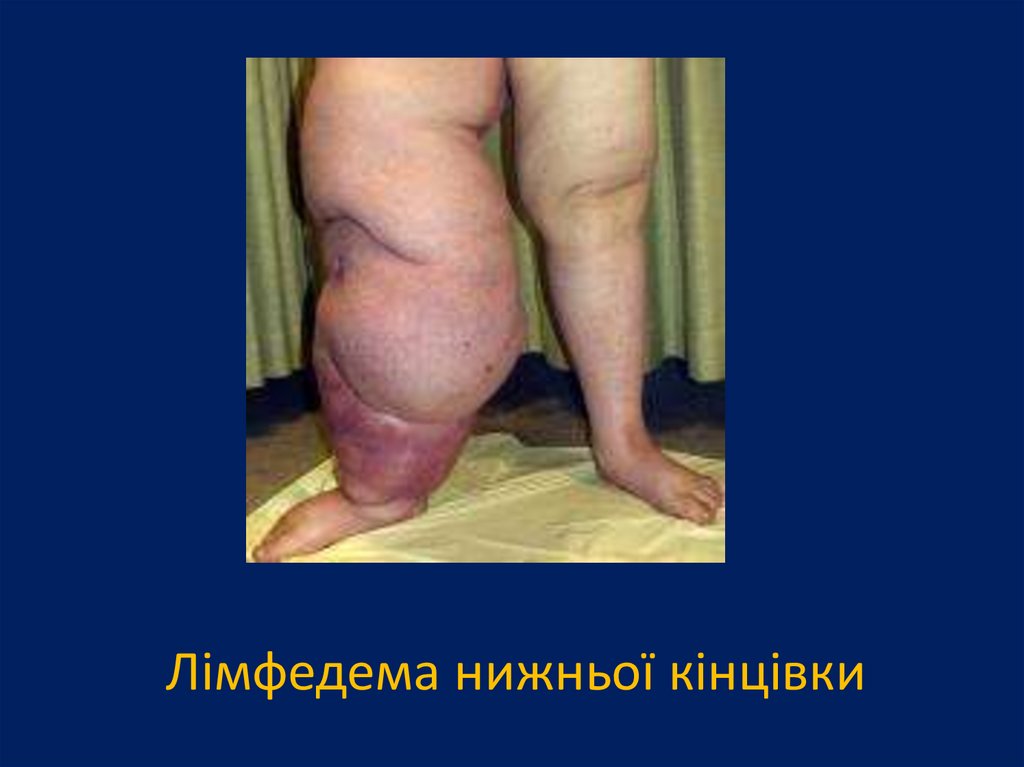
слоновість.
115.
Лімфедема нижньої кінцівки116.
На тлі лімфедеми з'являється стаз лімфи(лімфостаз), який призводить, з одного
боку, до утворення в лімфатичних судинах
білкових коагулянтів - тромбів, а з іншого
- до підвищеної проникності і навіть
розриву лімфатичних капілярів і судин, з
чим пов'язаний розвиток лімфореі
(лімфоррагіі) .
117.
Розрізняють зовнішню лімфорею, колилімфа витікає в навколишнє середовище, і
внутрішню, коли лімфа проникає в
тканини або порожнини тіла.
З внутрішньої лімфореєю пов'язаний
розвиток хільозного асциту і хілотораксу.
118.
Хільозний асцит - накопичення хільозноїрідини (лімфа з високим вмістом жирів) в
черевній порожнині при різкому застої лімфи в
органах черевної порожнини або при
пошкодженні лімфатичних судин кишок і
брижі. Хільозна рідина біла, схожа на молоко.
• Хілоторакс - накопичення хільозної рідини в
плевральній порожнині при пошкодженні
грудноі лімфатичноі протоки, обтурації іі
тромбом або стисненні пухлиною.
























































































 Медицина
Медицина








